Describir las características demográficas y de comorbilidad de los pacientes con COVID-19 fallecidos en hospitales españoles durante el brote pandémico de 2020 y compararlas según si ingresaron o no en una Unidad de Cuidados Intensivos (UCI) antes del fallecimiento.
MétodosAnálisis secundario de los pacientes de la cohorte SIESTA (formada por pacientes COVID de 62 hospitales españoles) fallecidos durante la hospitalización. Se recogieron sus características demográficas y comorbilidades, individuales y globalmente, estimadas mediante el índice de comorbilidad de Charlson (ICC). Se identificaron los factores independientes relacionados con ingreso en UCI, y se realizaron diversos análisis de sensibilidad para contrastar la consistencia de los hallazgos del análisis principal.
ResultadosSe incluyeron los 338 pacientes de la cohorte SIESTA fallecidos; de ellos, 77 (22,8%) accedieron a una UCI previamente al fallecimiento. En el análisis multivariable, tres de las 20 características basales analizadas se asociaron independientemente con ingreso en UCI de los pacientes fallecidos: demencia (no hubo pacientes fallecidos con demencia que ingresasen en UCI; OR = 0, IC 95% = no calculable), cáncer activo (OR = 0,07, IC 95% = 0,02-0,21) y edad (< 70 años: OR = 1, referencia; 70-74 años: OR = 0,21, IC 95% = 0,08-0,54; 75-79 años: OR = 0,21, IC 95% = 0,08-0,54; ≥ 80 años: OR = 0,02, IC 95% = 0,01-0,05). La probabilidad de ingreso en UCI de los pacientes que fallecieron disminuyó significativamente al aumentar el ICC, incluso tras ajustarla por edad (ICC 0 puntos: OR = 1, referencia; ICC 1 punto: OR = 0,36, IC 95% = 0,16-0,83; ICC 2 puntos: OR = 0,36, IC 95% = 0,16-0,83; ICC > 2 puntos: OR = 0,09, IC 95% = 0,04-0,23). Los análisis de sensibilidad no mostraron diferencias destacables respecto al análisis principal.
ConclusionesEl perfil de los pacientes COVID fallecidos sin ingresar en UCI se ajustó a lo observado en la práctica médica habitual antes de la pandemia, y las características basales que limitaron su ingreso fueron la edad y la carga de comorbilidad global, especialmente la demencia y el cáncer activo.
To describe and compare the demographic characteristics and comorbidities of patients with COVID-19 who died in Spanish hospitals during the 2020 pandemic based on whether they were or were not admitted to an intensive care unit (ICU) prior to death.
MethodsWe performed a secondary analysis of COVID-19 patients who died during hospitalization included by 62 Spanish emergency departments in the SIESTA cohort. We collected the demographic characteristics and comorbidities, determined both individually and estimated globally by the Charlson index (ChI). Independent factors related to ICU admission were identified and different analyses of sensitivity were performed to contrast the consistency of the findings of the principal analysis.
ResultsWe included the 338 patients from the SIESTA cohort that died during hospitalization. Of these, 77 (22.8%) were admitted to an ICU before dying. After multivariate adjustment, 3 out of the 20 basal characteristics analyzed in the present study were independently associated with ICU admission: dementia (no patients with dementia who died were admitted to the ICU: OR = 0, 95%CI = not calculable), active cancer (OR = 0.07; 95%CI = 0.02-0.21) and age (< 70 years: OR = 1, reference; 70-74 years: OR = 0.21; 95%CI = 0.08-0.54; 75-79 years: OR = 0.21; 95%CI = 0.08-0.54; ≥ 80 years: OR = 0.02; 95%CI = 0.01-0.05). The probability of ICU admission significantly increased in parallel to the ChI, even after adjustment for age (ChI 0 points: OR = 0, reference; ChI 1 point: OR = 0.36; 95%CI = 0.16-0.83; ChI 2 points: OR = 0.36; 95%CI = 0.16-0.83; ChI >2 points: OR = 0.09; 95%CI = 0.04-0.23). The sensitivity analyses showed no gross differences compared to the principal analysis.
ConclusionsThe profile of COVID-19 patients who died without ICU admission is similar to that observed in the usual medical practice before the pandemic. The basal characteristics limiting their admission were age and global burden due to comorbidity, especially dementia and active cancer.
La pandemia causada por la infección por SARS-CoV-2 ha causado una crisis sanitaria sin precedentes en tiempos recientes. La enorme cantidad de pacientes con COVID-19 atendidos por los sistemas sanitarios de los países en los que la pandemia ha tenido mayor incidencia hizo que estos se viesen sobrepasados desde las fases iniciales, y que tuviesen que implementarse estrategias asistenciales y organizativas en todos los niveles de dichos sistemas sanitarios: atención primaria, atención urgente prehospitalaria y hospitalaria, hospitalización convencional, hospitalización en unidades de cuidados intensivos (UCI) y hospitalización en centros o unidades alternativos no convencionales de diversa índole1–5. Otro aspecto fundamental del sistema sanitario que mostró una debilidad importante durante la pandemia fue la dotación de utillaje, equipamientos e instalaciones adecuadas que sirvieran adecuadamente al tratamiento efectivo del paciente, a la protección de los profesionales sanitarios y a la prevención de la diseminación de la infección dentro del propio sistema sanitario, circunstancias que ya se habían advertido para otras infecciones de alta transmisibilidad como la gripe6–8.
En este escenario, uno de los problemas principales suscitados ante un sistema sanitario desbordado en sus capacidades fue la adjudicación de camas en UCI para los pacientes que empeoraban en su condición clínica. A pesar de que en España durante el periodo pandémico se desplegaron hasta un 300% más de camas de críticos en los hospitales9, ello no impidió que la capacidad en UCI se viese también sobrepasada en ciertas ciudades o comunidades autónomas durante algunos días de la pandemia. Diversas sociedades protocolizaron unos principios para la adjudicación de las camas de hospitalización en UCI, que cristalizaron en recomendaciones que tuvieron un elevado grado de consenso y la mayoría de ellas con posicionamientos comunes10–12. No obstante, en este escenario ha surgido el debate tanto en la población como en el entorno político de la potencial inadecuación a la hora de tomar la decisión de admitir a pacientes en UCI13,14 y de la potencial responsabilidad médica cuando pacientes COVID-19 fallecieron sin acceder a una UCI. En el presente trabajo se estudian las características basales de una muestra amplia y diversa geográficamente de pacientes COVID-19 fallecidos durante el pico pandémico y se realiza una comparación entre aquellos que fallecieron con ingreso previo en UCI y aquellos que lo hicieron sin acceder a este recurso asistencial. El objetivo principal fue comprobar si se aplicaron los criterios habitualmente establecidos para ingreso de pacientes en UCI, que fundamentalmente se basan en la edad y en la comorbilidad previa15,16.
MétodoDiseño del estudioEl presente estudio consiste en un análisis secundario de los pacientes COVID-19 incluidos en el proyecto UMC-19 (Unusual Manifestations of COVID-19, en español, Manifestaciones Inusuales de la COVID-19), el cual se llevó a cabo en los 62 SUH españoles integrantes de la red de investigación SIESTA (Spanish Investigators in Emergency Situations TeAm, en español, Equipo de Investigadores Españoles de Procesos Urgentes). Estos 62 SUH fueron elegidos de forma discrecional por haber colaborado previamente en otros proyectos de investigación con los coordinadores de la red SIESTA, y procedían de 12 de las 17 comunidades autónomas españolas. Esta distribución geográfica permitió incluir una representación balanceada en función de la repercusión local de la pandemia durante el periodo de estudio, con 17 SUH (27%) con baja repercusión (< 5% de los pacientes atendidos durante el periodo de estudio en sus SUH fueron diagnosticados como COVID-19), 21 (34%) con repercusión media (5-15%) y 24 (39%) con alta repercusión (> 15%). Sesenta hospitales de la red SIESTA corresponden al sistema público y dos son hospitales privados que admitieron pacientes a cargo del sistema público durante la pandemia. En relación con el tamaño del centro donde se encontraba el SUH, 27 (44%) eran de gran tamaño (> 500 camas), 25 (40%) de tamaño medio (200-50 camas) y 10 (16%) de tamaño pequeño (< 200 camas). El resto de los detalles del proyecto UMC-19 y de la red SIESTA puede consultarse en otras publicaciones17,18.
El periodo de inclusión de pacientes abarcó del 1 de marzo al 30 de abril de 2020. Los pacientes con COVID-19 fueron definidos como aquellos con detección en el frotis nasofaríngeo de RNA viral mediante la prueba de reacción en cadena de la polimerasa con transcriptasa inversa (RT-PCR), ya fuese en urgencias o durante su episodio de hospitalización, si la sospecha clínica y los protocolos vigentes en cada momento así lo recomendaban. Sin embargo, debido a la baja disponibilidad de reactivos durante el pico de pandemia en España y a la posibilidad de falsos negativos en la prueba de PCR, también se aceptaron los pacientes con diagnóstico clínico realizado en urgencias sin confirmación microbiológica.
El presente estudio analiza todos los pacientes con COVID-19 incluidos en el proyecto UMC-19 que fallecieron durante su estancia hospitalaria. Estos pacientes con COVID-19 correspondían a dos perfiles diferentes: pacientes atendidos por la clínica general y respiratoria típica derivada directamente de la propia infección viral (grupo A), y pacientes en los que, además de dicha clínica general, también se diagnosticaron en urgencias de alguna manifestación o complicación potencialmente asociada a la infección por SARS-CoV-2 (trombosis venosa profunda, embolia pulmonar, síndrome coronario agudo, ictus, hemorragia digestiva alta, neumotórax espontáneo, pericarditis, miopericarditis, meningitis, encefalitis, síndrome de Guillain-Barré, pancreatitis; grupo B). Este grupo B de pacientes incluyó a todos los pacientes con COVID-19 diagnosticados en alguna de estas entidades en los 62 SUH participantes durante los dos meses de estudio, mientras que el grupo A incluyó pacientes seleccionados aleatoriamente. La aleatorización se realizó mediante la inclusión del paciente diagnosticado de COVID-19 en dichos SUH inmediatamente antes o después de cada paciente integrante del grupo B (o ambos, para alguna de las manifestaciones, si el número de casos previsto era bajo).
Variables incluidasPara todos los pacientes de la cohorte SIESTA fallecidos incluidos, se recogieron como variables basales la edad, el sexo y 18 comorbilidades (hipertensión arterial, dislipidemia, diabetes mellitus, tabaquismo activo, obesidad –estimada clínicamente–, enfermedad coronaria, insuficiencia cardiaca crónica, vasculopatía periférica, enfermedad cerebrovascular, enfermedad renal crónica –creatinina > 2 mg/dL–, enfermedad pulmonar obstructiva crónica, asma, cáncer activo, demencia, hepatopatía crónica, enfermedad del tejido conectivo, sida, úlcera gastroduodenal). Adicionalmente, se calculó el índice de comorbilidad de Charlson19, que recoge en una única puntuación la carga de comorbilidad resultante de la existencia y gravedad de 13 enfermedades preexistentes al desarrollo del proceso agudo. Además, se recogieron el tiempo de evolución desde el inicio de los síntomas de COVID-19 hasta la consulta en urgencias, y las exploraciones complementarias y tratamientos iniciados en urgencias. No se recogió, en cambio, el manejo realizado durante la fase de hospitalización hasta el fallecimiento del paciente.
La variable de clasificación de los pacientes fallecidos que analiza el presente estudio fue la admisión en una UCI, que podía ser directamente tras la atención en urgencias o procedente de una sala convencional de hospitalización donde había permanecido ingresado durante unos días. Además, se consignó si durante la estancia en la UCI el paciente recibió intubación orotraqueal (IOT) y ventilación mecánica invasiva (VMI) previos al fallecimiento.
Todos los datos se obtuvieron mediante la revisión retrospectiva de las historias clínicas de urgencias y de hospitalización, y se realizó en cada centro por los investigadores asociados al proyecto mediante una hoja específicamente diseñada para tal fin. La asignación final del diagnóstico de COVID-19 y de la variable de clasificación de ingreso en UCI, previa al fallecimiento, se realizó localmente, sin monitorización externa.
Consideraciones éticasEl proyecto UMC-19 fue aprobado por el Comité Ético en Investigación Clínica del Hospital Clínic de Barcelona (protocolo HCB/2020/0534). En vista de la necesidad de recopilación urgente de datos, la exención del consentimiento informado por escrito fue concedida. Los datos fueron analizados e interpretados por los autores. La utilización de la base de datos se realizó con los pacientes codificados, para preservar el anonimato. En ningún caso se analizaron las actuaciones particulares de los médicos que atendieron a un paciente determinado, y todas las consideraciones que se presentan en el artículo están realizadas desde la perspectiva de la globalidad de los pacientes.
Análisis estadísticoPara el análisis descriptivo se consignaron los valores absolutos y los porcentajes de las variables cualitativas y la mediana y rango intercuartil (RIC) de las variables continuas. Los dos grupos de pacientes fallecidos, con y sin ingreso en UCI, se compararon mediante el test de χ2 (o el test exacto de Fisher, cuando fue necesario) y la U de Mann-Whitney, según las variables a comparar fuesen cualitativas o cuantitativas, respectivamente. La estimación de las diferencias entre grupos se expresó como odds ratio (OR), con su intervalo de confianza del 95% (IC 95%). Las variables continuas se agruparon utilizando valores de corte con significado clínico allí donde fue posible, o aproximándolo a medianas o cuartiles, según cada caso. Para averiguar las asociaciones independientes, se calcularon las OR ajustadas (ORa) mediante regresión logística, para lo cual se introdujeron en el modelo multivariable aquellas características basales de los pacientes fallecidos que en el estudio univariable habían mostrado tener una distribución significativamente diferente entre los dos grupos. Como análisis de sensibilidad, se repitió este modelo de ajuste llevado a cabo en el análisis principal, pero de forma independiente para el subgrupo A de pacientes con COVID-19 (con manifestaciones comunes de COVID-19; análisis de sensibilidad S1) y para el subgrupo B (pacientes en los que, además de las manifestaciones comunes, fueron diagnosticados en urgencias de manifestaciones o complicaciones no habituales de COVID-19; análisis de sensibilidad S2), y reclasificando a los pacientes del grupo fallecidos en UCI que no recibieron IOT/VMI como pacientes del grupo NO-UCI (por considerar que podía haberse aplicado algún techo terapéutico a los mismos; análisis de sensibilidad S3). Finalmente, se realizó un análisis segmentado de la asociación de las variables que resultaron independientemente asociadas a fallecimiento con estancia en UCI, en función de si el SUH tuvo una presión asistencial por COVID alta (> 15% de diagnósticos de COVID-19 entre el total de atenciones en urgencias) o no, y se analizó si existió interacción entre dichas variables y la presión asistencial por COVID-19. Se consideró las diferencias entre grupos estadísticamente significativas si p < 0,05 o el IC 95% de la OR excluyó el valor 1. Todo el procesamiento estadístico se realizó mediante el paquete estadístico SPSS Statistics V26 (IBM, Armonk, Nueva York, EE. UU.).
ResultadosCaracterísticas de los pacientes fallecidosSe incluyeron 338 pacientes con COVID-19 fallecidos durante el ingreso (142 correspondientes al grupo A y 196 al grupo B). En ellos, la enfermedad COVID-19 fue confirmada por PCR-RT en 299 casos (88,5%; 94,4% en el grupo A y 84,2% en el grupo B; p = 0,004). La mediana de tiempo transcurrido entre el inicio de los síntomas de la enfermedad COVID-19 y la consulta en urgencias fue de cuatro días (RIC = 1-7) y fue mayor en los pacientes del grupo A (5, 2-7) que en los del grupo B (4, 1-7; p = 0,048).
Las características basales de todos los pacientes fallecidos se muestran en la tabla 1. La mediana de edad fue de 80 años (RIC = 71-87) y el 39,6% fueron mujeres. Las comorbilidades más frecuentes fueron hipertensión arterial (67,5%), dislipidemia (48,2%), diabetes mellitus (29,3%) y enfermedad coronaria (21,8%). La mediana del índice de comorbilidad de Charlson fue de 2 (RIC = 1-4).
Características demográficas, comorbilidades individuales e índice de comorbilidad de los pacientes con COVID-19 que fallecieron, y comparación entre aquellos que tuvieron estancia en UCI y aquellos que no tuvieron estancia en UCI previa al fallecimiento
| Todos los fallecidosn = 338n (%) | Fallecidos con estancia en UCIn = 77n (%) | Fallecidos sin estancia en UCIn = 261n (%) | Odds ratio(IC 95%) | p | |
|---|---|---|---|---|---|
| Variables demográficas | |||||
| Edad (años) [mediana (p25-p75)] | 80 (71-87) | 67 (60-74) | 83 (75-88) | - | < 0,001 |
| < 70 años | 76 (22,5) | 47 (61,0) | 29 (11,1) | 1 (referencia) | - |
| 70-74 años | 43 (12,7) | 13 (16,9) | 30 (11,5) | 0,27 (0,12-0,59) | 0,001 |
| 75-79 años | 48 (14,2) | 13 (16,9) | 35 (13,4) | 0,23 (0,10-0,50) | < 0,001 |
| ≥80 años | 171 (50,6) | 4 (5,2) | 167 (64,0) | 0,02 (0,01-0,04) | < 0,001 |
| Sexo (mujer) | 134 (39,6) | 24 (31,2) | 110 (42,1) | 0,62 (0,36-1,07) | 0,08 |
| Comorbilidades | |||||
| Hipertensión arterial | 228 (67,5) | 49 (63,6) | 179 (68,6) | 0,80 (0,47-1,37) | 0,42 |
| Dislipidemia | 163 (48,2) | 36 (46,8) | 127 (48,7) | 0,93 (0,56-1,54) | 0,77 |
| Diabetes mellitus | 99 (29,3) | 24 (31,2) | 75 (28,7) | 1,12 (0,65-1,95) | 0,68 |
| Enfermedad coronaria | 63 (21,8) | 6 (7,8) | 57 (21,8) | 0,30 (0,13-0,73) | 0,005 |
| Cáncer activo | 66 (19,5) | 5 (6,5) | 61 (23,4) | 0,23 (0,09-0,59) | 0,001 |
| Demencia | 65 (19,2) | 0 (0) | 65 (24,9) | 0,02 (0,00-0,32)* | < 0,001 |
| Insuficiencia cardiaca crónica | 64 (18,9) | 4 (5,2) | 60 (23,3) | 0,18 (0,06-0,52) | < 0,001 |
| Enfermedad renal crónica | 60 (20,3) | 7 (9,1) | 53 (20,3) | 0,39 (0,17-0,90) | 0,02 |
| Obesidad (estimada clínicamente) | 55 (16,3) | 19 (24,7) | 36 (13,8) | 2,04 (1,10-3,83) | 0,02 |
| Enfermedad cerebrovascular | 52 (15,4) | 2 (2,6) | 50 (19,2) | 0,11 (0,03-0,47) | < 0,001 |
| Enfermedad pulmonar obstructiva crónica | 46 (13,6) | 9 (11,7) | 37 (14,2) | 0,80 (0,37-1,74) | 0,58 |
| Vasculopatía periférica | 31 (9,2) | 2 (2,6) | 29 (11,1) | 0,21 (0,05-0,92) | 0,02 |
| Enfermedad tejido conectivo | 26 (7,7) | 2 (2,6) | 24 (9,2) | 0,26 (0,06-1,14) | 0,06 |
| Tabaquismo activo | 21 (6,2) | 7 (9,1) | 14 (5,4) | 1,76 (0,69-4,54) | 0,23 |
| Hepatopatía crónica | 19 (5,6) | 4 (5,2) | 15 (5,7) | 0,90 (0,29-2,79) | 0,85 |
| Asma | 15 (4,4) | 7 (9,1) | 8 (3,1) | 3,16 (1,11-0,02) | 0,02 |
| Úlcera gastroduodenal | 15 (4,4) | 4 (5,2) | 11 (4,2) | 1,24 (0,38-4,03) | 0,72 |
| Sida | 2 (0,6) | 2 (2,6) | 0 (0) | 17.3 (0,82-365)* | 0,05 |
| Índice de comorbilidad de Charlson | |||||
| Puntuación [mediana (p25-p75)] | 2 (1-4) | 2 (1-4) | 1 (0-2) | - | < 0,001 |
| 0 puntos | 68 (20,1) | 33 (42,9) | 35 (13,4) | 1 (referencia) | - |
| 1 punto | 84 (24,1) | 21 (27,3) | 63 (24,1) | 0,35 (0,18-0,70) | 0,003 |
| 2 puntos | 60 (17,8) | 12 (15,6) | 48 (18,4) | 0,27 (0,12-0,59) | 0,001 |
| > 2 puntos | 126 (37,3) | 11 (14,3) | 115 (44,1) | 0,10 (0,05-0,22) | < 0,001 |
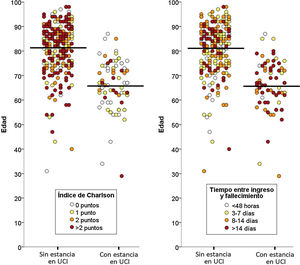
Del total de 388 pacientes fallecidos durante el ingreso, 77 (22,8%) estuvieron ingresados en UCI y 261 (77,2%) fallecieron sin ingresar en UCI. La mediana de tiempo transcurrido entre el ingreso en el hospital y la muerte fue de ocho días (RIC = 3-16), y fue más larga en los pacientes que fallecieron ingresados en UCI (8, 2-16), que en los que fallecieron sin ingreso en UCI (3, 1-7; p < 0,001). De las 20 características analizadas, estos dos grupos de pacientes difirieron significativamente en 10 de ellas: edad, enfermedad coronaria, enfermedad renal crónica, cáncer activo, demencia, insuficiencia cardiaca crónica, enfermedad cerebrovascular y enfermedad pulmonar obstructiva crónica estaban más presentes en los pacientes fallecidos que no ingresaron en UCI; mientras que obesidad, asma y sida estaban más presentes en los que fallecieron habiendo ingresado en UCI (tabla 1). La mediana del índice de comorbilidad de Charlson fue de 1 (0-2) en los pacientes ingresados en UCI y de 2 (1-4) en los no ingresados en UCI (p < 0,001). La relación entre la edad y el índice de Charlson y entre la edad y el tiempo transcurrido entre el ingreso y el fallecimiento en los pacientes, con y sin ingreso en UCI, se muestra en la figura 1.
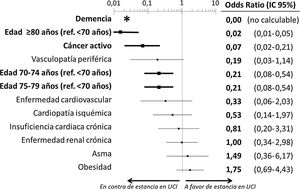
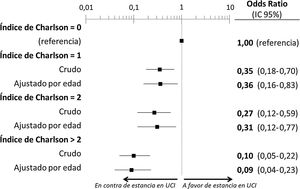
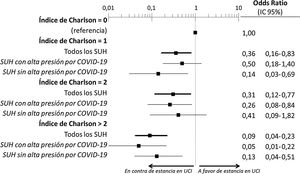
El estudio multivariable que incluyó las 10 variables que resultaron individualmente significativas en el estudio univariable mostró que solo tres de ellas tenían una relación independiente con el fallecimiento con ingreso previo en UCI: la demencia (OR = 0, IC 95% no calculable, pues no hubo fallecimientos ingresados en UCI con demencia), el cáncer activo (OR = 0,07, IC 95% = 0,02-0,21) y la edad (en relación con los pacientes de < 70 años, los que tenían una edad de 70-74 tuvieron una OR de fallecer con ingreso previo en UCI de 0,21, IC 95% = 0,08-0,54; los de 75-79 años de 0,21, IC 95% = 0,08-0,54; y los de ≥ 80 años de 0,02, IC 95% = 0,01-0,05) (fig. 2). Igualmente, se observó una probabilidad decreciente y estadísticamente significativa de fallecer habiendo ingresado en UCI a medida que el índice de comorbilidad de Charlson se incrementaba, tanto cuando se analizó de forma cruda como ajustada por la edad del paciente (fig. 3). El análisis segmentado de los 198 pacientes procedentes de hospitales con alta presión asistencial y los 140 procedentes de hospitales sin alta presión asistencial mostró que no existieron diferencias significativas (p de interacción: 0,33) en cuanto al tipo de hospital y al impacto que tuvo de la carga de comorbilidad (índice de Charlson), ajustada por edad sobre la probabilidad de que el paciente falleciese con estancia en la UCI, previa al fallecimiento (fig. 4).
Estimación del efecto ajustado de las diferentes características basales de los pacientes con COVID-19 fallecidos incluidas en el modelo multivariable sobre la probabilidad de ingreso en una UCI previamente al fallecimiento.
*No hubo casos de pacientes con demencia ingresados en UCI, por lo que no puede calcularse el intervalo de confianza.
Ref.: referencia; IC: intervalo de confianza; UCI: Unidad de Cuidados Intensivos.
Las variables en negrita destacan aquellas que alcanzaron diferencias estadísticamente significativas (p < 0,05).
Análisis segmentado en función de la presión asistencial en urgencias durante la pandemia del efecto ajustado por la edad de la carga de comorbilidad (índice de Charlson) sobre la probabilidad de ingreso de los pacientes con COVID-19 en una UCI previamente al fallecimiento (p de interacción: 0,33).
UCI: Unidad de Cuidados Intensivos; SUH: Servicios de Urgencias Hospitalarios.
Por otro lado, en relación con el manejo realizado en urgencias, pudo observarse que las diferencias entre grupos fueron escasas (tabla 2), y solo se observó una mayor realización de ecografía Doppler y un mayor uso de ritonavir-lopinavir y de tocilizumab entre los fallecidos con ingreso en UCI.
Tratamientos y exploraciones realizadas durante la estancia en urgencias a los pacientes con COVID-19 que fallecieron con y sin ingreso previo en una UCI
| Fallecidos con estancia en UCIn = 77n (%) | Fallecidos sin estancia en UCIn = 261n (%) | p | |
|---|---|---|---|
| Exploraciones complementarias solicitadas en urgencias | |||
| Analítica | 77 (100) | 259 (99,2) | 1,00 |
| Electrocardiograma | 60 (77,9) | 197 (75,5) | 0,66 |
| Tomografía computarizada pulmonar | 21 (27,3) | 51 (19,5) | 0,15 |
| Tomografía computarizada cerebral | 17 (22,1) | 43 (16,5) | 0,26 |
| Tomografía computarizada abdominal | 6 (7,8) | 21 (8,0) | 0,94 |
| Ecografía Doppler de extremidades | 8 (10,4) | 10 (3,8) | 0,02 |
| Ecografía abdominal | 1 (1,3) | 3 (1,1) | 1,00 |
| Tratamientos iniciados en urgencias | |||
| Hidroxicloroquina | 52 (67,5) | 149 (57,1) | 0,10 |
| Azitromicina | 41 (53,2) | 128 (49,0) | 0,52 |
| Antibioticoterapia (cualquiera) | 63 (81,8) | 191 (73,2) | 0,12 |
| Lopinavir-ritonavir | 37 (48,1) | 78 (29,9) | 0,003 |
| Tocilizumab | 25 (32,5) | 26 (10,0) | < 0,001 |
| Corticosteroides | 32 (41,6) | 97 (37,2) | 0,49 |
| Remdesivir | 2 (2,6) | 2 (0,8) | 0,22 |
| Anakinra/baricitinib/sarilumab | 2 (2,6) | 3 (1,1) | 0,32 |
| Heparina, dosis profiláctica | 33 (42,9) | 100 (38,3) | 0,47 |
| Heparina, dosis intermedia | 7 (9,1) | 23 (8,8) | 0,94 |
| Heparina, dosis completa | 27 (35,1) | 64 (24,5) | 0,07 |
UCI: Unidad de Cuidados Intensivos.
Los números en negrita destacan aquellas comparaciones con diferencias estadísticamente significativas (p < 0,05).
El análisis individualizado de los grupos A y B de pacientes con COVID-19 fallecidos (análisis de sensibilidad A y B, respectivamente) volvió a identificar como factores independientes de ingreso en UCI los mismos que en el análisis principal (edad, demencia y cáncer activo, así como la carga de comorbilidad considerada en su conjunto mediante el índice de Charlson). Además, en el grupo A la obesidad se asoció con una mayor probabilidad de fallecer con ingreso previo en UCI, y en el grupo B (con complicaciones añadidas a la clínica de COVID-19) no hubo pacientes con enfermedad cerebrovascular ni con vasculopatía periférica que falleciesen habiendo ingresado en UCI, por lo que su OR de ingresar en UCI fue de 0 (IC 95% no calculable en ambos casos) (tabla 3).
Resultados del análisis de sensibilidad de las estimaciones ajustadas del efecto de las características basales de los pacientes con COVID-19 que fallecieron sobre el ingreso previo al fallecimiento en una unidad de cuidados intensivos
| Análisis principal | Análisis de sensibilidad A* | Análisis de sensibilidad B** | Análisis de sensibilidad C*** | |
|---|---|---|---|---|
| Odds ratio (IC 95%) | Odds ratio (IC 95%) | Odds ratio (IC 95%) | Odds ratio (IC 95%) | |
| Comorbilidades valoradas individualmente | ||||
| Edad < 70 años (referencia) | 10,21 (0,08-0,54)0,21 (0,08-0,54)0,02 (0,01-0,05)0,53 (0,14-1,97)0,07 (0,02-0,21)0 (no calculable)0,81 (0,20-3,31)1,00 (0,34-2,98)1,75 (0,69-4,43)0,33 (0,06-2,03)0,19 (0,03-1,14)1,49 (0,36-6,17) | 1 0,08 (0,01-0,56) 0,51 (0,05-3,13) 0,01 (0,00-0,11) 0,61 (0,06-6,02) 0,03 (0,00-0,32) 0 (no calculable) 0,92 (0,13-6,40) 0,57 (0,06-5,39) 7,69 (1,62-36,6) 2,08 (0,23-18,6) 0,62 (0,05-8,15) 1,02 (0,08-13,7) | 1 0,29 (0,08-1,05) 0,15 (0,04-0,56) 0,01 (0,00-0,08) 0,50 (0,06-3,79) 0,08 (0,02-0,30) 0 (no calculable) 0,29 (0,02-4,48) 1,35 (0,31-5,89) 0,76 (0,17-3,31) 0 (no calculable) 0 (no calculable) 1,67 (0,23-12,1) | 1 0,25 (0,10-0,65) 0,21 (0,08-0,55) 0,02 (0,01-0,09) 0,48 (0,12-1,97) 0,13 (0,04-0,38) 0 (no calculable) 0,44 (0,08-2,36) 1,29 (0,41-4,04) 1,52 (0,61-3,81) 0,20 (0,02-1,91) 0,37 (0,06-2,24) 1,50 (0,39-5,82) |
| Edad 70-74 años | ||||
| Edad 75-79 años | ||||
| Edad ≥ 80 años | ||||
| Cardiopatía isquémica | ||||
| Cáncer activo | ||||
| Demencia | ||||
| Insuficiencia cardiaca crónica | ||||
| Insuficiencia renal crónica | ||||
| Obesidad | ||||
| Enfermedad cerebrovascular | ||||
| Vasculopatía periférica | ||||
| Asma | ||||
| Charlson | ||||
| 0 puntos (referencia) | 1 0,36 (0,16-0,83) 0,31 (0,12-0,77) 0,09 (0,04-0,23) | 1 0,35 (0,08-1,56) 0,16 (0,03-0,84) 0,07 (0,02-0,35) | 1 0,34 (0,12-0,95) 0,39 (0,13-1,22) 0,09 (0,03-0,30) | 1 0,42 (0,18-0,98) 0,31 (0,12-0,81) 0,08 (0,03-0,93) |
| 1 punto | ||||
| 2 puntos | ||||
| > 2 puntos | ||||
Este análisis de sensibilidad incluye solo los pacientes con COVID-19 con clínica general y respiratoria típica derivada directamente de la propia infección viral (grupo A, n = 142; ver Material y Método).
Este análisis de sensibilidad incluye solo los pacientes con COVID-19 en los que, además de dicha clínica general, también se diagnosticaron en urgencias de alguna manifestación o complicación potencialmente asociada a la infección por SARS-CoV-2 (trombosis venosa profunda, embolia pulmonar, síndrome coronario agudo, ictus, hemorragia digestiva alta, neumotórax espontáneo, pericarditis, miopericarditis, meningitis, encefalitis, síndrome de Guillain-Barré, pancreatitis; grupo B; n = 195; ver Material y Método).
Este análisis de sensibilidad reclasifica 15 pacientes que ingresaron en UCI, pero que no fueron intubados ni ventilados mecánicamente en el grupo de no ingresados en UCI, al entenderse que pudo existir alguna limitación terapéutica en su manejo (quedando pues, un total de 62 y 276 pacientes en los grupos con y sin ingreso en UCI, respectivamente; ver Material y Método).
Los números en negrita destacan aquellas comparaciones con diferencias estadísticamente significativas (p < 0,05).
Por otro lado, 15 de los 77 pacientes ingresados en UCI (19,5%) fallecieron sin que se les aplicase IOT/VMI. Cuando estos pacientes fueron cambiados de grupo (de fallecidos con ingreso en UCI a fallecidos sin ingreso en UCI, por entender que en ellos existió limitación o techo terapéutico, análisis de sensibilidad C), las variables independientes asociadas a fallecer con ingreso en UCI con IOT/VMI volvieron a ser las mismas que en el análisis principal (demencia, cáncer activo y edad, y carga de comorbilidad global) (tabla 3).
DiscusiónEl tratamiento de enfermedades agudas graves cuando el paciente presenta un progresivo fracaso de sus órganos y sistemas con las terapias más agresivas de las que la medicina dispone se lleva a cabo por especialistas en Medicina Intensiva en el seno de la UCI. Sin embargo, estas terapéuticas no son de aplicación generalizada a todos los pacientes ni en todos los contextos. Por ello, es de aplicación universal una serie de principios que tienen por objetivo convertir estos tratamientos en idóneos para cada paciente individualizado, ya que su aplicación indiscriminada los convierte en algunos casos en fútiles, con frecuencia asociados a encarnizamiento terapéutico. La aplicación adecuada se fundamenta, en buena parte, en la consideración de la edad y de la comorbilidad del paciente, aspectos esenciales pues tienen repercusión directa sobre la gravedad clínica del proceso agudo que le descompensa, la afectación concomitante de otros órganos y la potencial reversibilidad del cuadro clínico. El presente estudio muestra que, al igual que sucede en la práctica clínica habitual15,16, la edad y la carga de comorbilidad global del paciente (y especialmente la demencia y el cáncer activo) fueron los factores independientes asociados a fallecer sin ingresar en UCI. De hecho, solo un 11% de los fallecidos sin ingresar en UCI tenía menos de 70 años, y de ellos, la inmensa mayoría tenía una carga de comorbilidad importante. Además, el 80,9% de pacientes que fallecieron sin ingresar en UCI estuvo ingresado al menos 48 horas (el 95,1%, al menos 24 horas), tiempo suficiente para una toma de decisión consensuada entre pacientes, familiares, médicos responsables y especialistas de Medicina Intensiva. Por todo ello, cabe considerar que en la inmensa mayoría de casos dicha decisión tuvo tiempo suficiente para ser meditada y consensuada.
Con respecto a la edad, es evidente que el envejecimiento de la población tiene implicaciones éticas significativas en el tratamiento de pacientes de edad avanzada en la UCI. En nuestro estudio, la mayoría de los pacientes de edad avanzada tenía, a la vez, una importante carga comórbida, y la mayoría falleció sin ingresar en una UCI. Así, solo el 5% de los pacientes de 80 o más años fallecidos reportados en nuestra serie ingresaron en UCI. Esto no se aleja mucho de lo observado en las UCI de Lombardía (Italia), donde solo el 1% de 1.591 pacientes ingresados en la UCI tenía más de 80 años, y menos de la mitad de ellos sobrevivió20. Sin embargo, la edad considerada de forma aislada no debe ser utilizada en la asignación de recursos en la población general, ni tampoco en la población con COVID-1921.
En este sentido, es bien sabido que la comorbilidad influye significativa y negativamente en diferentes resultados de la atención hospitalaria, como la duración de la estancia, las complicaciones, la discapacidad, la posibilidad de rehabilitación, el consumo de recursos y las posibilidades de sobrevivir al proceso que ha motivado el ingreso, así como deteriora el estado funcional y la calidad de vida tras el alta22. Por ello, la comorbilidad es el otro pilar que debe complementar la edad en la toma de decisiones, en cuanto a intensidad de tratamiento a administrar en los pacientes graves. Hemos observado que la demencia y el cáncer constituyen las dos comorbilidades que se relacionaron con el no ingreso en UCI. Otras como la cardiopatía isquémica, la enfermedad cardiovascular y la vasculopatía periférica también podrían estar relacionadas, si bien en nuestro estudio no alcanzaron significación estadística. En cualquier caso, la carga de comorbilidad en su conjunto se asoció claramente con menor probabilidad de ingreso en intensivos. Esta carga de comorbilidad ha estado permanentemente más presente en los pacientes con COVID-19 que fallecieron en las series largas de otros países23,24. De forma similar, un análisis de 104 pacientes fallecidos en Wuhan, los fallecidos sin ingreso en UCI tuvieron una mayor comorbilidad25.
Al analizar los resultados de nuestro estudio, no podemos excluir que en las decisiones tomadas en las UCI españolas haya podido existir un «efecto arrastre» motivado por los malos resultados comunicados en series previas (China, Italia) en pacientes con COVID-19 con un determinado rango de edad, o por las recomendaciones con explicitación de rangos de edad efectuadas por las sociedades involucradas10–12. Ello pudo conducir a un pesimismo exacerbado y prematuro, focalizando la edad como factor de mayor peso y considerando menos otras variables, cosa que no sucede en otras enfermedades graves (sepsis o neumonía, por citar dos ejemplos). El hecho de que los pacientes fallecidos en la presente serie tuviesen una mediana de edad alta (80 años) y que la mediana del índice de Charlson no fuese tan elevada (dos puntos) iría a favor de esta hipótesis: enfermos sin una excesiva comorbilidad en los que quizá la edad tuvo un peso más alto de lo normal en la decisión, especialmente en centros donde la demanda fue desproporcionada a los recursos disponibles. Aunque la causa última de la toma de decisión no se analiza en el presente estudio, puede apreciarse en la figura 1 que la comorbilidad moduló en cierto modo dicha toma de decisión. Por último, queremos destacar la importancia de una aproximación ética práctica al ingreso de estos pacientes en UCI, combinando los factores clásicos de probabilidad de supervivencia abordados en el presente estudio (comorbilidad, edad, dependencia) como primera aproximación, con criterios de utilidad social en caso de desproporción importante de oferta y demanda asistencial, en línea con las recomendaciones de recientes publicaciones26.
La intensidad en el manejo de los pacientes en urgencias, en función de si ingresaron o no en UCI, no difirió en grandes aspectos, más allá de un mayor uso de lopinavir-ritonavir y tocilizumab en los pacientes que finalmente ingresarían en UCI. A destacar que todos estos tratamientos se realizaron sin indicación de ficha técnica (off label), lo que indica un intento de ofrecer en todo momento aquello que se consideró que podía mejorar la condición del paciente, según los datos disponible en aquellos días. Esta estrategia, definida como evidencia viva (living systematic review) ha sido defendida por diversos autores para su aplicación durante la pandemia COVID-19, especialmente en pacientes graves que requieren UCI27,28. Es bien posible que el mayor uso de lopinavir-ritonavir y de tocilizumab refleje la identificación, ya desde el propio servicio de urgencias, del paciente con un perfil que requiere de una mayor agresividad en el tratamiento, pues se le considera, a tenor de su perfil clínico, candidato a tratamiento máximo. Sin embargo, más allá de la propia agresividad del tratamiento, también es fundamental detectar precozmente aquellos pacientes susceptibles de empeorar y de requerir soporte intensivo29. Es posible, sin embargo, que esta detección precoz que habitualmente se lleva a cabo en situaciones asistenciales ordinarias no pudiese realizarse durante el periodo de desbordamiento de recursos de la pandemia COVID-19 vivido durante los meses de marzo y abril de 2020.
Finalmente, nuestro estudio no distingue el potencial efecto que pudiesen tener los pacientes ingresados en UCI con techo terapéutico en los resultados observados. No obstante, el análisis de sensibilidad C intenta hacer una aproximación en este sentido (eliminando a los pacientes que fallecieron en UCI sin haberse realizado IOT/VMI) y muestra que los resultados obtenidos son muy similares en todos los aspectos a los hallados en el análisis principal. Por otro lado, hoy sabemos que ciertas terapias no invasivas, como la oxigenoterapia normobárica de alto flujo, la ventilación mecánica no invasiva y los dispositivos de presión continua positiva de la vía aérea, se aplicaron poco por el miedo a la dispersión de aerosoles en el medio y a la contaminación secundaria del personal (especialmente al inicio de pandemia, y si no se contaba con lugares adecuados y supervisados para ello). Sin embargo, estudios recientes han demostrado que estas terapias son factibles en pacientes con COVID-19 y que pueden evitar hasta un 30% de las IOT/VMI30,31. Aunque nuestro estudio no recogió si estas modalidades se aplicaron al 19,5% de enfermos que fallecieron en UCI sin IOT/VMI, deberán ser tenidas en cuenta en nuevas oleadas de enfermos mayores que puedan responder a estas terapias, como un escalón de soporte y principalmente en UCI por las limitaciones estructurales de muchos centros, de forma previa a la consideración de IOT/VMI.
Nuestro estudio presenta varias limitaciones. Primera, aunque una parte de los pacientes de la cohorte SIESTA fue seleccionada aleatoriamente (grupo A), otra parte (grupo B) corresponde a pacientes que presentaban alguna complicación específica a su llegada en urgencias. Sin embargo, el análisis de sensibilidad mostró que los principales factores asociados a fallecimiento con ingreso en UCI en ambos grupos fueron superponibles. Segunda, las pruebas realizadas en urgencias y la confirmación por PCR-RT de la infección por SARS-CoV-2, la decisión de ingreso, el lugar del mismo y el tratamiento de los pacientes fueron ajustándose a los protocolos cambiantes dictados por las autoridades y a la infraestructura y disponibilidad de cada centro. Por lo tanto, no fueron homogéneos durante todo el periodo. Tercera, se trata de un análisis secundario de una cohorte existente que incluyó a todos los pacientes fallecidos, sin que haya habido un cálculo del tamaño de la muestra previo. Ello hace que, en algunas estimaciones, pueda haberse incurrido en un error tipo-II y que algunas estimaciones de asociación entre características basales e ingreso en UCI no hayan alcanzado significación estadística dado el tamaño limitado de la muestra. Cuarta, este estudio valora como características basales la edad, el sexo y la comorbilidad. Otros aspectos, como la fragilidad o la dependencia funcional han sido recomendados por expertos para una toma de decisiones más adecuada21,32,33. Sin embargo, por las características retrospectivas de nuestro trabajo, no fue factible recoger estas variables. Lo mismo sucedió con algunas escalas de gravedad como las escalas APACHE II y SOFA, para las cuales no constaba en la historia clínica su puntuación ni se disponía de todas las variables para su cálculo, especialmente en los pacientes que fallecieron sin ingreso en UCI. Así mismo, no se determinó en cada momento el grado de ocupación de cada una de las UCI en cada uno de los hospitales (ni el traslado desde centros sin UCI), por lo que no es posible inferir el impacto que pueda haber tenido la disponibilidad de camas UCI a tiempo real en los resultados que aquí se presentan. Quinta, entre los tratamientos aplicados a los pacientes (especialmente los no ingresados en UCI) no se recogió la terapia ventilatoria no invasiva, algo que posiblemente aconteció para alguno de ellos en urgencias o en salas convencionales o habilitadas para ello como terapia techo. Sexta, de forma intencionada no se ha entrado a valorar individualmente a ningún paciente de la serie. Por ello, no podemos excluir que algunos de los fallecimientos que se produjeron sin ingreso por UCI fuesen muertes súbitas, en las que no hubo ocasión de valorar o solicitar dicho ingreso por el deterioro rápido e imprevisto del paciente. Séptima, las exploraciones complementarias y tratamientos recogidos se circunscribieron al ámbito de urgencias y no se exploró lo acontecido desde ese momento al fallecimiento. Octava, la presión sobre las UCI no fue homogénea en todas las comunidades y es posible que la aplicación de limitaciones fuese más intensa en unas que en otras e, incluso, en unos centros en relación con otros. Aunque el objetivo del presente estudio fue realizar una estimación global sin entrar al detalle de cada comunidad autónoma o centro, hemos podido observar que el efecto de la comorbilidad (ajustado a la edad) sobre la probabilidad de ingreso previo en UCI fue similar en SUH con alta presión asistencial por COVID-19 y en el resto de SUH (p = 0,33, para la interacción entre comorbilidad ajustada por edad y presión asistencial en el SUH). Por último, señalar que parte de la conclusión a la que llega el presente trabajo de que el ingreso en UCI de pacientes con COVID-19 se ajustó a la práctica habitual en otros procesos se basa en la asunción (no comprobada) de que la edad y la incidencia de comorbilidades (especialmente demencia y cáncer, que fueron las que resultaron significativamente diferentes) de los pacientes con COVID-19 que fallecieron ingresados en UCI es la misma que en otras enfermedades que dan lugar a ingreso en UCI.
En conclusión, el perfil de los pacientes con COVID-19 fallecidos sin estancia en UCI en España durante el pico pandémico de 2020 se ajustó a lo observado en la práctica médica habitual antes de la pandemia, y las características basales que limitaron su ingreso fueron la edad y la carga de comorbilidad global. Entre la carga de comorbilidad, las enfermedades que más intensamente se relacionaron con el no ingreso en UCI fueron la demencia y el cáncer activo. Esto se ajusta a lo reportado en series de pacientes con otras enfermedades y a la opinión de la comunidad médica en general15,16,34. Por lo tanto, este estudio, que incluyó pacientes fallecidos en 62 hospitales españoles distintos, constata una proporcionalidad en la utilización del recurso UCI en los pacientes con COVID-19 durante el pico pandémico.
Contribución de los autoresTodos los autores firmantes del presente manuscrito han contribuido en la concepción y en el diseño del estudio, la adquisición de datos, el análisis y la interpretación de los mismos. El Dr. Òscar Miró ha realizado el borrador del artículo y el resto de los autores ha realizado la revisión crítica del contenido intelectual y la aprobación definitiva de la versión que se presenta.
Comité directivo: Òscar Miró, Sònia Jiménez (Hospital Clínic, Barcelona), Juan González del Castillo, Francisco Javier Martín-Sánchez (Hospital Clínico San Carlos, Madrid), Pere Llorens (Hospital General de Alicante), Guillermo Burillo-Putze (Hospital Universitario de Canarias, Tenerife), Alfonso Martín (Hospital Universitario Severo Ochoa de Leganés, Madrid), Pascual Piñera Salmerón (Hospital General Universitario Reina Sofía, Murcia).
Hospital Universitario Doctor Peset Aleixandre de Valencia: María Luisa López Grima, María Ángeles Juan Gómez. Hospital Universitario y Politécnico La Fe de Valencia: Javier Millán, Leticia Serrano Lázaro. Hospital Universitario General de Alicante: Tamara García, Ana Belén Paya. Hospital Clínico Universitario de Valencia: José Noceda. Hospital Arnau de Vilanova de Valencia: María José Cano Cano, Rosa Sorando Serra. Hospital Francesc de Borja de Gandía, Valencia: María José Fortuny Bayarri, Francisco José Salvador Suárez. Hospital General Universitario de Elche, Alicante: Matilde González Tejera. Hospital Marina Baixa de Villajoyosa de Alicante: Juan Miguel Marín Porrino, María Rosales Maestre. Hospital Virgen de los Lirios, Alcoy Alicante: Napoleón Meléndez, Patricia Borrás Albero. Hospital Universitario Vinalopó de Elche (Alicante): Julio Armas Castro, Esther Ruescas Escolano Hospital Universitario de Torrevieja de Alicante: Alexandra Milán Mestre, Alba Llario Ángel. Hospital Lluís Alcanyís de Xàtiva: Carles Pérez García, Pilar Sánchez Amador. Hospital Universitario de La Ribera de Valencia: José Vicente Brasó Aznar, José Luis Ruiz López. Hospital de la Vega Baja Orihuela de Alicante: María Belén Rayos Belda, María Ángeles Murcia Herrero. Hospital Universitario Sant Joan de Alicante: Elena Díaz Fernández. Hospital General de Requena de Valencia: Verónica de los Santos, Carol Cuenca Valero. Hospital de Llíria de Valencia: Ana Peiró Gómez, Elena Gonzalo Bellver. Hospital de la Santa Creu i Sant Pau (Barcelona): Álvaro Eugenio Labat Ponsa, Mireia González Alemany. Hospital Clínic (Barcelona): Carlos Cardozo. Hospital Universitari de Bellvitge de Hospitalet de Llobregat (Barcelona): Ferrán Llopis-Roca, Antonio Haro-Bosch. Hospital Universitari Germans Trias i Pujol de Badalona (Barcelona): Josep Maria Mòdol Deltell, Samuel Olmos Soto. Hospital de Terrassa (Barcelona): Josep Tost. Hospital del Mar (Barcelona): Alfonso Aguirre Tejedo, Isabel Cirera Lorenzo. Hospital Universitari Joan XXIII (Tarragona): Anna Palau, Ruth Gaya Tur. Hospital Universitari de Girona Dr. Josep Trueta (Girona): María Adroher Muñoz, Ester Soy Ferrer. Hospital Universitari de Vic (Barcelona): Lluís LLauger García. Hospital de Sant Pau i Santa Tecla (Tarragona): Enrique Martín Mojarro, Brigitte Silvana Alarcón Jiménez. Clínica Sagrada Familia (Barcelona): Arturo Huerta. Hospital Clínico San Carlos (Madrid): Marcos Fragiel. Hospital Universitario La Paz (Madrid): Elena Muñoz del Val, Charbel Maroun Eid. Hospital Universitario de la Princesa (Madrid): Carmen del Arco Galán, Guillermo Fernández Jiménez. Hospital Universitario Severo Ochoa de Leganés (Madrid): María Cruz Yagüe, Dolores Corbacho Loarte. Hospital Universitario Rey Juan Carlos (Madrid): Belén Rodríguez Miranda, Alejandra Sánchez Arias. Hospital Universitario del Henares (Madrid): Martín Ruiz Grinspan, Leticia Gómez Sánchez Hospital Universitario de Fuenlabrada (Madrid): María Jesús Domínguez, María Eugenia Barrero Ramos. Hospital Universitario Infanta Cristina de Parla (Madrid): Ruth Calderón Hernaiz, Cristina Güemes de la Iglesia. Hospital Comarcal El Escorial (Madrid): Sara Gayoso Martín, Frida Vallejo Somohano. Clínica Universidad Navarra de Madrid: Raquel Piñero Panadero, María García-Uría. Hospital Universitario de Salamanca: Manuel Ángel Palomero Martín, Cristina Gil Castillo. Complejo Asistencial Universitario de León: Begoña Suárez Rodríguez, Mónica Santos Orus. Hospital Universitario de Burgos: María Pilar López Díez. Hospital Universitario Río Hortega (Valladolid): María del Mar Villacorta Martín, Rosa Ibán Ochoa. Complejo Asistencial de Soria: Fahd Beddar Chaib, Lucía Hernández Martínez. Hospital Universitario Regional de Málaga: Ana Pérez Tornero, Alberto Núñez Chía. Hospital Universitario Juan Ramón Jiménez: Esther Maldonado Pérez, Verónica Rodríguez Martín. Hospital Costa del Sol de Marbella: Elisa Delgado Padial, Ana Belén García Soto. Hospital Valle de los Pedroches de Pozoblanco (Córdoba): Jorge Pedraza García. Hospital Virgen del Rocío de Sevilla: Amparo Fernández de Simón Almela. Complejo Hospitalario Universitario de A Coruña: Ricardo Calvo López. Hospital Universitario Lucus Augusti Lugo: Juan José López Díaz. Complejo Hospitalario Universitario de Vigo. Hospital Álvaro Cunqueiro: María Teresa Maza Vera, Raquel Rodríguez Calveiro. Hospital Universitario General de Albacete: Francisco Javier Lucas-Imbernón, María Ruipérez Moreno. Hospital Virgen de la Luz (Cuenca): Félix González Martínez, Diana Moya Olmeda. Hospital Nuestra Señora del Prado de Talavera de la Reina (Toledo): Ricardo Juárez. Hospital Universitario de Canarias (Tenerife): Marcos Expósito Rodríguez, Patricia Eiroa Hernández. Hospital Universitario de Gran Canaria Dr. Negrín: José Pavón Monzo, Nayra Cabrera González. Hospital Universitario Central Asturias: Pablo Herrero Puente, Beatriz María Martínez Bautista. Hospital Universitario de Cabueñes (Gijón): Carmen Elvira Menéndez, Ana Murcia Olagüenaga. Hospital Clínico Universitario Virgen de la Arrixaca: Eva Quero Motto, Nuria Tomás García. Hospital General Universitario Reina Sofía de Murcia: María Consuelo Quesada Martínez, Marta Gómez Gómez. Hospital San Pedro de Logroño: Noemí Ruiz de Lobera. Hospital Clínico Universitario Lozano Blesa: José María Ferreras Amez, Belén Arribas Entrala.
Este trabajo no ha recibido ningún tipo de financiación.
Los autores declaran no tener ningún conflicto de intereses.