Evaluar cómo influye el retraso en la administración de la primera dosis de antibiótico y la inadecuación de la pauta seleccionada en la supervivencia de los pacientes en shock séptico.
DiseñoEstudio prospectivo de cohortes observacional realizado entre septiembre de 2005 y septiembre de 2010.
ÁmbitoPacientes hospitalizados en la UCI de un hospital de tercer nivel.
PacientesTrescientos cuarenta y dos pacientes con cuadro de shock séptico.
IntervencionesNinguna.
Variables de interés principalesSe determinó el tiempo hasta la administración del antibiótico (diferencia entre la presentación del shock séptico y la primera dosis de antibiótico) y la adecuación del mismo (susceptibilidad in vitro de los microorganismos aislados).
ResultadosLa mortalidad en UCI fue del 26,4% y a nivel hospitalario del 33,5%. La mediana de retraso en la administración de la primera dosis de tratamiento antibiótico fue de 1,7h. Los pacientes fallecidos recibieron el antibiótico significativamente más tarde (1,3±14,5h frente a 5,8±18,02; p=0,001) que los supervivientes. El porcentaje de inadecuación del tratamiento antibiótico fue del 12%. Los pacientes tratados inadecuadamente presentaron cifras de mortalidad hospitalaria significativamente más altas (33,8% frente a 51,2%; p=0,03) respecto a los que recibieron una pauta antibiótica adecuada. La coexistencia de retraso e inadecuación en el tratamiento antibiótico se asoció a una menor supervivencia de los pacientes.
ConclusionesTanto el retraso como la inadecuación del tratamiento antibiótico tienen efectos negativos sobre la supervivencia de los pacientes en shock séptico independientemente de las características de estos o de su estado de gravedad.
To assess how antibiotic administration delay and inadequacy influence survival in septic shock patients.
DesignA prospective, observational cohort study was carried out between September 2005 and September 2010.
ScopePatients admitted to the ICU of a third level hospital.
PatientsA total of 342 septic shock patients
InterventionsNone
Variables of interestThe time to antibiotic administration (difference between septic shock presentation and first administered dose of antibiotic) and its adequacy (in vitro susceptibility testing of isolated pathogens) were determined.
ResultsICU and hospital mortality were 26.4% and 33.5%, respectively. The median delay to administration of the first antibiotic dose was 1.7h. Deceased patients received antibiotics significantly later than survivors (1.3±14.5h vs. 5.8±18.02h; P=.001). Percentage drug inadequacy was 12%. Those patients who received inadequate antibiotics had significantly higher mortality rates (33.8% vs. 51.2%; P=.03). The coexistence of treatment delay and inadequacy was associated to lower survival rates.
ConclusionsBoth antibiotic administration delay and inadequacy exert deleterious effects upon the survival of septic shock patients, independently of their characteristics or severity
Pese a la importante mortalidad con la que aún cuenta, el pronóstico de la sepsis ha mejorado en los últimos años1. El desarrollo y posterior implantación en la práctica clínica de la Campaña Sobrevivir a la Sepsis (CSS) es responsable en gran medida de este cambio. Diferentes iniciativas han demostrado, tanto a nivel multicéntrico como de forma aislada, que la implementación de la CSS no solo es viable sino que se asocia a importantes mejorías en la supervivencia y al ahorro de costes sociosanitarios2–5.
El instrumento básico de la campaña son los «paquetes de medidas» que son grupos de intervenciones y tratamientos de los que se espera que al ser aplicados conjuntamente y en un plazo de tiempo determinado, habitualmente corto, produzcan un efecto sinérgico y como consecuencia un mejor resultado que cuando se ejecutan individualmente. Sin embargo, el nivel de evidencia en el que se sustenta cada medida es variable y está sujeto a cambios según se van incorporando nuevas experiencias. Un ejemplo lo constituye la resucitación hemodinámica, fundamentada en un estudio aleatorizado6 que sin embargo no ha sido corroborado en un trabajo recientemente publicado7. Por motivos obvios, la administración de antibióticos no se rige por los mismos criterios y su indicación está basada exclusivamente en estudios observacionales. Debido a estos trabajos, se ha evidenciado el efecto deletéreo que sobre la supervivencia de los enfermos sépticos tienen el retraso en la administración de antibióticos y la elección de una pauta de antibioterapia inadecuada8–11. Ahora bien, es de notar la heterogeneidad de muchos de estos trabajos, algunos de los cuales están focalizados en enfermedades específicas como la neumonía comunitaria, la asociada a ventilación mecánica o la bacteriemia, y no necesariamente en el desarrollo de sepsis grave o shock séptico asociados a las mismas.
El objetivo de este estudio es evaluar cómo influye el retraso en la administración de la primera dosis de antibiótico y la inadecuación de la pauta seleccionada en la supervivencia de los pacientes en shock séptico.
Pacientes y métodosSelección de la poblaciónSe trata de un estudio prospectivo de cohortes observacional en el que se incluyeron todos los pacientes mayores de 18 años hospitalizados en la UCI con un cuadro de shock séptico según las definiciones propuestas por la Conferencia de Consenso SCCM/ESICM/ACCP/ATS/SIS12 durante el periodo comprendido entre septiembre de 2005 y septiembre de 2010 (ambos meses incluidos).
La sospecha de infección se basó en la presencia de un foco infeccioso documentado por hallazgos radiográficos o analíticos compatibles con infección o un síndrome clínico asociado con una alta probabilidad de infección o un shock de perfil distributivo no justificado por otras causas.
La gravedad de los pacientes se estimó mediante la utilización del Acute Physiology and Chronic Health Evaluation (APACHE II) score y del Sepsis-related Organ Failure Assessment (SOFA) score. El primero se aplicó transcurridas las primeras 24h de ingreso en la UCI y el segundo en el momento del ingreso en dicha unidad.
Se excluyeron del estudio los pacientes con edad menor de 18 años, los que hubieran sufrido una parada cardiaca reciente o que en su historia clínica figurasen órdenes de limitación del esfuerzo terapéutico, aquellos en los que no presentando sepsis grave o shock séptico en el momento de su ingreso en la UCI lo hubieran desarrollado durante su estancia en la misma, y todos aquellos pacientes que no hubiesen tenido resultados microbiológicos positivos y por tanto no fuese posible determinar la adecuación del tratamiento antibiótico.
El Comité de Ética del hospital evaluó el estudio y dado el carácter observacional del mismo no se consideró necesaria la solicitud de consentimiento informado.
Registro de variablesSe registraron las siguientes variables de los pacientes incluidos en el estudio: edad, sexo, servicio de procedencia, paciente médico o quirúrgico, tipo de infección (comunitaria o nosocomial), comorbilidades, inmunodepresión y causa (sida, neutropenia [recuento de neutrófilos<1×109/L], tratamiento con glucocorticoides [>0,5mg/kg durante>30d] y/o con fármacos inmunosupresores o citotóxicos, trasplante de órgano sólido, trasplante alogénico o autógeno de médula ósea, enfermedad hematológica maligna, o tumores sólidos), resultados microbiológicos de los cultivos, diagnóstico principal final, y estado al alta hospitalaria y de la UCI. Se determinó la existencia de disfunciones orgánicas teniendo en cuenta las definiciones propuestas por la Conferencia de Consenso SCCM/ESICM/ACCP/ATS/SIS12.
Se consideró el tiempo hasta la administración del antibiótico como la diferencia en horas entre el primer momento documentado en que el paciente presenta criterios de shock séptico según las definiciones propuestas por la Conferencia de Consenso SCCM/ESICM/ACCP/ATS/SIS12 y la administración de la primera dosis de antibiótico. Para su cálculo se empleó la información contenida en las notas de evolución clínica, ordenes médicas, notas de enfermería, hoja de registro de las constantes vitales, y resultados de pruebas solicitadas durante las horas o días previos al ingreso en la UCI.
La adecuación del tratamiento antibiótico se determinó en función la susceptibilidad in vitro de los microorganismos aislados. En caso de aislamientos polimicrobianos se consideró la susceptibilidad in vitro de la totalidad de microorganismos identificados. Se definió la inadecuación como: 1) ausencia de antimicrobianos con actividad frente al microorganismo aislado o 2) administración de un tratamiento antibiótico al cual el microorganismo era específicamente resistente.
Análisis estadísticoLas variables continuas se expresaron como media±DE o mediana y rango intercuartílico si la distribución fue no normal. Las variables cualitativas se expresaron como su valor absoluto acompañado de su porcentaje.
La comparación de las medias de las variables continuas de ambos grupos se efectuó mediante el análisis de la varianza o mediante el test no paramétrico de Kruskall-Wallis cuando estuvo indicado. La comparación de proporciones se realizó mediante la prueba de la ji cuadrado, con la corrección de Yates cuando estuvo indicada. Se tomó un riesgo alfa con una p<0,05 para considerar una relación como estadísticamente significativa. Se efectuó un análisis univariable para determinar la asociación de las diferentes variables con la mortalidad.
Se hicieron análisis de regresión logística para estimar la capacidad predictiva de muerte de los diferentes factores analizados. Se forzaron en el modelo todas aquellas variables clínicas y de laboratorio que en el análisis univariable se asociaron con el riesgo de fallecimiento (p<0,15). Se ajustó por las siguientes covariables: edad, sexo, inmunodepresión, APACHE II, SOFA y otros posibles factores de confusión que se identificaron. Se llevó a cabo un análisis de supervivencia empleando curvas de Kaplan-Meier.
Se empleó el programa estadístico SPSS 19.0 (SPSS, Inc., Chicago, IL, EE. UU.) para el análisis estadístico.
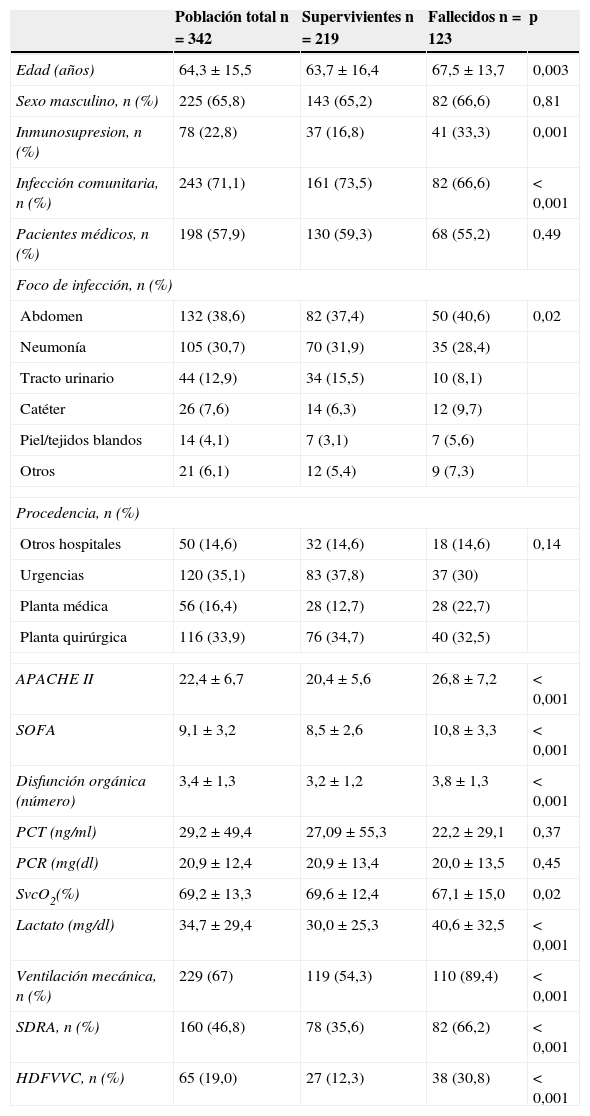
ResultadosEn el periodo de estudio se incluyeron 342 casos en los que se obtuvieron cultivos positivos que permitieran determinar la adecuación de la pauta antibiótica seleccionada. La edad media de los pacientes fue de 64,3±15,5 años siendo 225 (65,8%) varones. La puntuación media de APACHE II y SOFA fue de 22,4±6,7 y de 9,1±3,2 respectivamente. La mayor parte de los pacientes (71,1%) presentaba infecciones comunitarias. La mortalidad en UCI fue del 26,9% y a nivel hospitalario del 36%. Los pacientes fallecidos (a nivel hospitalario) eran más añosos y presentaban con mayor frecuencia inmunosupresión e infecciones nosocomiales (tabla 1). En cuanto a los marcadores de gravedad, los pacientes que fallecieron tenían puntuaciones de gravedad significativamente más elevados al ingreso en la UCI y un mayor número de órganos disfuncionantes. Los valores de SvcO2 fueron más bajos en los fallecidos y el lactato venoso más elevado, sin que se observaran diferencias significativas respecto a los valores de proteína C reactiva y procalcitonina entre ambas poblaciones.
Características de la población a estudio
| Población total n=342 | Supervivientes n=219 | Fallecidos n=123 | p | |
|---|---|---|---|---|
| Edad (años) | 64,3±15,5 | 63,7±16,4 | 67,5±13,7 | 0,003 |
| Sexo masculino, n (%) | 225 (65,8) | 143 (65,2) | 82 (66,6) | 0,81 |
| Inmunosupresion, n (%) | 78 (22,8) | 37 (16,8) | 41 (33,3) | 0,001 |
| Infección comunitaria, n (%) | 243 (71,1) | 161 (73,5) | 82 (66,6) | <0,001 |
| Pacientes médicos, n (%) | 198 (57,9) | 130 (59,3) | 68 (55,2) | 0,49 |
| Foco de infección, n (%) | ||||
| Abdomen | 132 (38,6) | 82 (37,4) | 50 (40,6) | 0,02 |
| Neumonía | 105 (30,7) | 70 (31,9) | 35 (28,4) | |
| Tracto urinario | 44 (12,9) | 34 (15,5) | 10 (8,1) | |
| Catéter | 26 (7,6) | 14 (6,3) | 12 (9,7) | |
| Piel/tejidos blandos | 14 (4,1) | 7 (3,1) | 7 (5,6) | |
| Otros | 21 (6,1) | 12 (5,4) | 9 (7,3) | |
| Procedencia, n (%) | ||||
| Otros hospitales | 50 (14,6) | 32 (14,6) | 18 (14,6) | 0,14 |
| Urgencias | 120 (35,1) | 83 (37,8) | 37 (30) | |
| Planta médica | 56 (16,4) | 28 (12,7) | 28 (22,7) | |
| Planta quirúrgica | 116 (33,9) | 76 (34,7) | 40 (32,5) | |
| APACHE II | 22,4±6,7 | 20,4±5,6 | 26,8±7,2 | <0,001 |
| SOFA | 9,1±3,2 | 8,5±2,6 | 10,8±3,3 | <0,001 |
| Disfunción orgánica (número) | 3,4±1,3 | 3,2±1,2 | 3,8±1,3 | <0,001 |
| PCT (ng/ml) | 29,2±49,4 | 27,09±55,3 | 22,2±29,1 | 0,37 |
| PCR (mg(dl) | 20,9±12,4 | 20,9±13,4 | 20,0±13,5 | 0,45 |
| SvcO2(%) | 69,2±13,3 | 69,6±12,4 | 67,1±15,0 | 0,02 |
| Lactato (mg/dl) | 34,7±29,4 | 30,0±25,3 | 40,6±32,5 | <0,001 |
| Ventilación mecánica, n (%) | 229 (67) | 119 (54,3) | 110 (89,4) | <0,001 |
| SDRA, n (%) | 160 (46,8) | 78 (35,6) | 82 (66,2) | <0,001 |
| HDFVVC, n (%) | 65 (19,0) | 27 (12,3) | 38 (30,8) | <0,001 |
APACHE II: Acute Physiology and Chronic Health Evaluation; HDFVVC: hemodiafiltración venovenosa continua; PCR: proteína C reactiva; PCT: procalcitonina; SDRA: síndrome de distrés respiratorio del adulto; SOFA: Sepsis-related Organ Failure Assessment; SvcO2: saturación venosa central de oxígeno.
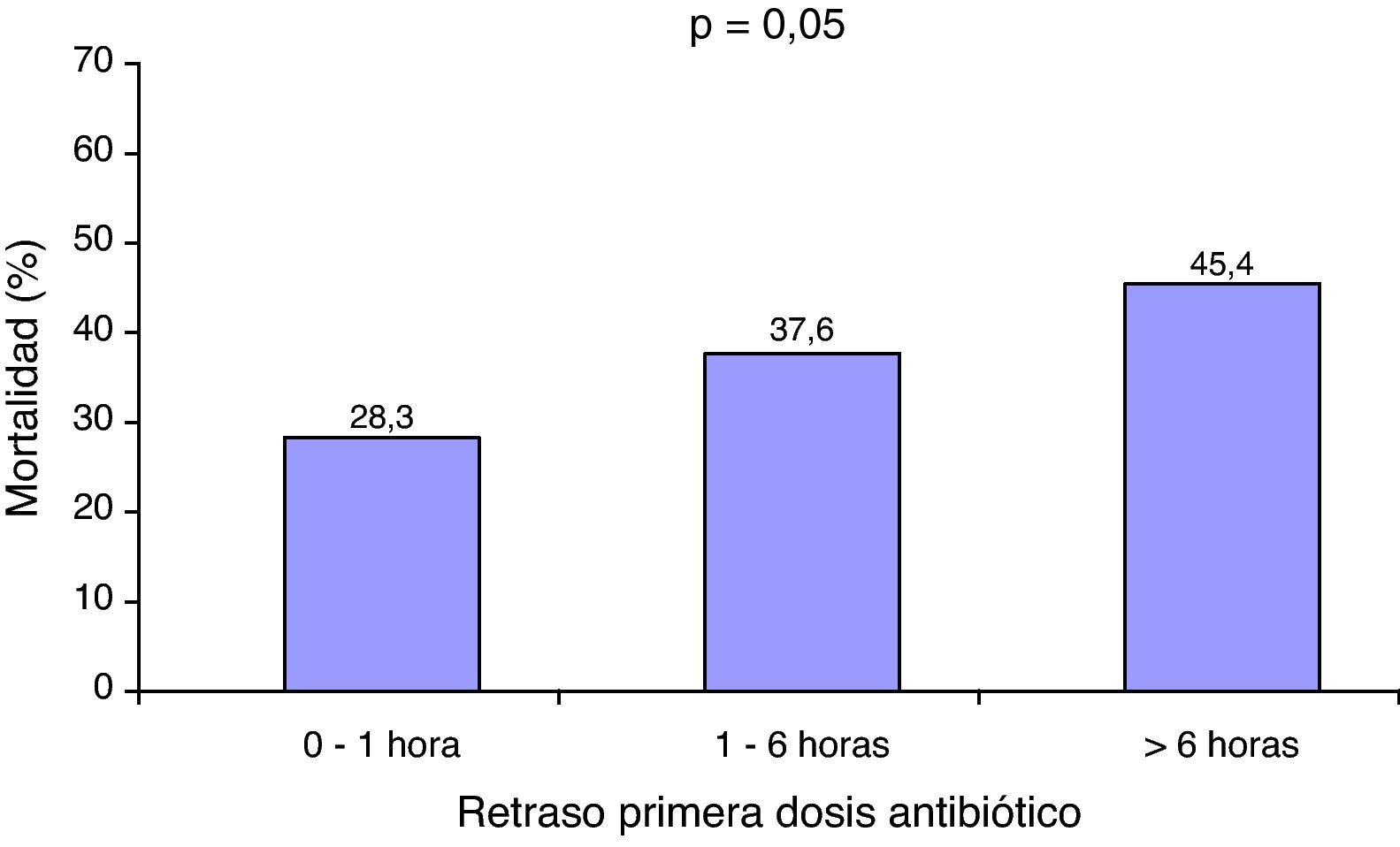
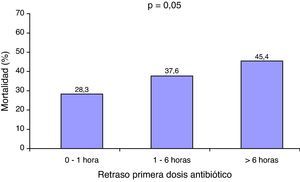
La mediana de retraso en la administración de la primera dosis de tratamiento antibiótico fue de 1,7h (rango intercuartílico 0-5,5h); de tal forma que 155 pacientes (43,5%) recibieron el tratamiento antibiótico en la primera hora. Los pacientes fallecidos recibieron el antibiótico significativamente más tarde (2,7h [rango intercuartílico 0,3-6,2h] frente a 1h [rango intercuartílico 0-4,1h]; p=0,001) que los supervivientes. Se observó un incremento significativo en la mortalidad en relación con el retraso en la administración del tratamiento antibiótico (fig. 1).
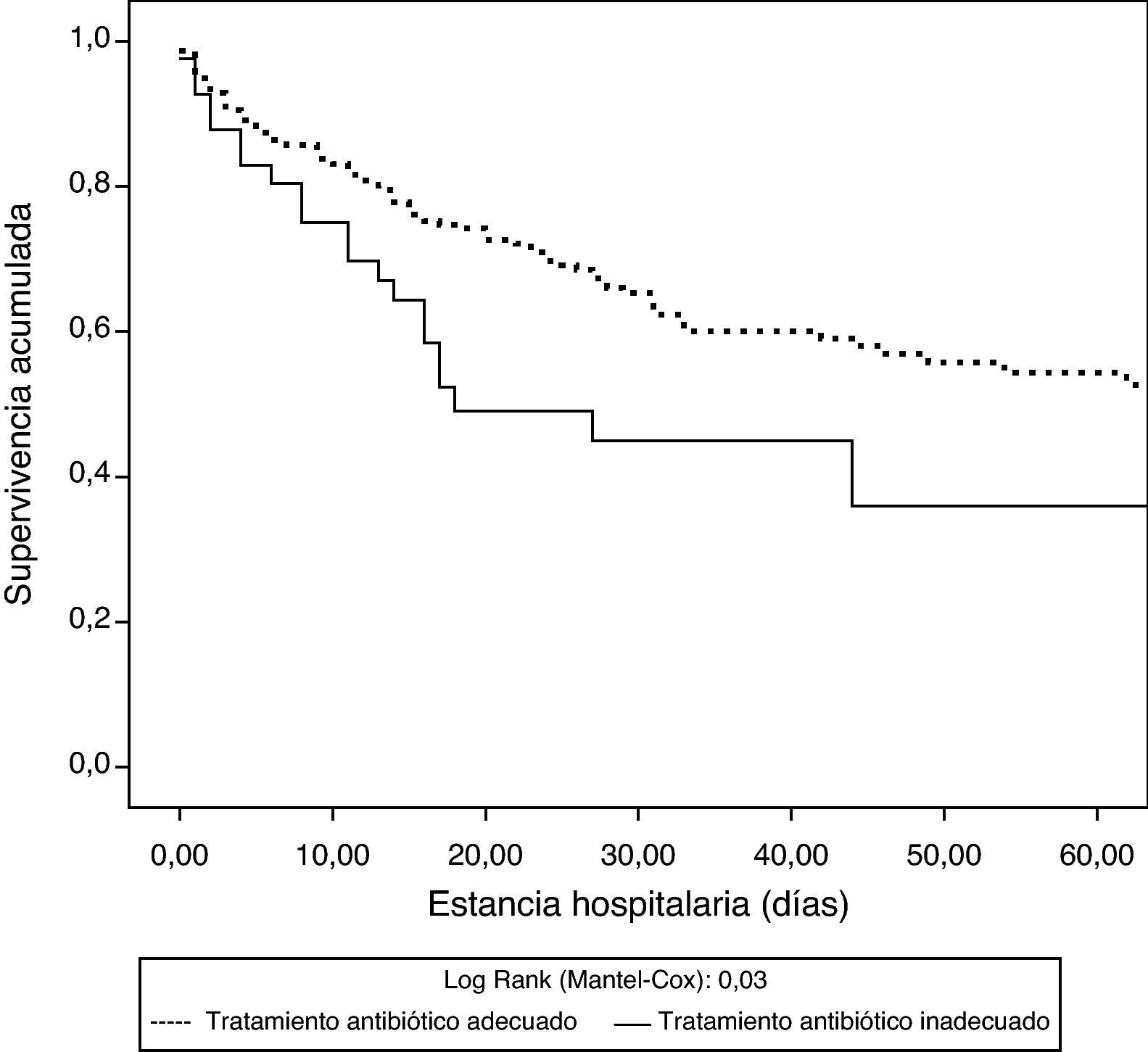
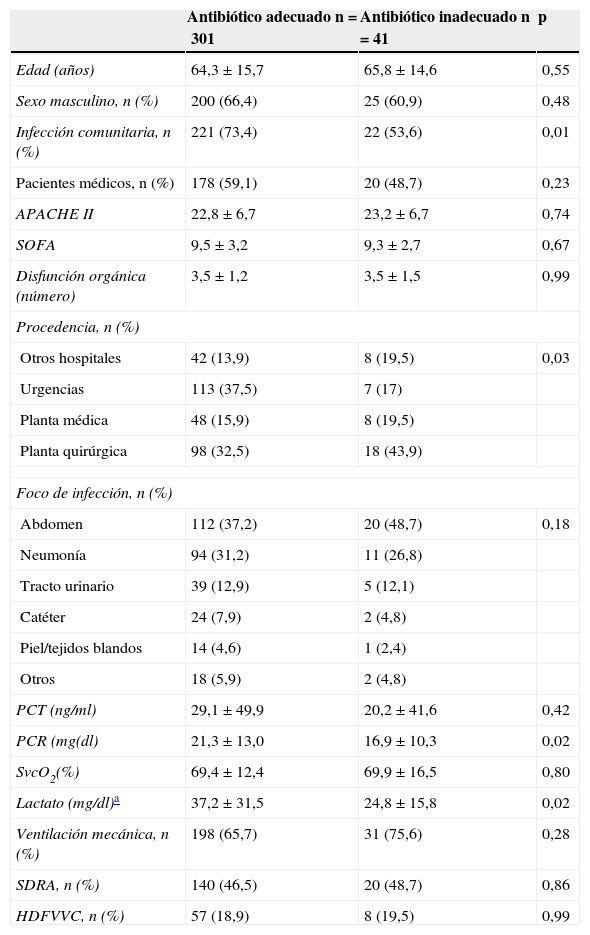
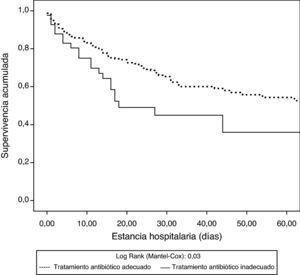
El porcentaje de inadecuación del tratamiento antibiótico fue del 12% (41/342). Los pacientes que recibieron un tratamiento antibiótico inadecuado presentaban con mayor frecuencia infecciones nosocomiales y procedieron de plantas de hospitalización. No se observaron diferencias significativas entre estos y los pacientes con tratamiento adecuado respecto a sus características demográficas, puntuaciones de gravedad, tipo de paciente (médico o quirúrgico) o foco infeccioso responsable del shock séptico (tabla 2). Estos pacientes, los tratados inadecuadamente, presentaron cifras de mortalidad hospitalaria significativamente más altas (el 33,8% frente al 51,2%; p=0,03) respecto a los que recibieron una pauta antibiótica adecuada. Asimismo, se observaron diferencias significativas en análisis de supervivencia entre los pacientes que recibieron una pauta antibiótica adecuada y los que no (log rank test: 0,03) (fig. 2).
Diferencias entre los pacientes con tratamiento antibiótico adecuado e inadecuado
| Antibiótico adecuado n=301 | Antibiótico inadecuado n=41 | p | |
|---|---|---|---|
| Edad (años) | 64,3±15,7 | 65,8±14,6 | 0,55 |
| Sexo masculino, n (%) | 200 (66,4) | 25 (60,9) | 0,48 |
| Infección comunitaria, n (%) | 221 (73,4) | 22 (53,6) | 0,01 |
| Pacientes médicos, n (%) | 178 (59,1) | 20 (48,7) | 0,23 |
| APACHE II | 22,8±6,7 | 23,2±6,7 | 0,74 |
| SOFA | 9,5±3,2 | 9,3±2,7 | 0,67 |
| Disfunción orgánica (número) | 3,5±1,2 | 3,5±1,5 | 0,99 |
| Procedencia, n (%) | |||
| Otros hospitales | 42 (13,9) | 8 (19,5) | 0,03 |
| Urgencias | 113 (37,5) | 7 (17) | |
| Planta médica | 48 (15,9) | 8 (19,5) | |
| Planta quirúrgica | 98 (32,5) | 18 (43,9) | |
| Foco de infección, n (%) | |||
| Abdomen | 112 (37,2) | 20 (48,7) | 0,18 |
| Neumonía | 94 (31,2) | 11 (26,8) | |
| Tracto urinario | 39 (12,9) | 5 (12,1) | |
| Catéter | 24 (7,9) | 2 (4,8) | |
| Piel/tejidos blandos | 14 (4,6) | 1 (2,4) | |
| Otros | 18 (5,9) | 2 (4,8) | |
| PCT (ng/ml) | 29,1±49,9 | 20,2±41,6 | 0,42 |
| PCR (mg(dl) | 21,3±13,0 | 16,9±10,3 | 0,02 |
| SvcO2(%) | 69,4±12,4 | 69,9±16,5 | 0,80 |
| Lactato (mg/dl)a | 37,2±31,5 | 24,8±15,8 | 0,02 |
| Ventilación mecánica, n (%) | 198 (65,7) | 31 (75,6) | 0,28 |
| SDRA, n (%) | 140 (46,5) | 20 (48,7) | 0,86 |
| HDFVVC, n (%) | 57 (18,9) | 8 (19,5) | 0,99 |
APACHE II: Acute Physiology and Chronic Health Evaluation; HDFVVC: hemodiafiltración venovenosa continua; PCR: proteína C reactiva; PCT: procalcitonina; SDRA: síndrome de distrés respiratorio del adulto; SOFA: Sepsis-related Organ Failure Assessment; SvcO2: saturación venosa central de oxígeno.
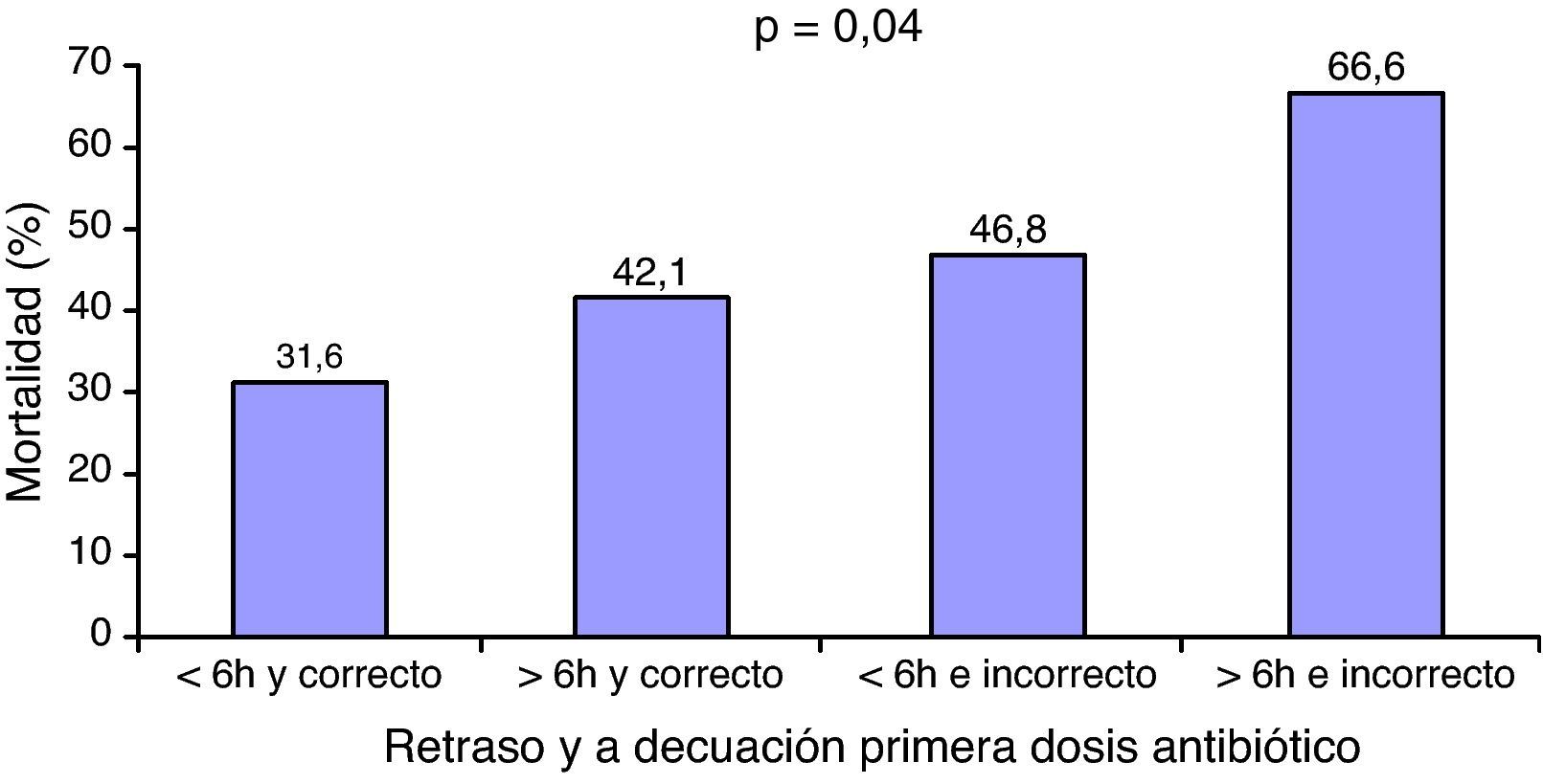
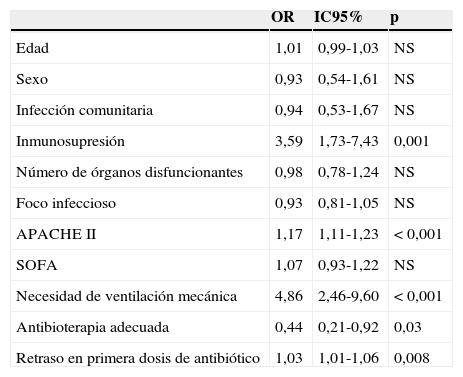
La coexistencia de retraso e inadecuación en el tratamiento antibiótico se asoció a una menor supervivencia de los pacientes (fig. 3). En el análisis de regresión logística, tras ajustar por los potenciales factores de confusión, la inadecuación del tratamiento (OR: 0,44 [IC95%: 0,21-0,92]; p=0,03) y el retraso en la administración (OR: 1,01 [IC95%: 1,01-1,06]; p=0,008) fueron marcadores independientes de supervivencia (tabla 3).
Análisis de regresión logística referido a mortalidad hospitalaria
| OR | IC95% | p | |
|---|---|---|---|
| Edad | 1,01 | 0,99-1,03 | NS |
| Sexo | 0,93 | 0,54-1,61 | NS |
| Infección comunitaria | 0,94 | 0,53-1,67 | NS |
| Inmunosupresión | 3,59 | 1,73-7,43 | 0,001 |
| Número de órganos disfuncionantes | 0,98 | 0,78-1,24 | NS |
| Foco infeccioso | 0,93 | 0,81-1,05 | NS |
| APACHE II | 1,17 | 1,11-1,23 | <0,001 |
| SOFA | 1,07 | 0,93-1,22 | NS |
| Necesidad de ventilación mecánica | 4,86 | 2,46-9,60 | <0,001 |
| Antibioterapia adecuada | 0,44 | 0,21-0,92 | 0,03 |
| Retraso en primera dosis de antibiótico | 1,03 | 1,01-1,06 | 0,008 |
APACHE II: Acute Physiology and Chronic Health Evaluation; IC95%: intervalo de confianza del 95%; NS: resultado estadísticamente no significativo; OR: odds ratio; SOFA: Sepsis-related Organ Failure Assessment; SvcO2: saturación venosa central de oxígeno.
Nuestros resultados confirman que, independientemente del foco infeccioso, del origen de la infección (nosocomial o comunitario) o de la gravedad del cuadro, el retraso y la inadecuación en el tratamiento antibiótico de los pacientes en shock séptico tienen un efecto deletéreo acumulativo en la supervivencia hospitalaria de los mismos.
La importancia de la administración precoz del tratamiento antibiótico en los pacientes en sepsis grave y shock séptico es evidente. Con algunas excepciones, los estudios realizados confirman la existencia de una fuerte asociación entre la rapidez en la administración de la antibioterapia y unas mayores tasas de supervivencia, estancias hospitalarias más cortas y el ahorro de recursos sanitarios8–11,13. Tal es así que algunos autores sugieren que el efecto beneficioso del paquete de medidas de resucitación de la CSS pueda deberse al impacto de la administración precoz de antibióticos1. Aunque los resultados de nuestro actual trabajo refuerzan la importancia del tratamiento antibiótico precoz, experiencias anteriores de nuestro grupo demuestran que el incremento de la supervivencia depende en mayor medida del número de medidas aplicadas y no de cuáles sean estas2. En nuestro trabajo, la mediana de tiempo hasta la administración del antibiótico fue de 1,7h, discretamente mejor que en muchos de los trabajos realizados14–17. Respecto a su efecto en la mortalidad, esta se incrementó un 1% por cada hora de retraso en la antibioterapia independientemente de la procedencia del paciente, de su gravedad o del origen de la infección. Se trata de un efecto inferior al observado por Kumar et al.8, que en su trabajo publicado en 2006 describieron un descenso de la supervivencia del 7,6% por cada hora de retraso. Debemos tener en cuenta que el trabajo de Kumar et al. incluyó exclusivamente a pacientes con tratamiento antibiótico adecuado y que, además, el retraso se cuantificó a partir de la presencia de hipotensión mientras que en el nuestro se tomó como referencia el momento de presentación de shock séptico excluyendo a los pacientes que hubieran respondido a la resucitación con fluidos. Nuestros resultados se asemejan a los reportados por Gaieski et al.14 o más recientemente por Ferrer et al.13. Estos últimos demostraron en la mayor población a estudio publicada hasta el momento que el efecto negativo del retraso antibiótico es independiente del área hospitalaria en que el paciente se localice o de su gravedad13. Aunque el tamaño muestral no es comparable, las características de nuestra población (heterogénea y proveniente de diferentes áreas hospitalarias) se asemejan a la de este trabajo. Ciertamente, otras iniciativas como las de Puskarich et al.17 o Bloos et al.16 no han logrado reproducir los resultados obtenidos por Kumar et al., y esto podría achacarse a diferencias en las poblaciones a estudio o a la metodología empleada en los mismos.
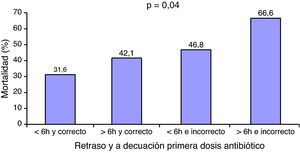
La selección de una pauta antibiótica inadecuada no es infrecuente, varía entre el 11%18 y el 44%10 según las series y se ha asociado a un efecto deletéreo sobre la supervivencia de pacientes con bacteriemia, peritonitis, neumonía asociada a ventilación mecánica y sepsis9,14,18–22. Sin embargo, aunque parece obvio que el empleo de un antibiótico inadecuado pueda influir en el pronóstico de los enfermos sépticos, varios estudios no han logrado poner de manifiesto este efecto23–26. Este hecho podría deberse a que el impacto de la inadecuación en la mortalidad puede estar influido, entre otros, por factores como la gravedad del paciente27,28, el foco infeccioso responsable de la sepsis28 o el microorganismo que la provoque29. Los trabajos realizados muestran que, a mayor gravedad del cuadro mayor beneficio podría obtenerse del empleo de una pauta antibiótica adecuada. El trabajo realizado por Kumar et al.29 en más de 5.000 pacientes en shock séptico es en el que mayores diferencias de mortalidad se han observado en función del acierto terapéutico (5 veces mayor mortalidad en el grupo con tratamiento inadecuado). Por su parte, Garnacho-Montero et al. en un grupo compuesto por 406 pacientes sépticos observaron que las mayores diferencias en la supervivencia con relación a la adecuación del tratamiento se presentaban en los pacientes con los cuadros más graves, aquellos con disfunciones orgánicas asociadas a la sepsis28. Los resultados de nuestro trabajo avalan esta hipótesis. En una población compuesta exclusivamente por pacientes en shock séptico, con puntuaciones elevadas en los medidores de gravedad y una media de 3 órganos disfuncionantes la adecuación en el tratamiento antibiótico se asoció a una reducción del riesgo de muerte a la mitad. Por otra parte, el efecto de un tratamiento adecuado podría verse atenuado si este se administra de forma tardía. La mortalidad que observamos en los pacientes con tratamiento adecuado administrado en las primeras 6h fue del 31% frente al 46% con tratamiento inadecuado. Estas diferencias se reducen a una tercera parte cuando el tratamiento adecuado se administra más tarde de las 6h (un 42% frente a un 46%). Bloos et al. han publicado recientemente resultados similares si bien en este caso las diferencias de mortalidad observadas fueron menores probablemente por tratarse de pacientes menos graves y, como se ha apuntado, por ello menos sensibles al efecto de la inadecuación16.
Las guías clínicas de la CSS recomiendan en los pacientes con sepsis el uso de antibióticos de amplio espectro lo más precozmente posible y siempre en la primera hora de evolución del cuadro (en el caso de pacientes ya hospitalizados) o en las primeras 3h (en pacientes que se encuentren en el servicio de urgencias)30. Pese a que la implementación de estas guías en la práctica clínica se ha asociado a una reducción del tiempo de respuesta hasta la administración de antibióticos, un incremento en la supervivencia y un ahorro de costes sociosanitarios, diferentes estudios han puesto de manifiesto las dificultades para trasladar estas recomendaciones a la práctica diaria31,32. Este fenómeno es bien conocido y afecta no solo a las sepsis sino incluso a dolencias tan frecuentes como la cardiopatía isquémica33. Por ello, teniendo en cuenta los beneficios logrados, debe favorecerse el desarrollo de iniciativas encaminadas a vencer las barreras que limitan la administración de la antibioterapia según las recomendaciones de la CSS prestando especial atención a las áreas de hospitalización pues son las zonas del hospital que cuentan con los tiempos de respuesta más prolongados y con las mayores tasas de inadecuación34.
Nuestro trabajo cuenta con una serie de limitaciones entre las que cabe destacar el hecho de que la generalización de sus resultados a otras poblaciones puede verse limitada por tratarse de un trabajo unicéntrico y con una población con una alta tasa de pacientes inmunosuprimidos. Además, nuestro análisis se restringió a aquellos pacientes con infecciones documentadas microbiológicamente por lo que desconocemos si nuestros resultados son aplicables a pacientes con infecciones sistémicas sin hallazgos microbiológicos. No se han evaluado ni la dosis de antibióticos empleada ni su intervalo de administración como factores que puedan influir en la adecuación del tratamiento por lo que desconocemos cómo estos han podido afectar a los resultados obtenidos. Finalmente, no ha sido posible incluir en el análisis multivariado otros tratamientos como el control del foco o la resucitación hemodinámica; por ello no podemos descartar que la reducción de mortalidad sea un efecto solo de los antibióticos sino de la suma de un abordaje global más precoz.
ConclusionesTanto el retraso como la inadecuación del tratamiento antibiótico tienen efectos negativos sobre la supervivencia de los pacientes en shock séptico independientemente de las características de estos o de su estado de gravedad. Por este motivo, deben favorecerse iniciativas encaminadas a lograr un reconocimiento y tratamiento lo más precoz posible de los mismos empleando para ello antibióticos de amplio espectroFinanciaciónFinanciado por el Ministerio de Sanidad a través de una beca FIS (PI070723).
Conflicto de interesesNinguno de los autores presenta conflicto de intereses.