INTRODUCCION
La prevalencia de la diabetes mellitus (DM) está en ascenso en Occidente como consecuencia directa del progresivo envejecimiento de la población y de los cambios en el estilo de vida, que favorecen la obesidad y el sedentarismo1. Un amplio conjunto de datos epidemiológicos y anatomopatológicos documentan que la DM es un factor de riesgo independiente de la enfermedad cardiovascular arteriosclerótica2,3. De hecho, aproximadamente el 70% de los pacientes con diabetes fallecen como consecuencia de cardiopatía isquémica. Varios estudios de la era pretrombolítica4,5 demostraron que los diabéticos que sufrían un infarto agudo de miocardio (IAM) presentaban un peor pronóstico, tanto en la fase aguda como a largo plazo, que los no diabéticos. A pesar del beneficio demostrado por los trombolíticos y la angioplastia en los pacientes diabéticos con IAM se sigue observando en la actualidad una superior incidencia de complicaciones y mortalidad en este subgrupo de pacientes6. El objetivo del presente trabajo es revisar el cuerpo de información generada en la actual era trombolítico-intervencionista con respecto a las implicaciones clínicas, pronósticas y terapéuticas del paciente diabético con infarto de miocardio.
FUENTE DE DATOS Y METODOLOGIA
La investigación bibliográfica de documentos primarios se realizó mediante la base de datos MEDLINE desde 1966 hasta 2000. Se empleó metodología booleana usando los términos: infarto agudo de miocardio (acute myocardial infarction), diabetes mellitus (diabetes mellitus), pronóstico (prognosis), angioplastia coronaria transluminal percutánea (percutaneous transluminal coronary angioplasty) y cirugía de injerto coronario (coronary artery bypass grafting). Por su relevancia se seleccionaron y revisaron 88 estudios.
ASPECTOS EPIDEMIOLOGICOS
Probabilidad de padecer IAM de la población diabética
Los pacientes diabéticos tienen una mayor incidencia de cardiopatía isquémica y, cuando sufren un IAM, su curso evolutivo presenta un mayor número de complicaciones y, por ende, un mayor índice de mortalidad que los no diabéticos. Se ha observado, asimismo, que la hiperglucemia al ingreso en pacientes con IAM se asocia, incluso en individuos no diabéticos, con una mayor mortalidad hospitalaria y complicaciones (especialmente de fallo cardíaco congestivo)7.
Según el estudio Framingham8, el riesgo relativo de IAM es un 50% mayor entre los varones diabéticos y un 150% mayor en las mujeres diabéticas que en la población general.
Prevalencia de la diabetes en los pacientes con IAM
La prevalencia de DM observada en pacientes con IAM presenta discrepancias notables de unos estudios a otros dependiendo del tipo de estudio analizado, los criterios utilizados para el diagnóstico de DM, la proporción de ancianos y de mujeres incluida en la muestra y ciertas peculiaridades geográficas y étnicas. Así, mientras que en los amplios ensayos trombolíticos (ISIS-2, GISSI-2 y GUSTO-I*)9-11 la prevalencia de la DM fue del 15%, en registros o en estudios observacionales, sin limitaciones en la inclusión de pacientes, la prevalencia de la DM es mayor. En el registro estadounidense MIDAS (Myocardial Infarction Data Acquisition System), la prevalencia de la diabetes fue del 23%12. En el registro español ARIAM (Análisis del Retraso en el IAM) la prevalencia encontrada fue del 29%13. En un amplio estudio observacional español14 la prevalencia de diabéticos alcanzó el 31%. Estas diferencias pueden explicarse por los estrictos criterios de inclusión en los estudios trombolíticos, que tendían a dejar fuera a los pacientes más viejos y a las mujeres (con cuadros de presentación con frecuencia atípicos), subgrupos donde la incidencia de diabetes es manifiestamente mayor. Otra de las posibles causas de discrepancias en la prevalencia de DM entre los estudios de fibrinólisis y los registros de infartos estribaría en que en los primeros, al existir por protocolo un límite temporal estricto de inclusión (generalmente de 6 h), los diabéticos estarían menos representados, dada la mayor proporción de infartos silentes o con clínica atípica que de forma característica se observa en esta cohorte de pacientes (véase más adelante). Cuando se utilizan criterios de diagnóstico de DM muy estrictos, como los basados en la determinación de la hemoglobina glucosilada (HbA1c), la prevalencia de DM puede ser tan baja como el 10%15.
Diabetes tipo 1 frente a diabetes tipo 2
La gran mayoría de los diabéticos con infarto tienen diabetes tipo 2, reflejo directo de la desproporción en la prevalencia relativa de ambas formas de diabetes (90% del tipo 2 frente a 10% del tipo 1)16. Cuando se analiza por sexos, la prevalencia de la diabetes tipo 1 es 4-5 veces mayor en las mujeres que en los varones diabéticos con infarto8. Se desconoce hasta el momento de forma definitiva si el riesgo para desarrollar un infarto, a igualdad de edad y duración de la diabetes, es semejante entre ambos tipos de diabetes. Se cree que la diabetes tipo 2 es, incluso, más aterogénica que la diabetes tipo 1, al asociarse con más frecuencia a un conjunto de factores de riesgo y alteraciones metabólicas denominadas síndrome dismetabólico cardiovascular, tales como: resistencia a la insulina/hiperinsulinismo, dislipemia, hipertensión arterial y obesidad17. Un elemento adicional de riesgo asociado a la diabetes tipo 2 sería la observación de que los diabéticos tratados con agentes del tipo de las sulfonilureas presentan una mayor mortalidad hospitalaria tras un IAM18.
De manera característica, los diabéticos tipo 1 tienden a presentar infartos más precoces (tercera o cuarta década de la vida)19 y los diabéticos tipo 2 más tardíos (por encima de los 60 años). No es infrecuente que en los diabéticos tipo 2 el infarto pueda incluso preceder al diagnóstico de la diabetes20.
DIFICULTADES PARA EL DIAGNOSTICO DE IAM EN DIABÉTICOS
Los diabéticos sufren una disminución en la percepción del dolor isquémico21. Como resultado de lo anterior, en el 32% de los infartos diabéticos el episodio puede ser silente o presentarse únicamente con síntomas atípicos, como decaimiento, sudación, vómitos, disnea o confusión mental, comparado con la incidencia de un 10% de infartos indoloros/atípicos en los no diabéticos22. Esta sintomatología inespecífica debilita la sospecha clínica de infarto y propicia el ingreso del diabético con infarto en salas de hospitalización convencional. En los diabéticos, con relativa frecuencia la cardiopatía isquémica se descubre incidentalmente mediante electrocardiogramas (ECG) realizados de manera rutinaria (p. ej., para un estudio preoperatorio). El infarto indoloro o con síntomas atípicos es especialmente más frecuente en ancianos y mujeres diabéticas23. En ocasiones, el IAM en los diabéticos puede iniciarse como un episodio brusco de edema pulmonar o, más raramente, como un cuadro de descompensación cetoacidótica24.
La isquemia miocárdica silente en el diabético se ha relacionado con la afectación neuropática de las fibras aferentes simpáticas que conforman la vía de percepción del dolor miocárdico isquémico25. Aunque este mecanismo dista de estar totalmente dilucidado, apoya la hipótesis la demostración de que los diabéticos con isquemia silente presentan una mayor incidencia de desequilibrio autonómico estimado mediante la variabilidad de la frecuencia cardíaca25.
El IAM en diabéticos no presenta el típico patrón circadiano de aparición (con un máximo de incidencia entre las 6:00 y 12:00 h de la mañana) que se observa en los no diabéticos. Dado que este patrón corre paralelo a las variaciones diarias del balance simpaticovagal (predomino matutino del tono simpático), es razonable inferir que su ausencia sería otro reflejo de la neuropatía autonómica diabética26.
Es indudable que las dificultades del diagnóstico del infarto en diabéticos y el consecuente retraso en recibir el adecuado tratatamiento puede ser responsable, en parte, del incremento observado de su morbimortalidad.
CURSO CLINICO
Fase hospitalaria
A pesar de que se ha demostrado que los diabéticos con IAM obtienen un beneficio similiar, si no mayor, de los fibrinolíticos que los no diabéticos, la mortalidad postinfarto en la actual era trombolítica sigue siendo más elevada en los diabéticos27. Información clave sobre las características, la incidencia de complicaciones y la mortalidad de los diabéticos con infarto, en la era trombolítica puede extraerse al comparar las cohortes de diabéticos (n = 5.944) y no diabéticos (n = 34.888) incluidas en el ensayo GUSTO-I11. En el citado estudio, la mortalidad durante el ingreso hospitalario fue casi el doble en diabéticos que en no diabéticos (11 frente a 6,2%; p < 0,001). Este exceso de mortalidad puede explicarse por el perfil de más riesgo y, fundamentalmente, por la mayor incidencia de complicaciones que presentaba el subgrupo de diabéticos con infarto. Así, los pacientes diabéticos eran más viejos, con una mayor proporción de mujeres, recibieron el fibrinolítico con un mayor retraso, tenían con más frecuencia enfermedad multivaso y presentaron una mayor incidencia de fallo cardíaco, bloqueo auriculoventricular y fibrilación ventricular que los no diabéticos. Resultados similares se han observado en otros estudios de intervención con trombolíticos28,29.
A pesar de que la mayoría de los artículos publicados coinciden en que la DM se asocia a un incremento de la mortalidad en la fase aguda del IAM, existen estudios recientes que no lo confirman30.
Fase a largo plazo
También el pronóstico a largo plazo se encuentra afectado por la coexistencia de diabetes, aunque el infarto sea tratado con fibrinolíticos. En el GISSI-210, con un seguimiento de 180 días, se comprobó que los pacientes diabéticos seguían presentando una elevada mortalidad postinfarto. Las mujeres diabéticas, especialmente las insulinodependientes, presentaron una tasa de mortalidad del 14%, tres veces la de las mujeres no diabéticas y casi el quíntuple que la de los varones no diabéticos. En otro amplio estudio de Herlitz et al31 se encontró que el 75% de los diabéticos que había superado un IAM había fallecido dentro de los 5 años de seguimiento. La mortalidad a largo plazo de los pacientes diabéticos tras un infarto está básicamente relacionada con la recurrencia del mismo y con la aparición de fallo cardíaco congestivo32.
CAUSA DEL INCREMENTO DE LA MORTALIDAD EN EL INFARTO DIABÉTICO
En el subestudio angiográfico del GUSTO-I33 se encontró que las tasas de repermeabilización y fracción de eyección ventricular izquierda (FEVI) posfibrinólisis fueron equivalentes, tanto en diabéticos como en no diabéticos. También se observó que los valores máximos de creatinfosfocinasa (CPK) eran similares en ambos grupos. Todos estos datos confirman el hallazgo, ya sugerido en estudios anteriores34, de que el incremento de mortalidad en el infarto diabético, resultado directo de la mayor incidencia de fallo cardíaco, no estaría relacionado con el mayor tamaño del infarto y sí con la mayor gravedad de la enfermedad arterial coronaria32.
Aunque en el momento actual las causas del exceso de mortalidad en el infarto diabético no están bien dilucidadas, se han postulado las siguientes: a) peor perfil de riesgo basal de los pacientes: edad más avanzada, mayor proporción de mujeres y de infartos previos29; b) frecuente asociación de la diabetes tipo 2 con otros factores de riesgo englobados en el denominado síndrome dismetabólico cardiovascular, responsable de la aceleración de la aterogénesis, (como hemos mencionado con anterioridad)17; c) retraso para recibir tratamiento óptimo22; d) mayor extensión de la afectación coronaria, que embotaría el fenómeno de hipercinesia compensadora de los segmentos miocárdicos preservados de la necrosis32; e) coexistencia de disfunción diastólica subclínica como expresión de la afectación diabética del músculo cardíaco35; f) mayor incidencia de isquemia residual y tasas más elevadas de reinfarto fatal32; y g) presencia de neuropatía autonómica cardíaca que puede predisponer a la muerte súbita, especialmente en pacientes postinfarto36 (tabla 1).
TRATAMIENTO
Fibrinólisis
Según el metaanálisis de estudios trombolíticos Fibrinolytic Therapy Trialists'Collaborative Group37, los pacientes diabéticos con IAM obtienen una reducción de la mortalidad mayor que los no diabéticos con el tratamiento fibrinolítico. A pesar de esta contundente realidad, los diabéticos con infarto reciben tratamiento fibrinolítico en menor proporción o sufren una demora mayor entre el inicio de los síntomas y la administración del trombolítico que los no diabéticos38. Esto se explica por la mayor edad, comorbilidad y proporción de infartos indoloros o con síntomas atípicos que suele presentar el infarto diabético38. Es, por tanto, clave tener un alto índice de sospecha de IAM en los diabéticos que acuden a urgencias con quejas inespecíficas, como decaimiento, sudación, mareo, confusión o disnea para, de esta manera, efectuar un ECG lo más pronto posible.
Otra razón adicional sería la renuencia a utilizar tratamiento fibrinolítico en pacientes diagnosticados de retinopatía diabética por temor a las complicaciones hemorrágicas. El peligro potencial de hemorragia en pacientes con retinopatía es más teórico que real y hasta el momento sólo se ha publicado un caso de hemorragia clínicamente significativa secundaria a tratamiento fibrinolítico39. Un estudio relativamente reciente concluyó que esta afección no es una contraindicación para la trombólisis, salvo cuando existe una hemorragia vítrea reciente40.
Aspirina
En el metaanálisis Antiplatelets Trialists41, que incluyó datos de 4.500 diabéticos con varias formas clínicas de cardiopatía coronaria, se demostró que este agente fue eficaz para prevenir la aparición de muerte o reinfarto no fatal en estos pacientes. Dado que se ha observado que la aspirina es algo menos eficiente como antiagregante en los diabéticos, algunos autores han sugerido que éstos podrían requerir dosis más altas de aspirina (³ 325 mg/día) para conseguir el mismo efecto protector que en los pacientes euglucémicos42. La evidencia derivada de estos estudios aconseja fuertemente el uso de aspirina en diabéticos que sobreviven a un episodio coronario agudo como medida preventiva eficaz de la aparición de nuevas complicaciones aterotrombóticas43. En pacientes alérgicos a la aspirina, el clopidogrel puede utilizarse como eficaz agente antiplaquetario alternativo44.
Métodos de revascularización coronaria en el diabético
Angioplastia coronaria transluminal percutánea (ACTP)
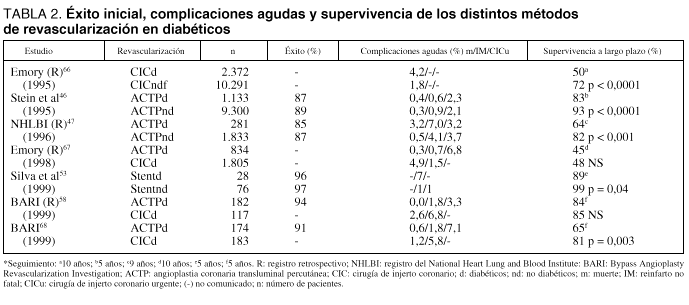
Un subestudio del ensayo GUSTO-IIB encontró que la ACTP primaria era superior a la trombólisis, en términos de supervivencia, en el paciente diabético con IAM45. La ACTP primaria y, con más razón, la electiva pueden ser realizadas en el diabético con idéntica probabilidad de éxito angiográfico inicial (reperfusión con grados TIMI 2 o 3) que en los no diabéticos (tabla 2)46,47. En contrapartida, tras la ACTP, los diabéticos exhiben una mayor incidencia de acontecimientos isquémicos no fatales durante el ingreso hospitalario que los no diabéticos. Esto último fue especialmente cierto en diabéticos con afectación de los 3 vasos coronarios46,47.
Con respecto a la evolución a largo plazo, los diabéticos sometidos a ACTP tienen una menor supervivencia, sufren un mayor número de acontecimientos isquémicos y requieren con más frecuencia nuevos procedimientos de revascularización que los no diabéticos46,47 (tabla 2). Este peor pronóstico se ha relacionado con la mayor incidencia de nuevas lesiones estenóticas en los vasos coronarios instrumentalizados en los diabéticos. Es lógico, por tanto, que la probabilidad de que aparezcan nuevas crisis isquémicas postangioplastia sea mayor en la afectación multivaso que en la enfermedad monovaso. Estos datos sugieren fuertemente que los pacientes diabéticos se benefician menos de la ACTP que los no diabéticos.
El stent coronario (SC) en el paciente diabético
Los resultados iniciales del SC, con respecto a mortalidad o reinfarto periprocedimiento y ganancia aguda de diámetro luminal, son similares entre diabéticos y no diabéticos48. También, al igual que en los no diabéticos, el SC reduce la incidencia de restenosis tardía tras la ACTP convencional en el diabético49. Por tanto, en los diabéticos coronarios el stent es más eficaz que la ACTP convencional para la reducción tardía del objetivo combinado de muerte, reinfarto y revascularización urgente50. A pesar de todo, el SC en diabéticos presenta un peor resultado clínico a largo plazo que en los no diabéticos, en términos de mayor incidencia de reestenosis y de episodios isquémicos graves, aunque no necesariamente en términos de un exceso de mortalidad51. Estudios que han utilizado la ecografía intravascular han encontrado que la hiperplasia intimal es la causa principal del incremento de reestenosis en lesiones coronarias de diabéticos sometidas a intervención percutánea (con o sin el uso del stent)52.
Existen en el momento actual pocos datos sobre el uso de stent primario como estrategia de reperfusión aguda en el infarto del diabético. Un reciente estudio de Silva et al53, aunque reducido y retrospectivo, parece demostrar que el stent primario en el IAM es seguro y muy efectivo para restaurar el flujo coronario (TIMI 3) tanto en pacientes diabéticos como en no diabéticos. No obstante, los diabéticos tuvieron una significativa mayor incidencia de trombosis del stent (18 frente a 1%; p = 0,003) y de acontecimientos isquémicos graves en el seguimiento que los no diabéticos.
El papel de los antagonistas de las glucoproteínas IIb/IIIa (AG IIb/IIIa)
El subestudio de la cohorte de diabéticos (n = 491) del ensayo Evaluation of Platelet IIb/IIIa Inhibitor for Stenting Trial (EPISTENT)54 demostró, al igual que con la población no diabética, una significativa reducción de los acontecimientos isquémicos graves y de la necesidad de reintervención sobre el vaso dilatado (marcador secundario de reestenosis) cuando se usó abciximax (Reo-Pro®) como coadyuvante al stent. Otro análisis post hoc del mismo estudio55, esta vez restringido al subgrupo de mujeres diabéticas (n = 143), puso de manifiesto una sorprendente reducción de la mortalidad y de la reintervención sobre el vaso instrumentalizado, durante el primer año, con el uso de stent y abciximax frente a stent sólo o ACTP más abciximax. No es de extrañar que el efecto preventivo del abciximax sobre la reestenosis en la intervención coronaria observado en la población general sea especialmente evidente en los diabéticos, subgrupo que presenta una mayor tendencia a la proliferación intimal, mecanismo principal del fenómeno reestenótico. Muy recientemente, datos del estudio Enhanced Suppression of the Platelet IIb/IIIa Receptor with Integrilin Therapy (ESPRIT)56 parecen confirmar los mejores resultados cuando se asocia eptifibatide (Integrilín®) al SC en pacientes diabéticos. Resultados equivalentes se han obtenido con el uso de tirofibán (Agrastat®) en el mismo contexto clínico (subestudio "diabético" del PRISM-PLUS Platelet Receptor Inhibition in Ischemic Syndrome Management in Patient Limited by Unstable Sings and Symptoms)57. Estos resultados documentan que la combinación SC y AG IIb/IIIa es una terapia más efectiva que la ACTP convencional en el diabético y está destinada a desempeñar, por tanto, un papel muy importante en la revascularización de estos pacientes. No obstante, dado que estos datos provienen de análisis a posteriori de subgrupos con un número relativamente reducido de pacientes, necesitan la confirmación definitiva en estudios más amplios, aleatorizados y específicamente diseñados para este fin.
Cirugía de injerto coronario (CIC)
Los pacientes diabéticos presentan una mayor incidencia de infección de la incisión de esternotomía y de fallo renal en el postoperatorio inmediato tras la CIC58. Como en los pacientes euglucémicos, la CIC es efectiva en el alivio de la sintomatología anginosa en pacientes diabéticos, especialmente en aquellos con afectación coronaria multivaso, aunque la supervivencia a largo plazo después de la cirugía es peor en pacientes diabéticos que en no diabéticos59. De hecho, la DM siguió siendo un predictor independiente de mal pronóstico tras la CIC una vez realizada la corrección para las diferentes características basales de los pacientes diabéticos y no diabéticos (FEVI más baja, enfermedad multivaso más frecuente y mayor comorbilidad entre los primeros)60. La razón principal de este peor pronóstico postoperatorio estaría relacionada con las dificultades técnicas para conseguir una revascularización completa, debido a la afectación más difusa y distal de los vasos coronarios del diabético. Al parecer, este peor resultado de la CIC en diabéticos no se ha confirmado en ciertos subgrupos de diabéticos coronarios. Así, un reciente subestudio derivado del CABG Path Trial61, un ensayo aleatorizado sobre el uso del desfibrilador implantable y, por tanto, no específicamente diseñado para este fin, no encontraron diferencias significativas en la mortalidad a largo plazo tras la CIC entre pacientes diabéticos y no diabéticos con enfermedad multivaso y función ventricular muy deprimida.
¿Cuál es el mejor método de revascularización en el diabético?
En el Bypass Angioplasty Revascularization Investigation (BARI)62, un estudio aleatorizado que comparó los resultados de la CIC frente a ACTP en pacientes con enfermedad coronaria multivaso, no se encontraron diferencias significativas en la mortalidad a los 5 años entre ambos métodos de revascularización. Cuando se analizó a posteriori el subgrupo de diabéticos (n = 353) se observó una significativa reducción de la mortalidad entre los pacientes tratados con CIC con respecto a los tratados con angioplastia (34,5 frente a 19,4%; p = 0,003)63. Este sorprendente resultado llevó a algunos autores a desaconsejar el uso de la ACTP en diabéticos con afectación coronaria de 2 o 3 vasos64. A pesar de que los resultados del BARI se consideran, en general, correctos, su traslación a la práctica clínica no se ha consolidado debido a que persisten todavía algunos aspectos controvertidos:
1. Los estudios Randomized Intervention Treatment of Angina (RITA)65 y Emory Angioplasty versus Surgery Trial (EAST)66, aleatorizados como el BARI, no confirmaron los mejores resultados de la CIC sobre la angioplastia en los diabéticos coronarios.
2. El análisis retrospectivo de bases de datos de diabéticos revascularizados por ambos métodos, quirúrgico y percutáneo, como el Emory registry67 o el registro de pacientes no aleatorizados del mismo estudio BARI68, no encontraron un beneficio significativo de la CIC sobre la ACTP (tabla 2). En el Emory registry67, sólo el subgrupo de diabéticos dependientes de insulina presentó mejores índices de supervivencia con CIC que con angioplastia.
3. El beneficio de la CIC en el BARI se circunscribió a los pacientes que recibieron un injerto de arteria mamaria interna (AMI) y no a los que recibieron un injerto de vena safena. Además, el número de injertos de AMI fue pequeño63.
4. La mejoría en la supervivencia observada con injertos de AMI podría reflejar la tendencia a utilizar injertos arteriales en pacientes más jóvenes, con afectación coronaria menos extensa, mejor función ventricular y, por tanto, mejor pronóstico general, independientemente del método de revascularización usado63.
5. Ningún "paciente BARI" recibió stent ni AG IIb/IIIa, innovaciones terapéuticas que mejoran los resultados de la revascularización percutánea en diabéticos63.
¿Qué método de revascularización se debe elegir, tomando como base el conjunto de evidencias científicas? En principio, en pacientes diabéticos, especialmente los de tipo 2, con afectación coronaria moderada (1 o 2 vasos) debería intentarse la implantación de un stent, con AG IIa/IIIb si las lesiones son complejas o tienen trombo asociado. Los diabéticos con lesiones graves multivaso, especialmente si son insulinodependientes, deberían someterse a CIC, preferentemente con AMI, al menos hasta que se conozcan los resultados de los estudios BARI-II y el Coronary Stent Bypass versus Surgery Trial, ensayos aleatorizados que comparan la CIC con el stent6. En todos los casos es crucial lograr un estricto control glucémico posterior e instituir una agresiva terapia hipolipemiante (véase más adelante).
¿Se benefician también los diabéticos infartados en shock cardiogénico de las técnicas de revascularización?
El estudio SHOCK (SHould we emergently revascularize Occlude Coronaries for Cardiogenic Shock?) demostró que los pacientes en shock cardiogénico secundario a IAM presentaban una mejor supervivencia hospitalaria si eran sometidos a algún método de revascularización (percutánea o quirúrgica) que si recibían tratamiento convencional (trombólisis complementada o no con balón de contrapulsación)69. Quedaba pendiente saber si el beneficio de la supervivencia derivada de la revascularización precoz podía extenderse también al infarto diabético en shock cardiogénico.
La respuesta a esta cuestión ha venido de la mano de la reciente revisión de los datos de la cohorte de diabéticos (n = 379) del antedicho estudio SHOCK, el cual demuestra que este subgrupo se beneficia también de los procedimientos de revascularización percutánea o quirúrgica, presentando una supervivencia hospitalaria del 55% frente a los tratados convencionalmente (trombólisis asistida con balón de contrapulsación), cuya supervivencia fue del 19%70. Por tanto, los diabéticos en shock cardiogénico tras un IAM presentan un beneficio de los procedimientos de revascularización similar al de sus equivalentes no diabéticos.
Prevención secundaria
Control glucémico
Los resultados del estudio Diabetes Control and Complications Trial (DCCT)71 confirmaron inequívocamente que un estrecho control glucémico retarda la progresión de las complicaciones microvasculares y, en menor proporción, las macrovasculares en el diabético. Otro estudio es el Diabetes Mellitus Insulin Glucose Infusion in Acute Myocardial Infarction Study (DIGAMI)72, donde un grupo de 620 diabéticos postinfarto, de los cuales un 80% eran del tipo 2, fue aleatorizado a recibir tratamiento convencional o tratamiento intensivo con insulina intravenosa las primeras 24 horas y, posteriormente, 4 dosis de insulina al día durante 3 meses. Los diabéticos con tratamiento intensivo presentaron una reducción de la mortalidad del 30% durante los primeros 12 meses, diferencia que se mantuvo a los 5 años de seguimiento. Una comunicación muy reciente del citado grupo DIGAMI ha demostrado que el grado de afectación del estado glucometabólico es un predictor de mortalidad a largo plazo en diabéticos con IAM73. Por tanto, un estrecho control glucémico es un elemento fundamental del manejo del paciente diabético infartado. La American Diabetes Association (ADA) recomienda para la prevención secundaria en estos pacientes un valor de hemoglobina glucosilada (HbA1c) < 7%74.
Tratamiento hipolipemiante
La hiperlipidemia en diabéticos es un factor de riesgo coronario mucho más importante que en la población general8. En sendos análisis post hoc del subgrupo de diabéticos de los ensayos Scandinavian Simvastatin Survival Study (4S)75 y Cholesterol And Recurrent Event (CARE)76 se encontró que el descenso agresivo del colesterol unido a lipoproteínas de baja densidad con los inhibidores de la enzima hidroximetil-glutaril-coenzima A (HMG-CoA) simvastatina y pravastatina, en pacientes coronarios con variados grados de hipercolesterolemia, se asoció a un descenso muy importante de la incidencia de muerte y de eventos coronarios graves. Estos resultados han sido confirmados en un seguimiento a 6 años, aunque con menor significación estadística, en el ensayo Long-term Intervention with Pravastatin in Ischemic Disease (LIPID)77. Por tanto, los diabéticos con infarto que presentan valores normales, moderados o altos de cLDL se benefician más del tratamiento con estatinas que los no diabéticos. La American Heart Association (AHA) recomienda para la prevención secundaria postinfarto un valor de cLDL < 100 mg/dl78.
Bloqueadores beta
Un análisis del subgrupo de diabéticos del conjunto de estudios aleatorizados sobre bloqueadores beta (BB) en el postinfarto (Beta-Blocking Proyect Pooling)79 encontró que la administración precoz de BB tras el IAM producía una mayor reducción de la mortalidad en pacientes diabéticos que en no diabéticos (37 frente a 13%; p < 0,001). El mismo estudio también encontró que el deterioro del control glucémico o la atenuación de la respuesta adrenérgica a la hipoglucemia en raros casos planteaba un problema clínico de entidad como para obviar su prescripción en diabéticos, especialmente cuando se usaron BB cardioselectivos79. Una proporción importante de la disminución de muertes postinfarto sería debida al decremento en la incidencia de muerte súbita cardíaca. Los BB, al restaurar el patrón diurno normal de la variabilidad de la frecuencia cardíaca en diabéticos con neuropatía autonómica, pueden contribuir a prevenir la incidencia de muerte súbita de origen arrítmico, una forma de muerte frecuente en pacientes que se recuperan de un infarto de miocardio80.
Inhibidores de la enzima conversora de la angiotensina (IECA)
Según el "subestudio diabético" del GISSI-381, la administración de lisinopril dentro de las primeras 24 horas del IAM produjo una reducción más importante de la mortalidad y de la incidencia de fallo cardíaco a los 6 meses en diabéticos que en no diabéticos. El análisis a posteriori de los subgrupos de diabéticos de los estudios Trandolapril Cardiac Evaluation (TRACE)82 y Survival And Ventricular Enlargement (SAVE)83 fueron concordantes con los resultados observados en el GISSI-3. Se beneficiaron en especial los pacientes diabéticos que tenían hipertensión asociada y presentaban disfunción sistólica postinfarto. Este contundente efecto protector de los IECA en los diabéticos tras el IAM provendría de sus específicas acciones beneficiosas en esta cohorte de pacientes: a) atenuación del remodelado ventricular postinfarto84; b) mejoría de la función endotelial, favoreciendo la estabilización de las placas coronarias85; y c) potenciación de la capacidad fibrinolítica del plasma al reducir los valores elevados del inhibidor de la activación del plasminógeno (PAI-1)86.
A pesar de este reconocido beneficio de los IECA, éstos son generalmente poco empleados en este contexto y, cuando lo son, se introducen de manera tardía tras el infarto87. Las razón de esta infrautilización y prescripción retrasada se debería básicamente al temor a desencadenar hipotensión en la fase precoz del IAM88. Para obviar este efecto indeseado se aconseja iniciar el tratamiento con dosis muy reducidas e ir incrementando gradualmente las mismas, a lo largo de los siguientes días, en función de la respuesta tensional88.
CONCLUSION
Los diabéticos que sufren un infarto agudo de miocardio deben ser considerados per se como de alto riesgo y, por esta misma razón, se benefician más que los no diabéticos de las modernas intervenciones farmacológicas y revascularizadoras. En el momento actual están en marcha estudios aleatorizados que permitirán definir en los próximos años cuál será la estrategia de revascularización y la medicación coadyuvante más efectiva para el manejo de estos pacientes.