INTRODUCCIÓN
Las unidades de cuidados intensivos (UCI) integradas en servicios de medicina intensiva, dentro del esquema hospitalario español, tienen la particularidad de ser servicios clínicos centrales y no finales en la mayoría de los pacientes que atienden. Ello entraña una dificultad de financiación en función de los diagnósticos en el alta y de los grupos relacionados por el diagnóstico (GRD)1-5. Asimismo, atienden una casuística más diversa que en otros servicios, con grupos diagnósticos marcadamente heterogéneos respecto a los costes6,7.
Por otro lado, en los pacientes ingresados en UCI se ha demostrado una relación entre los costes y la gravedad, valorada por Acute Physiology and Chronic Health Evaluation (APACHE) II, la dependencia terapéutica, valorada por índices como el TISS, el OMEGA o el TOSS, y fundamentalmente la duración de la estancia8-12.
Distintos proyectos de gestión clínica de servicios centrales sin atención directa de pacientes se han estructurado financieramente alrededor de las denominadas unidades relativas de valor (URV), con las que, una vez conocido su valor, se intenta cuantificar económicamente su actividad13,14. Por otro lado, los servicios clínicos que han seguido proyectos de gestión clínica han estructurado su método de financiación alrededor de los procesos atendidos, basándose en la agrupación casuística de los GRD15-18.
El desarrollo de un programa de gestión clínica en una UCI requiere, junto con la contabilidad analítica global del servicio, encontrar el método más adecuado con el que aproximar los costes individuales de cada paciente y establecer una URV. Asimismo, es de gran interés encontrar una "medida aproximada" del consumo de recursos con la que poder llegar incluso a identificar los auténticos "grupos de isoconsumo de recursos" en cuidados intensivos19,20.
Sobre la base de todo lo anterior, se ha desarrollado un estudio con el objetivo de analizar, en un grupo seleccionado de pacientes y dentro de los GRD más frecuentes en una UCI, los costes reales de darles atención y su estimación mediante diferentes índices de actividad terapéutica o de gravedad fisiológica con los que obtener una URV de la actividad del servicio. Se pretendió, asimismo, valorar específicamente la utilidad del índice NEMS para el cálculo de costes, dado que es un índice de reciente introducción en el abordaje de los pacientes en las unidades de cuidados intensivos y que presenta la ventaja de su gran sencillez de cálculo, frente a otros índices previamente utilizados21. Finalmente, y basados en el conocimiento de los costes reales, se intentó obtener una fórmula que relacionase los costes totales con los índices de gravedad y dependencia terapéutica, así como definir con variables de registro sencillo diferentes grupos del isoconsumo de recursos.
MÉTODO
Se trata de un estudio de cohorte observacional retrospectivo sobre pacientes ingresados en una UCI durante el año 2000. Mediante muestreo aleatorio estratificado se seleccionó a 106 pacientes de entre los que fueron atendidos en el servicio durante al menos un día de estancia, basados en los GRD a los que fueron asignados al alta hospitalaria, agrupándolos previamente dentro de las que se consideró "líneas de producto" dentro de la atención del servicio. Estas líneas fueron: pacientes coronarios, médicos, quirúrgicos y traumatológicos. Antes del estudio y del establecimiento de tarifas reales de costes de los distintos productos farmacéuticos, materiales u otros utilizados en el servicio, se llevó a cabo un cálculo de todos los costes directos variables de cada paciente, mediante revisión detallada del historial clínico de cada uno de ellos y de las gráficas diarias de enfermería, donde se reflejan todas las instrumentalizaciones y tratamientos aplicados a los pacientes. Se realizó, asimismo, una asignación de costes fijos directos e indirectos mediante la contabilidad analítica, proporcionada por el servicio de contabilidad del hospital, asignada por las estancias de cada paciente. En estos costes fijos se incluyeron los de personal, los repercutidos de hostelería, mantenimiento, energía, logística y suministros, y los estructurales de administración y otros. Los costes de las distintas exploraciones diagnósticas o manipulaciones terapéuticas realizadas por otros servicios distintos a la UCI se calcularon mediante las distintas URV de cada una de dichas actividades, proporcionadas por el servicio de contabilidad u obtenidas de diferentes estudios14 que han ofrecido rigurosas valoraciones. En todos los casos se llevó a cabo la medición de los índices de gravedad fisiológica APACHE II22, SAPS II23, MPM0 y MPM2424, así como los índices de actividad terapéutica NEMS21, TISS-2825 y OMEGA10.
Una vez conocidos los costes totales, las variables de cada paciente y los índices de gravedad y de actividad terapéutica de cada uno, se llevó a cabo un análisis comparativo mediante el cálculo de los coeficientes de correlación de Spearman. Posteriormente, y según los resultados de dicho análisis, utilizando los índices que hubiesen evidenciado una mayor potencia estadística, se efectuó un análisis de regresión múltiple, con cálculo de coeficiente de determinación (r2), elaborando diferentes ecuaciones de regresión para el cálculo de costes totales y variables sobre la base de los diferentes índices. Finalmente, y a fin de valorar si a escala individual en cada paciente el índice NEMS podría ser de utilidad para la medición de costes, se llevó a cabo una comparación entre costes reales de cada paciente y costes teóricos calculados en función del valor medio de cada punto del índice NEMS, mediante el análisis de la mediana de la diferencia de dichos costes teóricos y reales con sus percentiles 5 y 95, así como mediante análisis de Bland y Altman, para medir el grado de acuerdo con sus intervalos de concordancia.
Para intentar definir los grupos de isoconsumo de recursos, dado el limitado número de casos, inicialmente se establecieron arbitrariamente dos grupos, en función del percentil 50 de los costes totales obtenidos: por debajo de este se consideró el grupo bajo y por encima, el grupo alto. Mediante análisis discriminante se valoró la capacidad de tres variables: APACHE II, peso de los GRD y NEMS, para clasificar a los pacientes en los grupos definidos. Posteriormente, mediante un modelo de regresión múltiple, se analizaron como covariables determinantes de costes: la procedencia (urgencias, planta médica, planta quirúrgica u otra), el tipo de paciente (coronario, médico, quirúrgico, traumatológico), el tipo de ingreso (médico, quirúrgico urgente, quirúrgico programado), la edad, la estancia, la ventilación mecánica (sí o no) y los días de ventilación mecánica. Finalmente, mediante análisis de conglomerados jerárquicos se trató de conseguir experimentalmente grupos de isoconsumo de recursos, introduciendo como variables el peso del GRD, APACHE II, NEMS y los costes totales.
Los resultados se presentan como valores de media con intervalo de confianza (IC) del 95%, y mediana con rango intercuartílico, tratando de observar si siguen o no una distribución normal. Se consideró estadísticamente significativo un valor de p menor de 0,05.
RESULTADOS
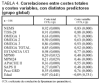
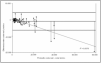
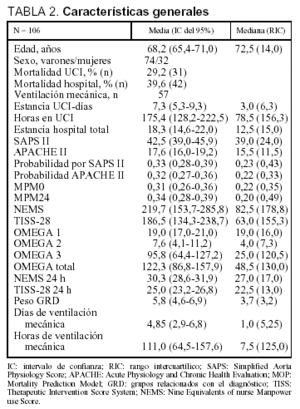
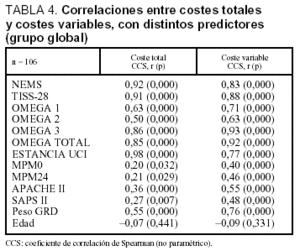
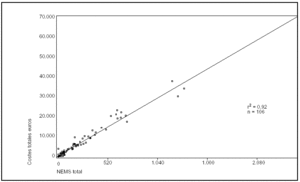
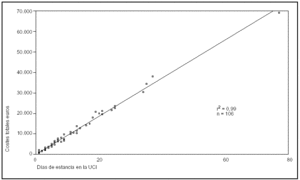
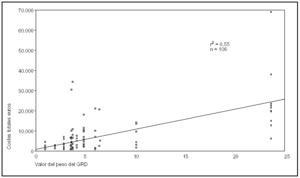
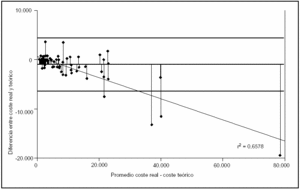
De los 861 pacientes atendidos en el servicio de medicina intensiva del hospital Río Carrión de Palencia durante el año 2000 y con al menos un día de estancia en dicho servicio, se seleccionó de forma aleatoria a 106 pacientes. Los GRD analizados, el número de casos estudiados y el peso correspondiente a cada uno de ellos se exponen en la tabla 1. Las características epidemiológicas básicas del grupo estudiado, así como los valores de los distintos índices y variables analizadas, se presentan en la tabla 2. Los costes totales por paciente y su distribución en distintos apartados, así como el supuesto de financiación mediante las tarifas de asignación monetaria por unidad de complejidad hospitalaria (UCH) o unidad de peso GRD correspondientes al año 2000, se presentan en la tabla 3 (expresados en euros). En la tabla 4 y en las figuras 1-4 se presentan los resultados del estudio de correlación con los correspondientes coeficientes de correlación de cada uno de los índices. En la tabla 5 se exponen diferentes ecuaciones y las fórmulas de regresión para el cálculo de los costes totales y variables. Como puede observarse en todos los casos, las ecuaciones presentan un valor de r2 igual o superior a 0,90, con una marcada significación estadística (p < 0,0001). El análisis del valor de la mediana, con sus percentiles 5 y 95, de la diferencia entre los costes reales y los teóricos, calculados en función del valor monetario de cada punto NEMS, de cada paciente, puso de manifiesto valores con una importante dispersión, con diferencias de hasta 3.719 euros (tabla 6). El análisis de Bland y Altman, en que se compararon costes reales y teóricos, evidenció que el valor teórico provocó una infravaloración con costes bajos y una sobrevaloración con costes elevados (fig. 5). En la tabla 7 se muestran los valores medios calculados de cada punto NEMS.
Figura 1. Relación entre costes totales y NEMS total.
Figura 2. Relación entre costes totales y días de estancia en la UCI.
Figura 3. Relación entre costes totales y APACHE II.
Figura 4. Relación entre costes totales y valor del peso GRD.
Figura 5. Grado de acuerdo entre los costes reales y los costes teóricos basados en la tarifa NEMS. Análisis de Bland Altman. Todos los casos (n = 106).
Mediante el análisis discriminante realizado con las tres variables elegidas se logró un ajuste a alguno de los dos grupos de isoconsumo de recursos definidos en el 89,6% de los casos (53 de 53 en el grupo bajo, y 42 de 53 en el grupo alto). Con el modelo de regresión logística elaborado con las siete variables elegidas se logró un ajuste a uno u otro grupo en el 93,4% de los casos (51 de 53 en el grupo bajo, y 48 de 53 en el grupo alto).
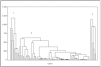
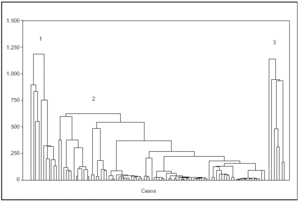
Finalmente, mediante la elaboración de un análisis de conglomerados jerárquicos se establecieron, basándose en las tres variables elegidas más los costes, tres grupos uniformes de pacientes (fig. 6).
Figura 6. Resultado del análisis de grupos, ajustando tres grupos basados en las variables seleccionadas.
DISCUSIÓN
La aproximación a los costes reales a escala individual de los pacientes de la unidad de cuidados intensivos resulta difícil26, pues requiere una importante capacidad logística de recogida de datos de consumo de recursos, tanto materiales como humanos, así como una estandarización de los costes de las actividades o procedimientos a que son sometidos dichos pacientes27-30. En este sentido, recientemente la Sociedad Europea de Cuidados Intensivos ha publicado una guía sobre definición y métodos de gestión de costes en una UCI30.
Por ello desde hace tiempo, y en diferentes estudios8-10,31-38, se ha intentado buscar herramientas con las que, de una forma sencilla, poder relacionar los costes reales de los pacientes de cuidados intensivos, aunque en alguno de ellos12,39, como en este estudio, la estancia en la UCI resulta uno de los componentes de mayor impacto en los costes totales de los pacientes, debido probablemente a la estructura administrativa y fundamentalmente de asignación de recursos humanos. Los hospitales públicos, como en el que se llevó a cabo este estudio, cuentan con plantillas fijas y estables de personal tanto médico como de enfermería, independientemente de las cargas de trabajo por número o características de los pacientes. Por tanto, como algún autor propone40, y a la espera de obtener nuevas y mejores herramientas, el método más ajustado de medida de costes de cada paciente es la duración de la estancia. Sin embargo, la estancia en sí misma tiene un impacto mínimo en los costes, pues la aplicación de cargas de trabajo en líneas generales es muy diferente entre los primeros días y los previos al alta41. Por tanto, es lógico orientar el control y la evaluación no a las estancias sino a los procesos y actividades que se llevan cabo. Diversos estudios42-45 en que se han analizado la efectividad y la eficiencia de la UCI, estandarizando métodos para su medición, han tomado la duración de la estancia y la gravedad fisiológica como métodos de base, cuando en realidad sería más apropiado, si ello fuera posible, analizar las cargas reales de trabajo y los procedimientos realizados en un análisis de costes basado en actividad46,47.
La asignación de recursos basada en la clasificación de procesos al alta hospitalaria del sistema GRD es el método utilizado para la financiación de unidades clínicas y servicios hospitalarios asistenciales15,17,48 de acuerdo con una ponderación preestablecida de la cuantía de cada unidad de complejidad de procesos. Por otro lado, en unidades o servicios, centrales o no, que llevan a cabo exploraciones o procedimientos diagnósticos o intervenciones terapéuticas complementarias, se ha determinado una serie de tarifas de dichas actividades o procedimientos teniendo en cuenta los tiempos de utilización de personal en distintas categorías y el coste del material utilizado en ellas14-16,35,36. De esta forma en algunos casos se han obtenido las tarifas de determinados procedimientos (p. ej., gastroscopia, broncoscopia, etc.), y en otros las llamadas URV con su coste correspondiente (p. ej., la URV del servicio de radiodiagnóstico es la radiografía de tórax; así, una ecografía equivale a 5 URV y un tomografía axial computarizada cerebral, a 10 URV).
La diversidad de los procesos que se atienden en una UCI y el hecho de que se trate de un servicio intermedio en la mayoría de los procesos que atiende dificultan cualquier evaluación financiera tomando como base la clasificación en función de los GRD1,6,7. Aunque la financiación por GRD ha supuesto una influencia positiva en la productividad y eficiencia técnica de algunas tecnologías49, no son pocos los estudios que consideran inadecuada la financiación mediante este sistema en los pacientes críticos, debido fundamentalmente a que no se tiene en cuenta la gravedad de los procesos28,29. Por otro lado, la complejidad y el gran número de procedimientos que se llevan a cabo a los pacientes en una UCI dificultan la elaboración de una URV de una forma similar a la descrita en otros servicios.
Por todo ello, para lograr una mayor y mejor aproximación a los costes de los pacientes en una UCI, con el fin de individualizarlos lo más posible y cara a una posible regulación de la financiación, parece conveniente enfocar los esfuerzos hacia la elaboración de una URV de fácil medida y hacia la definición incluso, si fuera posible, de grupos de isoconsumo de recursos (auténticos GRD de UCI)19,20.
La metodología utilizada en este estudio, mediante el cálculo de costes a través de los índices de gravedad fisiológica y actividad terapéutica, resulta de utilidad y refleja de forma muy aproximada estos grupos. El índice de actividad terapéutica NEMS, de más fácil recogida y registro que los otros índices analizados, resulta de gran interés para aproximar los costes reales en una UCI, con la ventaja sobre la duración de la estancia de que refleja de forma más evidente las cargas asistenciales dedicadas a cada paciente. En cuanto a los índices de gravedad fisiológica analizados, todos mostraron aproximaciones similares a los costes, siendo el APACHE II el que lo hizo con un margen más estrecho; por ello fue el que se utilizó exclusivamente en subsiguientes análisis dentro del estudio.
Aunque individualmente en cada paciente existen importantes diferencias entre costes reales y los calculados, en grupos amplios de pacientes puede resultar muy útil a fin de realizar presupuestos financieros con los que valorar el funcionamiento de una UCI. Los modelos que se presentan para el cálculo de costes tienen la ventaja de considerar varios de los parámetros valorados de importancia en el consumo de recursos o en la asignación financiera dentro de una UCI, como la gravedad fisiológica8, la estancia40, las cargas de trabajo o la dependencia terapéutica50 y el peso del agrupador de casuística51.
Tal vez merezca un breve comentario la elevada mortalidad hospitalaria del grupo de pacientes estudiado y su destacado incremento sobre la mortalidad de la UCI. Al tratarse de una muestra de casos reducida podría haber existido un sesgo de selección, aun habiéndose recogido los casos de forma aleatoria, al haberse llevado a cabo sobre procesos con una mortalidad más elevada y tomado como base el listado de GRD finales más frecuentes de una UCI, lo que orienta hacia casos fallecidos o que conllevan el fallecimiento en su propia definición (p. ej., el GRD 123). Asimismo, la mortalidad hospitalaria observada de un 39% estaría dentro del IC de la mortalidad predicha por algunos de los predictores de mortalidad. Por todo ello, y no siendo el objeto de este estudio, no deben extraerse conclusiones inherentes al funcionamiento.
Finalmente, los resultados del estudio, aunque con las limitaciones de no tratarse de un amplio número de casos y de corresponder todos ellos a una misma UCI, mostraron cómo con algunas de las variables analizadas (muchas de ellas de simple registro y relativas a las características epidemiológicas de los pacientes) fue posible definir grupos de isoconsumo de recursos. Con este mismo objetivo y con resultados no concluyentes algunos estudios han intentado definir grupos de pacientes en UCI19,20. Los resultados obtenidos a este respecto, y tomando como base la metodología utilizada, animan a llevar a cabo estudios más amplios donde definir un número suficiente de dichos grupos a los que poder asignar costes aproximados, directamente o a través de URV.
Podemos, por tanto, concluir que la medición de costes52 es fundamental para el análisis del funcionamiento y el desempeño en una UCI; que no sólo es necesario medir la gravedad, la mortalidad y la estancia de los pacientes, sino también las cargas de trabajo que cada una de ellas precisa, para lo que el NEMS es un índice útil, y por último, que todo ello debería conducir hacia la búsqueda y la definición de grupos de isoconsumo de recursos en UCI, coordinados, de ser posible, por las sociedades científicas y en colaboración con las propias administraciones sanitarias, desarrollando herramientas útiles con las que poder definir y analizar, de la mejor manera posible, las relaciones coste/efectividad y coste/utilidad de las actividades que se llevan a cabo en una UCI44,45,53-55, como demanda necesaria y obligada en un futuro no muy lejano.