La presente revisión narrativa se centra en el diagnóstico, el tratamiento y la gestión de la hipotermia accidental. Si bien todos estos procesos son continuos, en el presente manuscrito las recomendaciones se organizan con fines descriptivos en prehospitalarias y hospitalarias.
En el ámbito prehospitalario se recomienda: a) reanimación de alta calidad de toda víctima en parada cardiaca, independientemente de la temperatura corporal; b) instaurar medidas para detener la pérdida de calor; c) iniciar el recalentamiento; d) prevenir el colapso del rescate y el efecto de recaída (afterdrop) y e) elegir adecuadamente el hospital de referencia de acuerdo con la situación clínica y hemodinámica de la víctima.
El soporte vital extracorpóreo ha revolucionado, con tasas de supervivencia que han llegado al 100%, el recalentamiento de víctimas con inestabilidad hemodinámica o paro cardiaco.
Las nuevas evidencias indican que la gestión de la hipotermia accidental ha evolucionado y ha conseguido mejorar sustancialmente el pronóstico final.
A narrative review is presented on the diagnosis, treatment and management of accidental hypothermia. Although all these processes form a continuum, for descriptive purposes in this manuscript the recommendations are organized into the prehospital and in-hospital settings.
At prehospital level, it is advised to: a) perform high-quality cardiopulmonary resuscitation for cardiac arrest patients, regardless of body temperature; b) establish measures to minimize further cooling; c) initiate rewarming; d) prevent rescue collapse and continued cooling (afterdrop); and (e) select the appropriate hospital based on the clinical and hemodynamic situation of the patient.
Extracorporeal life support has revolutionized rewarming of the hemodynamically unstable victim or patients suffering cardiac arrest, with survival rates of up to 100%.
The new evidences indicate that the management of accidental hypothermia has evolved favorably, with substantial improvement of the final outcomes.
La hipotermia (HT) accidental se define como el descenso no intencionado de la temperatura corporal central (TCC) por debajo de los 35°C.
Aunque es una entidad relacionada con el frío y típicamente asociada a zonas del mundo con inviernos severos, también se observa en climas templados, en los meses de verano, en pacientes hospitalizados y puede acompañar a otras situaciones como traumatismos, ahogamientos, enterramientos por avalancha de nieve, sepsis, enfermedades metabólicas, endocrinológicas o de otro tipo, como el cáncer o las enfermedades cerebrovasculares, que afectan a la termorregulación1.
La temperatura corporal refleja el equilibrio entre la producción de calor y la pérdida de calor. El calor se genera por el metabolismo celular, especialmente en el corazón y en el hígado, y se pierde por la piel y los pulmones. Los procesos implicados son2: evaporación (vaporización de agua a través de pérdidas insensibles y sudor), radiación (transferencia de calor en forma de energía electromagnética infrarroja), conducción (transferencia directa de calor a un objeto o medio adyacente y más frío) o convección (transferencia directa de calor a corrientes de aire o agua). La pérdida de calor por convección en ambientes de aire frío y la pérdida de calor conductivo en un medio como el agua son los mecanismos más comunes de la HT accidental3.
La TCC humana tiene un punto de ajuste normal que oscila entre 37±0,5°C. El cuerpo humano mantiene esta temperatura, siempre que sea posible, utilizando una serie de mecanismos autónomos que, en dependencia de las condiciones ambientales, regulan la pérdida o ganancia de calor. Sin embargo, como la capacidad fisiológica está limitada para responder a condiciones ambientales frías, existen una serie de comportamientos adaptativos (protegerse, abrigarse o buscar refugio) que son fundamentales para luchar contra la HT.
El hipotálamo, zona anatómica en la que se sitúa el termostato corporal, controla la temperatura a través de la información que recibe de los receptores térmicos centrales y periféricos2,3. Los principales mecanismos neurohumorales que participan en este complejo proceso, desde su inicio y hasta la desaparición de los signos vitales, se exponen en la tabla 11,3-11.
Procesos neurohumorales participantes en la hipotermia accidental1,3-11
| CARDIOVASCULAR |
| Efecto inicial |
| •Elevación de la tensión arterial y del gasto cardiaco (por aumento de las catecolaminas) |
| •Vasoconstricción (reacción simpática: aumento de las resistencias vasculares) |
| Efecto posterior |
| •Bradicardia progresiva lineal (por descenso del automatismo de las células marcapasos cardiacas) |
| •Descenso del umbral para arritmias auriculares y cardiacas (por aumento en la duración de los potenciales de acción y descenso del potencial de reposo transmembrana del sistema de His-Purkinje) |
| •Fibrilación ventricular (por hipovolemia, hipoxia, alteración del pH e irritación mecánica) |
| •Cambios en el ECG (por efecto del frío sobre los canales de membrana y sus corrientes) |
| •Descenso del gasto cardiaco (por aumento de la poscarga, descenso de la frecuencia cardiaca y descenso de la sensibilización al calcio) |
| •Cese de la vasoconstricción (por caída de las resistencias vasculares) |
| •Descenso de la presión arterial y estado de bajo flujo orgánico |
| SISTEMA NERVIOSO CENTRAL Y PERIFÉRICO |
| Efecto inicial |
| •Estimulación del metabolismo cerebral |
| Efecto posterior |
| •Descenso del consumo de oxígeno concomitante con la temperatura (6% por cada grado) |
| •Síndrome orgánico cerebral transitorio: cambio de comportamiento, desorientación, amnesia, apatía, disartria, ataxia (por reducción o fallo en la funcionalidad de las enzimas dependientes de la temperatura y canales iónicos) |
| •Tolerancia isquémica a periodos de bajo o no flujo (por descenso del consumo de oxígeno y posible descenso de la permeabilidad de la membrana cerebrovascular) |
| •Anormalidades en el EEG hasta hacerse plano (por desaparición de las respuestas corticales y talámicas) |
| •Dilatación y arreactividad pupilar y reflejos corneales ausentes (por lo que no tienen utilidad para el pronóstico en hipotermia) |
| •Reflejos disminuidos o ausentes (por descenso de la actividad periférica nerviosa) |
| RESPIRATORIO |
| Efecto inicial |
| •Hiperventilación (por la fuerte influencia de los termorreceptores dérmicos sobre la función respiratoria) |
| •Aumento del consumo de oxígeno y del metabolismo (por aumento de catecolaminas y tiroxina) |
| Efecto posterior |
| •Descenso del volumen tidal, frecuencia respiratoria, compliance, elasticidad torácica y aumento del espacio muerto |
| •Fallo del neurocontrol de la ventilación en el troncoencéfalo |
| •Descenso del consumo de O2 y de la producción de CO2 |
| •Acidosis respiratoria (por el descenso del volumen tidal y la frecuencia respiratoria) |
| •Descenso de los reflejos protectores de la vía aérea, movilidad ciliar, aumento de la viscosidad de secreción y broncoespasmo |
| ENDOCRINOLÓGICO |
| Efecto inicial |
| •Aumento de la producción de hormonas de estrés: cortisol, catecolaminas, tiroxina (para aumentar la tasa metabólica, producir más energía e intentar mantener la temperatura corporal central constante) |
| Efecto posterior |
| •Ineficacia de las hormonas de estrés para mantener la temperatura corporal central |
| BALANCE ELECTROLÍTICO Y FUNCIÓN RENAL |
| Efecto inicial |
| •Vasoconstricción periférica en respuesta al frío, paso de fluido de intracelular al espacio extracelular, aumento de la concentración hematológica y hematocrito |
| •Inhibición de la hormona antidiurética: diuresis fría por la hipervolemia central relativa, aumento de presión arterial |
| •Temperaturas <25°C: aparecen alteraciones de la función de los túbulos sodio, calcio, cloro, potasio e hidrogeniones |
| •Inmersión en agua fría: aumenta la eliminación de orina 3,5 veces (por efecto de la vasoconstricción periférica) |
El manejo de la HT accidental ha logrado avances sustanciales. La mortalidad hospitalaria de víctimas con HT grave ha pasado del 53,4% reconocida hasta el año 2001 (estudio de mortalidad del periodo 1992-2001)12 a ser nula en 2012 (serie publicada con 15 víctimas)13. Este importante cambio radical se sustenta principalmente en la instauración del soporte vital extracorpóreo (SVEC), que será descrito más adelante11-14.
El objetivo de esta revisión narrativa es analizar los recientes avances en el diagnóstico, tratamiento y gestión de las víctimas que experimentan una HT accidental, sin incluir los aspectos fisiopatológicos y clínicos, que pueden encontrarse en otras revisiones1.
Con fines descriptivos y para su mejor compresión, las recomendaciones de esta revisión narrativa se han organizado en prehospitalarias y hospitalarias, si bien todos los procesos implicados son continuos, al formar parte de la misma cadena asistencial.
Gestión prehospitalaria de la hipotermia accidentalEvaluaciónClasificación de la hipotermia basada en la medición de temperatura corporal centralEl parámetro fisiológico más estandarizado para diagnosticar y clasificar la gravedad de la HT es la TCC. Se considera HT leve cuando la TCC está entre 32 y 35°C, moderada entre 28 y 32°C y severa cuando es inferior a los 28°C15,16. Además, algunos expertos incluyen la HT profunda (TCC entre 20 y 24°C)7,15 o modifican la leve (temperatura de 36°C en presencia de traumatismo)17.
Clasificación prehospitalaria de la hipotermia accidental: el sistema suizoEl sistema alternativo suizo para la clasificación prehospitalaria de la HT, desarrollado para ayudar a los equipos de rescate, estima la TCC mediante la observación de signos clínicos y proporciona una estratificación de la gravedad sin necesidad de medir la TTC (medición en muchas ocasiones dificultosa en la zona de rescate17). Mediante la observación del nivel de consciencia y de los signos vitales se identifican 5grados de HT con su correspondiente relación con la TCC estimada15:
- •
Leve (grado I o HT I): víctima consciente y temblando (35-32°C).
- •
Moderado (grado II o HT II): víctima somnolienta que no tiembla (32-28°C).
- •
Grave (grado III o HT III): víctima inconsciente pero con signos vitales presentes (28-24°C).
- •
Profunda (grado IV o HT IV): muerte aparente, por ausencia de signos vitales (13,7-24°C).
- •
Irreversible (grado V o HT V): muerte irreversible por HT: cuerpo totalmente congelado (<9-13°C).
La mayor limitación del sistema suizo se encuentra en la variabilidad fisiológica individual de las personas a la HT. Y debido a esta variabilidad, la estimación de la TCC basada exclusivamente en los signos clínicos es una aproximación. Por ejemplo, en algunas víctimas los temblores pueden estar presentes a temperaturas inferiores a los 30° o los signos vitales por debajo de los 24°C, temperatura con alto riesgo de desencadenar una fibrilación ventricular (FV)18,19. Un análisis de los casos publicados encontró un alto grado de correlación entre la TCC y el grado de HT, pero también encontró que en otros casos la TCC estaba sobrestimada. La revisión de esta clasificación, con el análisis de estos casos, corrige la TCC a niveles más bajos a la observada. Así, la TCC para el HT I quedaría en 28,1°C, en 22,1°C para la HT II y en 19,3° C para la HT III18,20.
Por otra parte, el temblor y el nivel de consciencia pueden verse afectados por factores como la edad, el género, la composición corporal, la raza, dolencias acompañantes como traumatismos, enfermedades del sistema nervioso central, intoxicación por tóxicos, etc., o por la administración de fármacos como sedantes, relajantes musculares, analgésicos opiáceos, etc.11.
Medición de la temperatura corporal centralLas zonas corporales de medición, en orden decreciente de invasividad, son la arteria pulmonar, el esófago, la vejiga, el recto, el epitímpano, la boca y la piel. La medición más fiable se encuentra en la arteria pulmonar, pero no está aconsejada por su invasividad y la posibilidad de desencadenar arritmias.
La esofágica es una medición mínimamente invasiva, bien correlacionada con la temperatura de la arteria pulmonar y de gran utilidad para controlar la evaluación y el tratamiento de víctimas con disminución del nivel de consciencia18,19. La sonda esofágica debe estar insertada en el tercio inferior del esófago para evitar una sobrevaloración de la TCC cuando el recalentamiento se realiza con oxígeno caliente y humidificado21.
La epitimpánica se correlaciona bien con la temperatura de la carótida. Es útil en víctimas que respiran de forma espontánea y se descarta categóricamente, por mediciones erróneas, en presencia de temperaturas exteriores muy bajas, agua o nieve en el conducto auditivo externo, inestabilidad hemodinámica o paro cardiaco (PC)22,23.
La rectal y vesical no están recomendadas fuera de ambientes calientes ni en el recalentamiento de víctimas inconscientes. Su medición durante el recalentamiento puede estar infravalorada (retraso hasta una hora con el valor real de la TCC) o sobrevalorada (si se hace con lavados peritoneales o colónicos)11,18,19. La medición en la boca o en la piel solo es útil en normotermia11.
Los llamados termómetros de la arteria temporal, que miden en la superficie de la piel, no proporcionan mediciones precisas en situaciones de HT24.
El termómetro de flujo de calor es un método novedoso, de medición no invasiva, que en las UCI refleja con precisión la TCC25. Si esta precisión se demostrara en la gestión prehospitalaria, podría ser útil para evaluar y controlar el tratamiento de la HT.
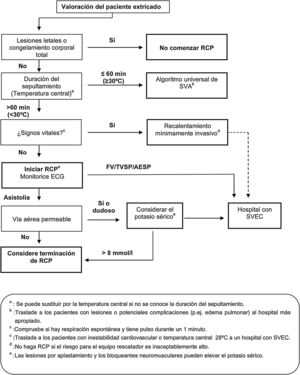
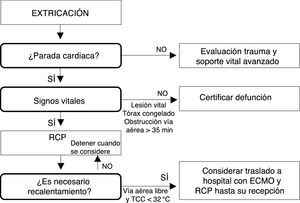
La temperatura como factor de guía para el tratamientoLa TCC es un parámetro estandarizado para clasificar la HT14-16. Sin embargo, su descenso se acompaña de una gran variabilidad clínica individual referida fundamentalmente al nivel de consciencia, la intensidad de los escalofríos o a la estabilidad hemodinámica26. Con base en esta variabilidad, y como no siempre es posible medir la TCC en la atención prehospitalaria o muchos equipos de rescate no disponen un dispositivo adecuado17,27-29, se recomienda que los factores clave para guiar el tratamiento sean el nivel de consciencia, la intensidad de los escalofríos y la estabilidad hemodinámica basada en la presión arterial y el ritmo cardiaco (fig. 1)11,18,19. La medición de la TCC sirve para proporcionar una información útil adicional18.
Algoritmo de decisión para la gestión de la hipotermia accidental prehospitalaria11,18-19.
a HT II (somnolencia)/HT III (inconsciencia).
b Decapitación, sección completa del tronco, descomposición o cuerpo totalmente congelado (HT V).
ECMO: oxigenación con membrana extracorpórea; HT: hipotermia; PCR: parada cardiorrespiratoria; RCP: reanimación cardiopulmonar; UCI: unidad de cuidados intensivos.
En la HT, el consumo de oxígeno disminuye un 6% por cada grado de caída de la TCC y esta reducción también afecta al sistema nervioso central. La disminución del consumo de oxígeno hace que la HT tenga un efecto preventivo sobre la hipoxia cerebral y medular, lo que permite recuperaciones neurológicas completas después de PC prolongados4,30. En la tabla 2 se muestran los casos de HT accidental más extremos publicados junto a su recuperación neurológica, prácticamente completa en todos31-38.
Casos publicados más extremos de hipotermia accidental y su recuperación neurológica
| •Mayor tiempo sin signos vitales: 42 años, 7 minutos bajo el agua y 70 minutos de traslado en asistolia al hospital. Recuperación neurológica completa31 |
| •RCP manual más larga: 42 años, 6h 30min. Recalentamiento con métodos no invasivos. Recuperación neurológica completa32 |
| •RCP mecánica más larga: 25 años; inicio de RCP manual 3 h y 5 min y 2 h con 40 min de RCP mecánica. Una hora recalentando con ECMO hasta conseguir actividad eléctrica con pulso. Total 6 h 45 minu. Recuperación neurológica completa33 |
| •RCP intermitente más larga: 57 años; alterna un minuto de RCP y un minuto caminando durante 25 minutos. En total 5 h de RCP. Recalentamiento ECMO. Recuperación neurológica completa34 |
| •RCP con mayor tiempo de reanimación total: 8 h y 40 min; parada cardiaca: 4 h y 48 min. ECMO: 3 h y 52 min. Recuperación completa excepto mínimo déficit de la memoria semántica que no afectó a la vida ordinaria de la víctima35 |
| •Temperatura más baja recuperada: 29 años; TCC: 13,7°C. Caída a un barranco inundado en agua helada. En paro cardiaco aproximadamente 45 min. Recalentamiento con ECMO. Recuperación neurológica completa36 |
| •Inmersión más larga: 2 años y medio; inmersión en agua fría durante al menos 66 min. TCC: 19°C. Recalentamiento con ECMO. Recuperación neurológica completa37 |
| 7 años; inmersión en agua helada durante el menos 83 minutos. TCC: 13,8°C. RCP durante 64 min. Potasio sérico: 11,3 mmol/L. Recalentamiento con ECMO. Recuperación neurológica completa38 |
RCP: reanimación cardiopulmonar; TCC: temperatura corporal central.
De todos los factores que se han relacionado con la tasa de supervivencia por ahogamiento, el único factor que se ha mostrado predictivo ha sido el tiempo de inmersión: una inmersión inferior a los 5 min se asocia con resultados favorables, mientras en las superiores a 25 min el resultado es invariablemente fatal39,40.
Se ha especulado mucho sobre la relación entre la supervivencia y la edad de la víctima. Los niños, y especialmente los bebés, se enfrían mucho más rápidamente que los adultos después de la inmersión en aguas frías (inferior a 6°C)41,42: temblor ineficiente43, menor grasa subcutánea44,45 y una superficie de área mayor que los adultos con relación al peso corporal42. Esta relación especulativa no ha sido encontrada39,40.
Las supervivencias milagrosas con buena recuperación neurológicas tras inmersión en aguas frías, especialmente en niños37,38,46-48 pero también en adultos36,44,49,50, llevaron a la creencia de que la temperatura del agua prevenía la hipoxia cerebral11. Esta relación tampoco ha sido confirmada39,40.
Enterramiento por avalancha de nieveLa mayoría de las muertes en los enterramientos por avalancha de nieve se deben a la asfixia, traumatismos e HT51. De estos mecanismos, la asfixia es el predominante: causa el 80% de las muertes relacionadas con las avalanchas52. Cuando la vía aérea no está permeable, la muerte se produce en los primeros 35 min del enterramiento. Cualquier espacio abierto o bolsa de aire alrededor de la boca o la nariz aumentan la supervivencia53.
El enfriamiento de una víctima sepultada por una avalancha puede ser rápido, especialmente si la asfixia está presente19. Las velocidades medias oscilan entre 0,8°C/hora y 3°C/hora, aunque hay casos descritos con una velocidad de enfriamiento de 9°C/hora19,51,52.
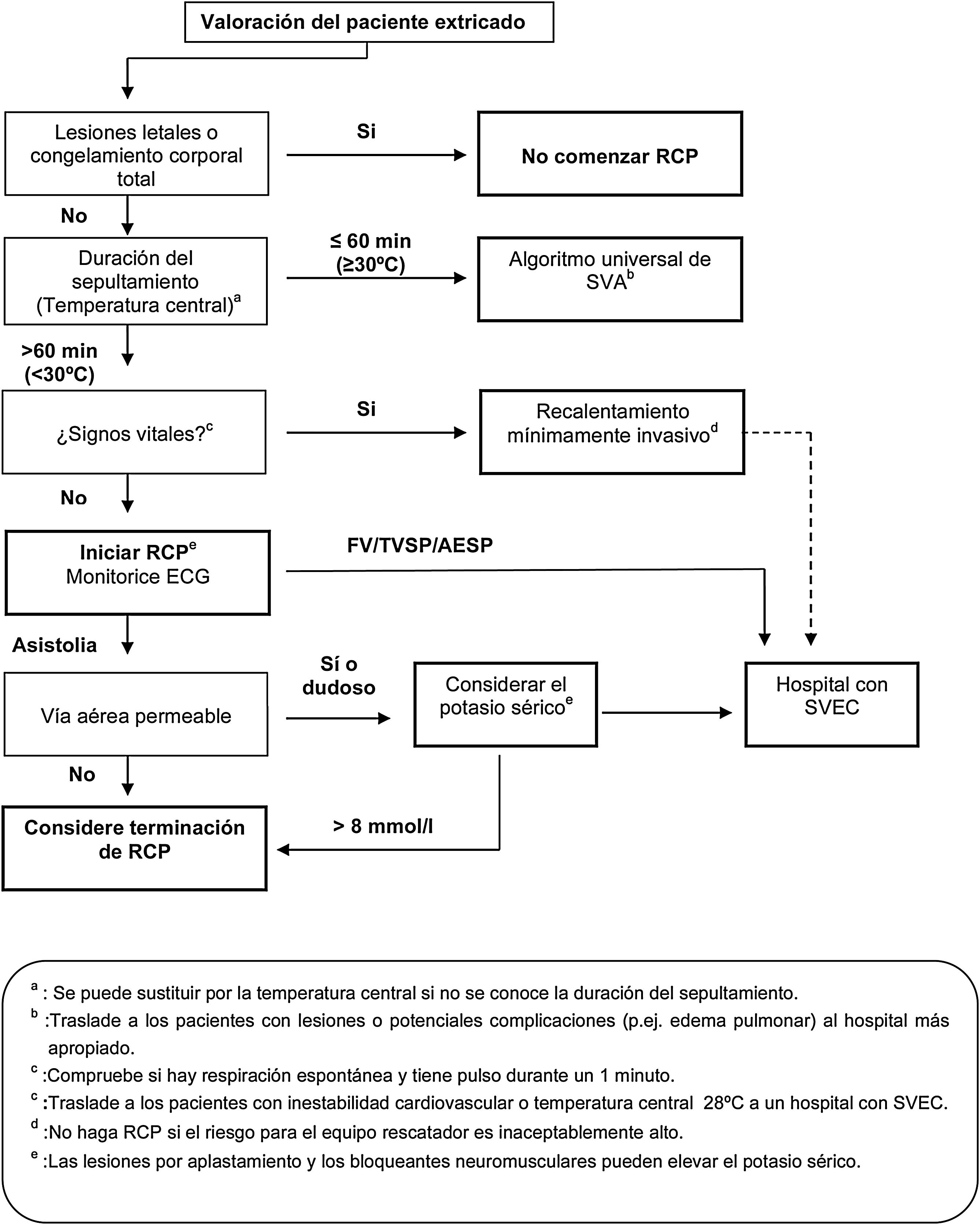
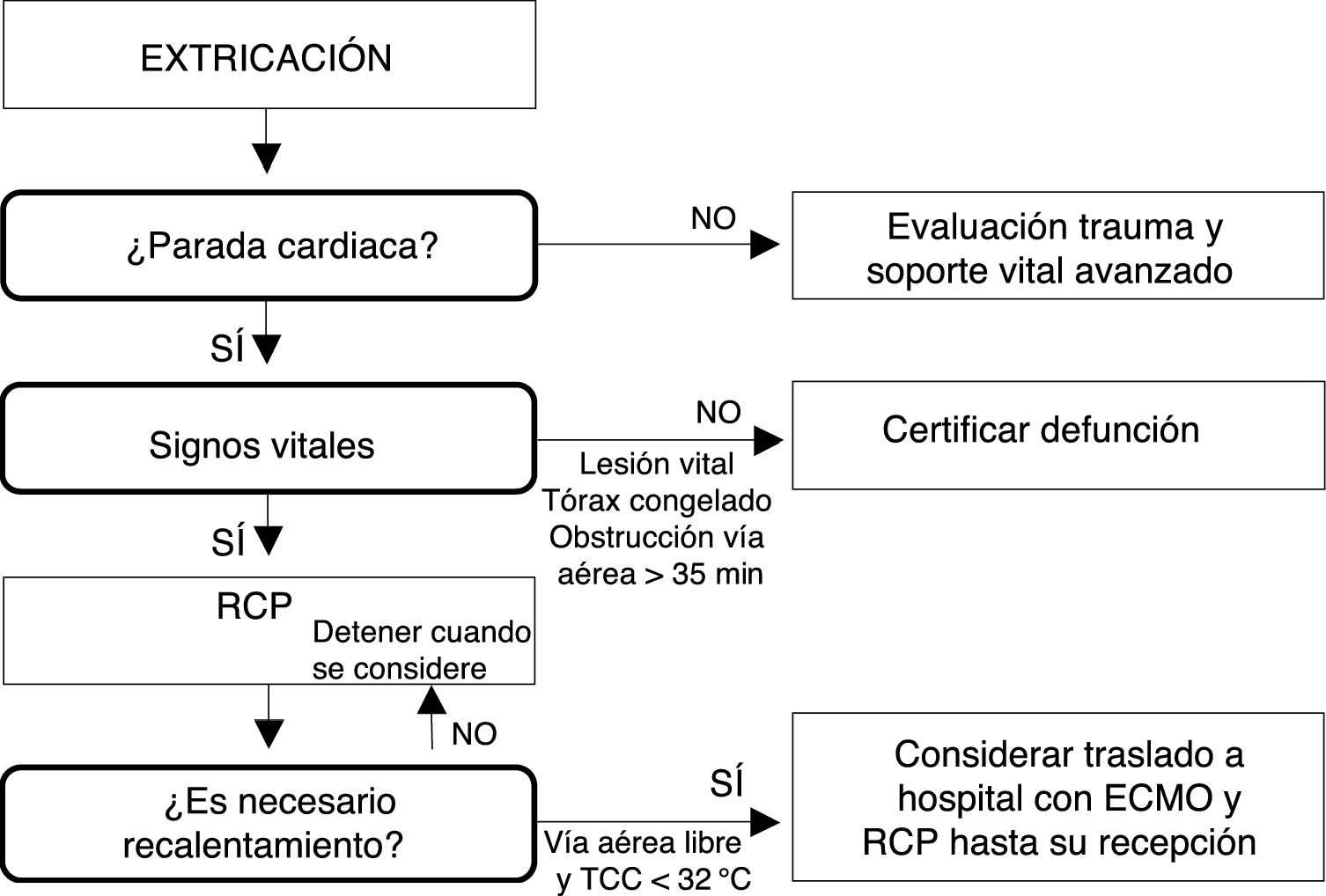
El Consejo Europeo de Resucitación (ERC), con base en factores pronósticos como la gravedad de la lesión (letales/no letales), la duración del enterramiento completo (>60 min/≤60 min, TCC (≥30°C) y el potasio sérico (<8 mml/L/>8 mmol/L), elaboró en el año 2015, modificando las anteriores recomendaciones, una nueva recomendación de reanimación para las víctimas de avalancha (fig. 2)51. Algoritmos más recientes (fig. 3)52 proponen volver a los tiempos de enterramiento recomendados en la guía del año 200154: no iniciar la reanimación cardiopulmonar (RCP) si la vía aérea está obstruida y el tiempo de enterramiento ha sido>35 min. Consideran que solo con un tiempo de enterramiento inferior a los 35 min la RCP puede ser exitosa, con independencia de la permeabilidad de la vía aérea.
Algoritmo de valoración y actuación para víctimas que han estado completamente enterradas por una avalancha de nieve. Indicaciones del SVEC51.
AESP: actividad eléctrica sin pulso; FV: fibrilación ventricular; RCP: reanimación cardiopulmonar; SVEC: soporte vital extracorpóreo; TVSP: taquicardia ventricular sin pulso.
Algoritmo sobre el triaje y la toma de decisiones para víctimas de avalanchas en paro cardiaco. Fuente: Modificado de Kornhall DK, Martens-Nielsen J. The prehospital management of avalanche victims. J R Army Med Corps. 2016;162:406-412. doi:10.1136/jramc-2015-000441)52.
La primera prioridad en un rescate es la seguridad de los equipos intervinientes. La escena puede ser peligrosa y su estancia en ella puede ser única y breve. En estas circunstancias, salvo la presencia clara de lesiones letales, será necesario movilizar a la víctima hasta un lugar más seguro antes de tomar cualquier decisión, incluida la RCP si la víctima está en PC18,19.
Aislamiento y recalentamientoMantener la TCC es la siguiente prioridad. Envolver el cuerpo de la víctima con materiales aislantes, durante y después del rescate, tiene como objetivo evitar más pérdidas de calor. Las mayores pérdidas de calor se producen por la exposición al frío ambiental de la cabeza y cuello y el contacto directo de la víctima con el suelo o la camilla11,18,19.
En la actualidad se acepta que el recalentamiento prehospitalario es seguro y ventajoso y que los sistemas de aislamiento más eficaces combinan el aislamiento con una barrera de vapor53.
La barrera de vapor protege frente a la convección y evaporización y se puede hacer con material plástico de burbujas, mantas aislantes, plásticos, bolsas de basura o cualquier otro material que sirva para crear una capa impermeable y hermética, excluyendo siempre la cara para facilitar la respiración55. En víctimas con ropa seca se coloca como la capa más exterior. Si está mojada y no se puede cambiar, colocar la barrera entre la ropa húmeda y las capas exteriores secas podría ser una medida eficaz18,19,56. Aunque son necesarias más investigaciones para demostrar su verdadera eficacia28, no cambiar la ropa mojada sería una medida altamente beneficiosa. Implicaría movilizar menos a la víctima, eludir exponerla al frío ambiental y reducir el riesgo de nueva caída de la TCC.
El temblor y los movimientos activos (siempre que estén indicados) siguen siendo mecanismos muy eficientes para la producción de calor y para el recalentamiento de víctimas conscientes y con capacidad de movimiento (HT I). El temblor, que aumenta el gasto energético y los requerimientos de oxígeno, además de incómodo para las víctimas, obliga a la administración de líquidos y alimentos calientes y altos en hidratos de carbono. El agotamiento de las reservas energéticas causaría la desaparición del temblor57. La temperatura de los líquidos y alimentos debe controlarse para evitar las quemaduras.
Siguen siendo válidos otros métodos alternativos o complementarios de recalentamiento externo activo como mantas reflectantes, almohadillas eléctricas, paquetes de calor químico lo suficientemente grandes para las axilas, pecho y espalda o administración de oxígeno caliente y humidificado1. Estas medidas atenúan los escalofríos, evitan la depleción energética y proporcionan comodidad a la víctima. Las fuentes de calor nunca deben aplicarse directamente en la piel para evitar las quemaduras. El recalentamiento de la parte superior del tronco es más seguro y eficaz que el recalentamiento de las extremidades. El recalentamiento cuerpo a cuerpo, dentro de un saco de dormir con una persona caliente, también disminuye los escalofríos, pero nunca debe retrasar la evacuación11,18,19.
Garantizar un rescate y recalentamiento seguro a una víctima que no está en PC implica prevenir el colapso cardiovascular del rescate y la caída adicional de la TCC (afterdrop).
Colapso del rescateEsta entidad va referida a un síncope o muerte súbita que se produce en víctimas inmersas en agua fría justo antes del rescate, durante él, después de finalizado o incluso más tarde. Se atribuye a una hipotensión repentina o a una súbita FV58. El cese de la presión hidrostática que el agua ha ejercido sobre el cuerpo puede desencadenar este shock hipovolémico1,19. También se la relaciona con la hipotensión arterial consecutiva a una disminución de la liberación de las catecolaminas, coincidente con la relajación mental, cuando el rescate es inminente44. Para su prevención se aconseja movilizar cuidadosamente a la víctima, como a toda víctima hipotérmica, y mantenerla en posición horizontal1,18,19,44. Este colapso también ha sido descrito en el rescate terrestre31,59.
Efecto de recaída (afterdrop)Se llama efecto de recaída (afterdrop) al descenso adicional de la TCC una vez que ya se ha protegido a la víctima del frío y se ha iniciado el recalentamiento. Su mayor incidencia se produce durante el recalentamiento de las HT moderadas-severas. A esta grave complicación, que puede desencadenar FV, se la relaciona con la vasodilatación periférica y el retorno al corazón de la sangre fría y acidémica estancada en las extremidades. El recalentamiento exclusivo de las extremidades inferiores o mediante duchas y baños calientes facilita su aparición. Continúa habiendo controversia sobre si este efecto está relacionado exclusivamente con el recalentamiento externo activo o con cualquier medio de recalentamiento5.
Estudios experimentales han demostrado que pequeños cambios de temperatura (0,5-1°C), en víctimas conscientes y colaboradoras (HT I) pueden provocar este efecto con recalentamientos mínimamente invasivos acompañados de ejercicio físico. Por este motivo, algunos expertos sostienen que estas víctimas deben permanecer en reposo durante 30 min, siempre que las circunstancias lo permitan y no exista riesgo para los rescatadores18,19. En la práctica, no se debe impedir la movilización si están conscientes y ayudan al rescate11,60.
Vía aérea y oxigenaciónEn el paciente hipotérmico es difícil medir la saturación de oxígeno. Utilizar oxígeno suplementario en altitudes superiores a los 2.500 m podría ser útil para evitar la hipoxemia18.
Las indicaciones para asegurar la vía aérea son iguales a las del paciente normotérmico. La intubación endotraqueal en la HT puede provocar FV, pero sus ventajas superan este riesgo51. Si el manguito del tubo endotraqueal está excesivamente hinchado con aire frío, podría romperse durante el recalentamiento por expansión19. El trismo inducido por el frío suele ser resistente al bloqueo neuromuscular y podría impedir la laringoscopia. En estos casos, la primera opción para el manejo de la vía aérea será un dispositivo supraglótico.
El bloqueo neuromuscular es ineficaz por debajo de los 30°C y, como su metabolismo está disminuido hasta alcanzar la normotermia, su efecto se prolonga durante el recalentamiento19. Si para la intubación se utiliza succinilcolina, se debe considerar que la HT aumenta su capacidad para elevar los niveles de potasio, disminuye la transmisión neuromuscular y potencia la sensibilidad de los relajantes musculares no despolarizantes11,61.
La mayoría de los fármacos anestésicos tienen reducido su metabolismo, incluyendo la ketamina y el propofol, lo que puede causar toxicidad y alteraciones hemodinámicas. Se recomienda administrarlos a dosis inferiores e intervalos mayores62. La ketamina podría utilizarse, pero sus efectos simpaticomiméticos sobre un corazón hipotérmico e irritable podrían aumentar la inestabilidad57.
La hiperventilación en la HT tiene muchos efectos potencialmente nocivos, incluyendo la disminución del flujo sanguíneo cerebral. La capnografía no debe utilizarse en la HT severa como criterio principal para guiar los parámetros ventilatorios por disociación entre los valores del CO2 espirado final (EtCO2) y el de la presión parcial arterial de CO2 (pCO2). La caída de sus valores refleja inestabilidad hemodinámica, que desaparece prácticamente en presencia de PC. Su monitorización es una alternativa para evaluar el gasto cardiaco63.
Soporte hemodinámicoAcceso venosoEl acceso venoso es habitualmente difícil por la vasoconstricción periférica. La gran alternativa, por su similar multifuncionalidad, es el acceso intraóseo1,19. La vía femoral, al estar exenta de peligro de FV, es la única vía central aceptada, pero debería reservarse para el SVEC.
Gestión de la fluidoterapiaEl volumen circulatorio en la HT moderada-severa está disminuido. Esta situación se manifiesta durante el recalentamiento a medida que la vasoconstricción periférica va cediendo. Para mantener la hemodinámica se recomienda perfundir, en la cantidad necesaria y controlando la sobrecarga, suero salino fisiológico calentado a 41-42°C. Para conservar la temperatura lo más práctico es administrarlo en bolos y no en infusión continua7.
Sin embargo, la fluidoterapia como un medio para calentar una víctima no es muy eficaz. Danzl y Huecker calculan que cada litro administrado a 42°C proporciona 14kcal a una víctima de 70kg de peso con una TCC de 28°C y eleva la TCC solamente 0,33°C64. Por lo tanto, serían necesarias enormes cantidades de fluido caliente para elevar sustancialmente la TCC.
Investigaciones futuras evaluarán la efectividad de los calentadores de líquidos dotados de batería recientemente diseñados53.
Dosificación de fármacos vasoactivos y antiarrítmicosLa mayor parte de los estudios realizados con estos fármacos se han hecho con animales. Debido a su limitada evidencia, nunca deben administrarse con TCC inferiores a los 30°C65.
En presencia de bradicardia con hipotensión, se debe valorar la estimulación con marcapasos percutáneo (el intravenoso está contraindicado por la posibilidad de desencadenar arritmias)19.
DesfibrilaciónLa monitorización electrocardiográfica es el mejor método diagnóstico de las arritmias letales o del PC. Arritmias letales como la TV o FV no suelen responder a la desfibrilación hasta que la TCC no alcanza los 30°C, aunque se han descrito desfibrilaciones exitosas con una TCC de 24,2°C66. Se recomienda intentar 3 ciclos de adrenalina/desfibrilación (a máxima descarga) por debajo de los 30°C. Si no hay éxito, se debe continuar la RCP y no repetir hasta que la TCC se eleve 1-2°C o se alcancen los 30°C52. Una vez alcanzados los 30°C, hay que continuar con las recomendaciones de las guías vigentes de RCP51,67.
Reanimación cardiopulmonarLa temperatura como criterio de reanimaciónLa TCC más baja reanimada con éxito en una víctima con HT accidental ha sido de 13,7°C36. La TCC más baja inducida terapéuticamente ha sido de 9°C68. En ambos casos la recuperación no presentó secuelas neurológicas. Como en la cirugía cardiaca se controlan inducciones hipotérmicas hasta 10°C, se ha propuesto esta temperatura como la más baja para iniciar la reanimación18. No obstante, aunque con la tecnología actual es poco probable que se consiguieran reanimar temperaturas inferiores a los 10°C, no hay pruebas convincentes que indiquen fijar un límite inferior para reanimar con éxito. La recomendación es que, si no hay contraindicaciones para la RCP, se debe tratar de reanimar a toda víctima con HT profunda, con independencia de la TCC18,19.
Reanimación cardiopulmonar: continua o intermitenteSi durante un minuto se comprueba la ausencia de signos vitales, incluyendo el pulso carotídeo, se debe iniciar la RCP a menos que la ecocardiografía (si está disponible) muestre contracciones cardiacas19.
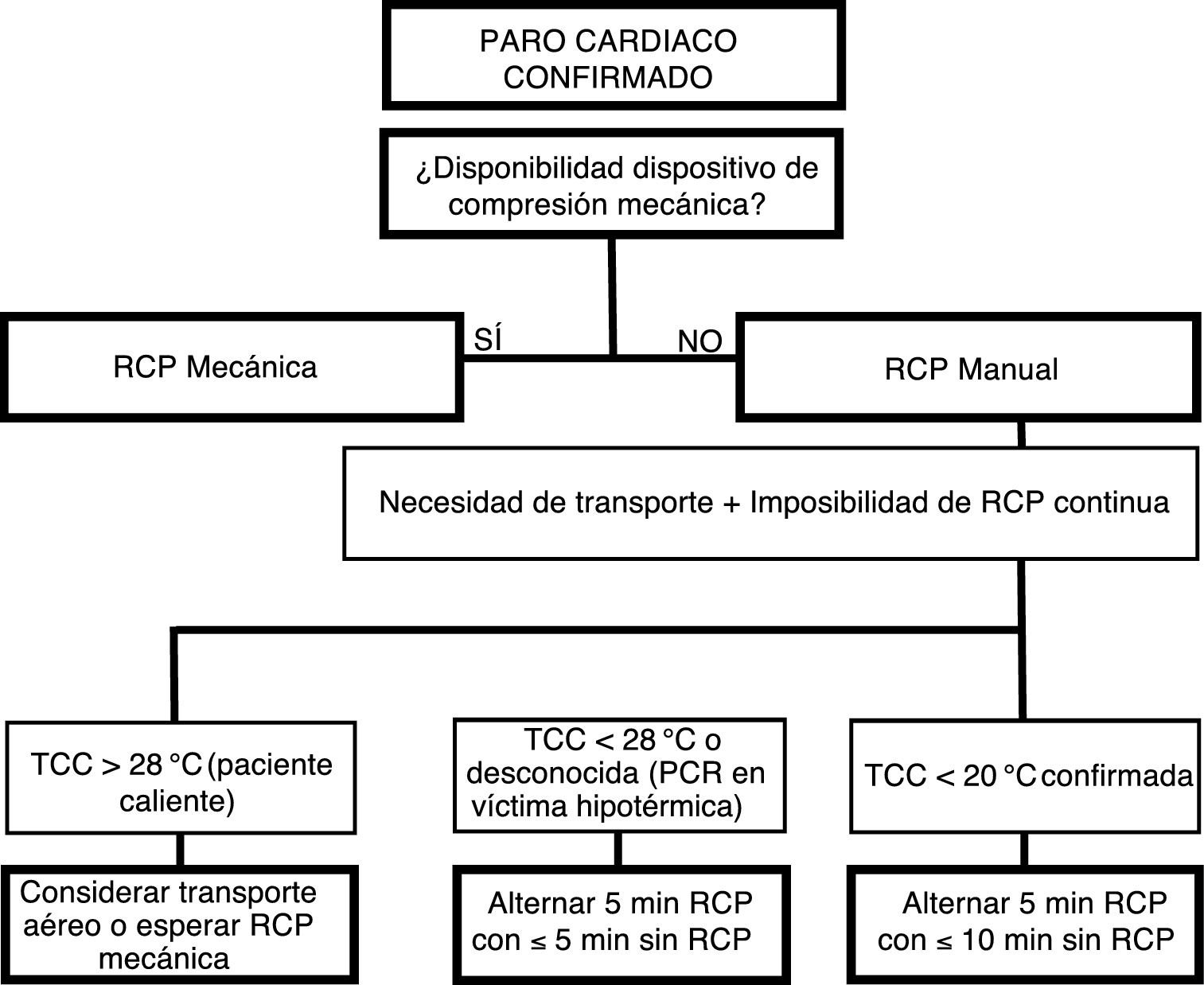
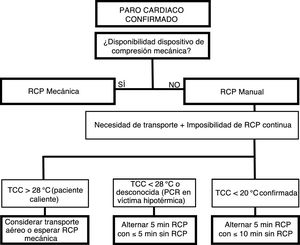
Las víctimas hipotérmicas necesitan con frecuencia de una RCP prolongada y de alta calidad31-35. La RCP manual puede resultar técnicamente imposible durante el rescate o la evacuación. Los dispositivos de compresión torácica mecánica ayudan a mantener una RCP continua y de calidad durante la evacuación y transporte y, en las HT severas, facilitan el suficiente aporte de oxígeno a los órganos vitales11. Pero mantener una RCP continua también puede ser imposible. En estas situaciones y en dependencia de la TCC, entraría la posibilidad de retrasar la RCP o aplicarla de forma manual e intermitente (fig. 4)69.
Algoritmo de la RCP manual e intermitente para víctimas hipotérmicas cuando la RCP continua no es posible69.
PCR: parada cardiorrespiratoria; RCP: reanimación cardiopulmonar; TCC: temperatura corporal central.
Para monitorizar la eficacia de la RCP o comprobar la recuperación espontánea del ritmo cardiaco se puede utilizar la ecocardiografía o la capnografía63.
Determinación del potasio sérico como biomarcador para decidir la continuidad de la reanimación cardiopulmonarLa hiperpotasemia es un marcador de lisis celular y muerte. La cifra más alta de potasio conocida y reanimada con éxito ha sido de 11,8 mmol/L70. Los expertos y las guías recomiendan interrumpir la RCP y declarar muerta a la víctima si el potasio sérico supera los 12 mmol/L11,18,19.
En víctimas por avalancha de nieve, la cifra más alta reanimada con éxito y sin trauma asociado ha sido de 6,4 mmol/L71. Para el ERC, la cifra de potasio para no iniciar o suspender la RCP debe ser superior a 8 mmol/L (fig. 2)51. Algoritmos recientes (fig. 3) proponen una revisión en la que no se contempla la cifra de potasio52.
Desde la implantación del SVEC como método de recalentamiento, la práctica diaria y la bibliografía cuestionan la validez del potasio como marcador de viabilidad13. Recientemente, Pasquier et al. han elaborado un sistema de puntuación con múltiples variables independientes (Puntuación HOPE), superior al triaje dicotómico basado en el nivel del potasio, para predecir qué víctimas se pueden beneficiar de un SVEC. No obstante, se requieren más estudios para su validación72.
Triaje y transporteEn la figura 1 se muestra un algoritmo que incluye, en dependencia del grado de HT, triaje, transporte y elección de hospital11,18,19. Si el SVEC está indicado, el hospital de destino debe estar alertado para no retrasar el recalentamiento. Si la distancia o la meteorología impidieran el traslado, se realizaría al hospital más cercano que tuviera posibilidades de recalentar con otras técnicas19.
La temperatura ideal de los habitáculos de transporte es 28°C, temperatura termoneutral de los seres humanos expuestos al aire7. Sin embargo, esta temperatura es demasiado caliente para el personal acompañante, habitualmente bien equipado, como rescatadores, sanitarios, conductores o pilotos. Una temperatura razonable es mantener el habitáculo de la víctima en torno a 24°C18,19.
Gestión prehospitalaria: aproximación a la realidadRecientemente han sido publicados 2estudios relacionados con la gestión prehospitalaria de la HT accidental28,29. Uno, realizado en el Reino Unido entre los diferentes grupos de rescate que tuvieran cualquier relación con esta gestión28. Otro, de ámbito internacional, relacionado con esta entidad en los rescates de montaña29. Se trataba de saber si los primeros intervinientes tenían un plan de trabajo basado en la mejor evidencia, si sus conocimientos eran adecuados y si el material de rescate permitía una correcta actuación.
Ambos estudios mostraron que la mayoría de los equipos no están preparados para seguir las guías de recomendación para el tratamiento de la HT severa, especialmente cuando se acompaña de PC. Además, hubo otros resultados, también muy preocupantes, como fue la mala monitorización de la TCC, la falta de prevención del enfriamiento posterior al rescate o el transporte de las víctimas en PC al hospital más cercano en lugar de hacerlo a un centro dotado de SVEC, factores relacionados con la supervivencia y el pronóstico neurológico.
Desde el año 2005 hasta la actualidad, el ERC publica guías de reanimación para PC en situaciones especiales51. Las guías de reanimación para los entornos urbanos son fáciles de aplicar. Hacerlo correctamente en entornos hostiles y distantes de los centros hospitalarios, como es la montaña, puede ser difícil y complicado: quizá sea necesario adaptarse a las circunstancias o, simplemente, lo impide la falta de equipo adecuado17. Las publicaciones citadas28,29 han puesto de manifiesto que muchos de estos equipos intervinientes no poseen personal médico, carecen del material adecuado y se nutren de voluntarios o profesionales no sanitarios. Para Gordon y Paal17, estos primeros intervinientes, aunque disponen de toda la información necesaria, quizá no estén habituados al formato de las publicaciones médicas y la falta de asesoramiento experto especializado quizá les impida adaptar o aplicar adecuadamente las directrices. No obstante, estos mismos autores reconocen que la gestión de la HT accidental ha avanzado mucho en los últimos 25 años, aunque aún queda camino por recorrer.
Gestión hospitalaria de la hipotermia accidentalManejo de una víctima con paro cardiaco en un hospital sin sistema de circulación de membrana extracorpóreaLa recepción hospitalaria de una víctima hipotérmica en PC implica continuar con las medidas anteriormente instauradas, iniciar o continuar con el recalentamiento interno activo (RIA) y mantener un RCP continua, prolongada y de calidad hasta la recuperación espontánea del ritmo cardiaco. Entre las técnicas más habituales de RIA se encuentran la intubación orotraqueal, la ventilación mecánica con oxígeno caliente y humidificado a 40°C, la perfusión de fluidoterapia caliente y los lavados calientes de las cavidades orgánicas4. Los lavados más recomendados, en víctimas inestables o en PC y sin posibilidad de SVEC, son el peritoneal y el pleural7. Otra posibilidad de RIA es la hemofiltración venovenosa continua. Pero esta técnica requiere de una hemodinámica adecuada y puede necesitar heparinización5,11. La velocidad óptima de recalentamiento se desconoce. Teóricamente, el momento más peligroso del RIA es cuando se alcanza una TCC>28°C sin RRE11.
Interpretación de los gases arterialesLos analizadores de gases están programados para trabajar con una TCC de 37°C. Por esta programación, clásicamente se recomendaba corregir los valores del pH, pO2 y pCO2 con la TCC real de la víctima1. La tendencia actual es corregir solamente el valor de la pO273,74.
Soporte vital extracorpóreoEn la HT severa, elegir adecuadamente el hospital de destino para recalentar a las víctimas mediante SVEC ha supuesto una mejora evidente, tanto en la supervivencia11-14,75-78, que ha llegado a ser del 100%13, como en el pronóstico neurológico12-14,75,76, en el que la recuperación completa también ha llegado al 100%76.
Dentro de los sistemas de recalentamiento con SVEC, la bomba de circulación extracorpórea y la circulación de membrana extracorpórea (ECMO) venoarterial (ECMO-VA) son los métodos de elección en presencia de: PC, inestabilidad hemodinámica grave, insuficiencia respiratoria, acidosis refractaria o cuando no hay respuesta con otros métodos de recalentamiento. La ECMO-VA se ha convertido en el método preferido, al ser una técnica similar a la bomba de circulación extracorpórea, con requisitos más bajos de heparinización (importante para traumatismos en PC y con alto riesgo de hemorragia), mayor portabilidad, fácil configuración, que no interrumpe la RCP, evita la esternotomía y es una técnica conocida en las UCI35,78. No parece recomendable cuando el tiempo de recalentamiento previsto sea inferior a las 6 h79.
La ECMO venovenosa es ineficaz en el PC (requiere RCP), pero podría utilizarse en una víctima hemodinámicamente estable y con insuficiencia respiratoria grave después del recalentamiento con ECMO-VA11.
Durante el recalentamiento debe proporcionarse una anestesia general adecuada para evitar que la víctima esté despierta. En general, se recomienza iniciar el recalentamiento con una temperatura similar a la TCC de la víctima y elevarla progresivamente para evitar gradientes altos de temperatura80.
Cadena de supervivencia y coordinaciónLos elementos clave que influyen en el pronóstico final de la HT severa son la adecuada planificación y coordinación de la operación de rescate, la predicción de los posibles problemas, la actuación de acuerdo con protocolos elaborados, incluyendo una RCP inmediata y de alta calidad, el recalentamiento con ECMO y el apoyo cardiorrespiratorio76-79.
El centro de HT severa creado en Cracovia en el año 2013 (dependiente de la UCI) ha demostrado que con estos elementos se consigue disminuir el tiempo de llegada al hospital de destino, poner en práctica un tratamiento eficaz, mejorar la supervivencia y mejorar el pronóstico neurológico final33,76-79.
El desarrollo e implantación de un plan nacional de ECMO no debería centrarse en tratar exclusivamente el distrés respiratorio severo: debería ampliarse para el recalentamiento de HT severas con inestabilidad hemodinámica o en PC.
ConclusionesLa HT accidental es una entidad potencialmente mortal presente en diferentes escenarios.
En el ámbito prehospitalario se recomienda: a) reanimación de alta calidad de toda víctima en parada cardiaca independientemente de la temperatura corporal, b) instaurar medidas para detener la pérdida de calor, c) iniciar el recalentamiento con los medios disponibles, d) prevenir el colapso del rescate y el efecto de recaída (afterdrop) y e) elegir adecuadamente el hospital de referencia con base en la situación clínica y hemodinámica de la víctima.
El SVEC ha revolucionado, con tasas de supervivencia que en algunos casos han llegado al 100%, el recalentamiento de víctimas en situación de inestabilidad hemodinámica o PC.
Las nuevas evidencias indican que la gestión de la HT accidental ha evolucionado y ha conseguido mejorar sustancialmente la supervivencia y el pronóstico neurológico final.
Fuente de financiaciónLos autores declaran que el artículo no han recibido ninguna financiación.
Conflicto de interesesLos autores declaran que ninguno de los firmantes tiene conflicto de intereses.