INTRODUCCIÓN
Es previsible que la incorporación de un nuevo servicio de neurocirugía en un hospital de segundo nivel, hecho que no es habitual en la actualidad en nuestro sistema sanitario, modifique muchas de sus estructuras asistenciales.
Dentro de la neurocirugía, las afecciones neurotraumáticas, por sus características de gravedad y atención urgente, adquieren una mayor importancia. Los traumatismos craneoencefálicos (TCE) representan una de las enfermedades con una mayor mortalidad y discapacidad en la población joven1.
La puesta en marcha de la atención a esta afección crea dos tipos de consideraciones. Por una parte, los centros de prestigio han ido demostrando con su experiencia una mejoría en los resultados de estos pacientes2 y, por otra, se posibilita la atención a pacientes que antes debían trasladarse a un centro terciario, con lo que se agiliza su atención en problemas que pueden depender del tiempo. Se ha demostrado que la demora en más de 70 min de algunas intervenciones neuroquirúrgicas (p. ej., evacuación de hematomas extradurales) aumenta de forma significativa su mortalidad3.
Nuestro hospital atiende a una población dispersa de 380.000 habitantes, se sitúa como nudo de grandes vías de comunicación (que se traduce en un incremento del número de accidentes de tráfico) y se encuentra a más de 150 km del centro terciario más próximo.
Tomada la decisión de esta incorporación en nuestro hospital en el año 2001, debíamos valorar este reto. Dentro del hospital, el servicio que se enfrentaba a más inquietudes era la unidad de cuidados intensivos (UCI).
La valoración del impacto sobre nuestra UCI justifica la elaboración de este trabajo, ya que nuestra experiencia puede ser útil para otras unidades que se encuentren con el mismo problema.
Los objetivos de nuestro trabajo son la descripción de nuestra UCI (tomando como referencia los años 1999 y 2000), la elaboración de unas previsiones (basadas en la necesidad de recursos, el tipo de nuevos pacientes, la gravedad, la estancia y la mortalidad) y la comprobación de los datos durante el año 2001.
PACIENTES Y MÉTODO
El estudio se ha realizado en la UCI polivalente del Hospital Universitario Arnau de Vilanova de Lleida. Se ha estudiado a los pacientes en 2 períodos, los años 1999 y 2000, que servirán como grupo de control, y el año 2001, en el que se incorpora la neurocirugía. No se incluye a los pacientes coronarios, con cirugía cardíaca ni quemados. Se ha excluido a los pacientes menores de 16 años, los que han sido trasladados y los que han permanecido menos de 6 h ingresados; asimismo, en los pacientes que han reingresado sólo se ha tenido en cuenta el primer ingreso. En la base de datos se han recogido, de forma prospectiva, las variables demográficas, de evolución y de gravedad necesarias. Se siguió la evolución de los pacientes hasta su alta hospitalaria.
La realización del estudio fue aprobada por el comité ético del hospital y en todo momento se aseguró el anonimato de los pacientes.
Descripción de nuestra unidad de cuidados intensivos
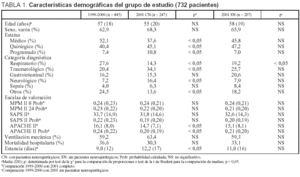
En la tabla 1 se recogen las variables demográficas. Nuestra UCI se caracteriza, en comparación con las unidades de su entorno4, por tener pocos pacientes programados, un case-mix polivalente, una alta mortalidad y una estancia prolongada. Se ha seguido la clasificación por grupos diagnósticos del APACHE II y se han adecuado los subgrupos al número de pacientes5. Se han utilizado estos 2 años por su relativa estabilidad (en los años anteriores a 1996-1998 se reflejaba un aumento progresivo de nuestra demanda de camas de UCI). La asignación real de camas en los años 1999-2000 para enfermos polivalentes fue de un total de 10.
Análisis de las previsiones
Las previsiones se enfocaron para el cálculo del número necesario de camas de UCI y también pensando en las estancias, la gravedad y la mortalidad.
La Administración asignó 2 camas más para este año.
Nuestras previsiones se basaban en dos criterios. Primero, el análisis de los traslados de pacientes con necesidades neuroquirúrgicas realizados durante estos últimos 2 años que hacían previsible el ingreso de 75-100 pacientes por año, datos que concuerdan con los de otras series de nuestro ámbito6. Y, segundo, para establecer la posible gravedad, mortalidad y estancia de estos pacientes (ya que no disponíamos de la evolución de los pacientes trasladados en estos años anteriores) utilizamos series publicadas que nos indicaban un reparto variable de la gravedad, así como una población mayoritariamente joven y formada por varones, con una estancia prolongada2.
Todo esto nos llevó a concluir que teníamos una necesidad estimada de 3-5 camas condicionadas, de forma directa, a la variabilidad en la gravedad de los pacientes con TCE y también al número de pacientes programados.
Pacientes neuroquirúrgicos
Se consideró que un paciente era neuroquirúrgico si precisaba intervención, monitorización y/o seguimiento por el servicio de neurocirugía (anteriormente a su incorporación debía ser trasladado a un centro terciario). Se clasificaron en neurotraumáticos con enfermedad vascular cerebral, programados (postoperatorio de neoplasia cerebral) y otros. Para estratificar a los pacientes neurotraumáticos se utilizó la puntuación de la Escala de Glasgow en el momento ingreso (TCE grave con un valor < 9, moderado entre 12 y 9, y leve > 12) y los hallazgos de la tomografía computarizada cerebral (clasificación de Marshall)7. También se recogieron otros criterios de gravedad, como la necesidad de control de la presión intracraneal (PIC; siguiendo su colocación según los criterios de las guías aceptadas)8, ventilación mecánica, PIC incontrolable, etc.
Valoración de la gravedad de los pacientes
Se recogieron las variables necesarias para el cálculo de las puntuaciones habituales en cuidados intensivos: MPM II 0 (admisión) y MPM II 24, APACHE II y SAPS II (a las 24 h)9-11. Para evaluar estas escalas de puntuaciones se midieron sus propiedades de discriminación por medio del área bajo la curva ROC (ABC)12,13 y la calibración con el test de Hosmer-Lemeshow C14, la construcción de la curva de calibración y el cálculo de las razones de mortalidad estandarizada (RME) con sus intervalos de confianza15.
Se utilizó el test de la t de Student para la comparación de variables continuas, expresadas como media y desviación estándar (DE), y el test de la χ2 para variables discretas, expresadas como número de casos y porcentajes; se consideró estadísticamente significativo un valor de p < 0,05.
RESULTADOS
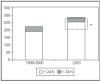
En la figura 1 se muestra el incremento del número de ingresos en nuestra UCI. Se han comparado los datos del año 2001 completo (se incluye a los pacientes neuroquirúrgicos) con la media de los datos de los años 1999-2000, y los del año 2001 sin neurocirugía (se excluye a los pacientes neuroquirúrgicos) con la media de los de los años 1999-2000. El número de pacientes neuroquirúrgicos atendidos asciende a 80 (28% del total). Debido a su estancia total, estos pacientes han ocupado de forma continua 4 camas de la UCI.
Figura 1. Gráfico que muestra el incremento de los pacientes ingresados en nuestra unidad de cuidados intensivos, diferenciando la media de los años 1999-2000 y 2001. *Área correspondiente a los pacientes neuroquirúrgicos. Se diferencian los pacientes con ingreso mayor o menor a 24 h.
Durante el año 2001 se trasladó a 10 pacientes que por su enfermedad (hemorragia subaracnoidea) precisaron seguimiento en un centro terciario.
Pacientes neuroquirúrgicos
En la tabla 2 puede observarse la clasificación de los pacientes neuroquirúrgicos. Se aprecia que los 3 grupos principales definen a poblaciones diferentes. Los pacientes programados (aun siendo sólo 16) nos proporcionan un grupo sin mortalidad, con un predominio de mujeres y una edad por encima de la media. Los 13 pacientes con enfermedad vascular constituyen una población con una mortalidad muy alta (como se esperaba) y con la edad más elevada en este apartado.
El grupo más numeroso (con 49 pacientes) está formado por los pacientes con TCE, que son pacientes jóvenes, predominantemente varones y con una mortalidad menor. El análisis de la gravedad de los pacientes con TCE (aun asumiendo una serie reducida) revela que 27 (55%) tenían una puntuación en la Escala de Glasgow ¾ 8, 9 (18%) de 9-12, y 13 (27%) > 12 (seis con politraumatismo acompañante, 3 que precisaron control en la UCI por agitación y 3 por lesiones en la fosa posterior). Un total de 37 pacientes (76%) precisaron ventilación mecánica, 13 (27%) cirugía evacuadora de lesiones ocupantes de espacio y 26 (53%) control de la PIC, 5 de los cuales entraron en el grupo de PIC incontrolable. Según las imágenes obtenidas en la TAC craneal, los subgrupos más numerosos, según el tipo de lesión, fueron del tipo difuso, con 13 pacientes (27%), y los que precisaron evacuación del hematoma por su tamaño y/o desplazamiento de la línea media, con 13 enfermos (27%).
Consideraciones sobre el case-mix
En la tabla 1 se incluyen los datos correspondientes a los enfermos del año 2001 (con y sin pacientes neuroquirúrgicos). Los 80 pacientes modificaban aspectos esperables en nuestra población (algunos de los cuales alcanzaron significación estadística), con una disminución de la edad media, una reducción de la mortalidad global, un mayor número de pacientes quirúrgicos y programados y que alteraban el case-mix (por categorías diagnósticas), incrementando el número de pacientes traumáticos y neurológicos y desplazando a otras categorías. También se incrementó la estancia media en UCI.
Al retirar a los pacientes neuroquirúrgicos, es interesante observar que la serie de 2001 se asemeja más a la 1999-2000, pero aparecen diferencias en el número de los pacientes respiratorios (con significación estadística), un incremento de los traumáticos y de los quirúrgicos, así como aumento en la estancia. Los problemas en la asignación de camas (con más problemas para tener camas libres en nuestra UCI) motivaron durante el año 2001 que pacientes con enfermedad pulmonar obstructiva crónica (EPOC; el subgrupo más numeroso dentro de los pacientes respiratorios, que precisaban apoyo con ventilación mecánica no invasiva) fueran atendidos en otras áreas del hospital (urgencias, planta de respiratorio), lo que modifica las proporciones por grupos diagnósticos. Se pasó de 60-70 pacientes en el período 1999-2000 a 36 en el año 2001. Otros grupos de pacientes, como los que presentaban enfermedad coronaria (no incluidos en este estudio), también sufrieron este desplazamiento con cierta restricción para su posible ingreso, ya que la necesidad de disponer de 2 camas más de las previstas suponía utilizar las de la unidad coronaria.
La estancia también es más prolongada, lo que es una expresión de esta variación en el case-mix.
Modificación en los sistemas de predicción de mortalidad
Apreciamos en todo el grupo de estudio que los sistemas de predicción de mortalidad determinaban valores esperados por debajo de los observados.
La disminución de la mortalidad global, el aumento de los pacientes programados y el incremento de los pacientes más jóvenes ya indicaban una mejoría de los resultados obtenidos en la valoración de los sistemas de predicción de mortalidad en sus propiedades de discriminación y calibración (tabla 3).
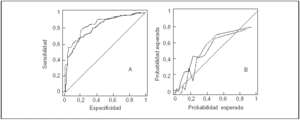
En la figura 2 se muestra esta mejoría gráficamente en el sistema APACHE II, con un mayor ABC y una curva de calibración más próxima a la diagonal.
Figura 2. Gráficos correspondientes al sistema APACHE II. A: Curva ROC. B: Curva de calibración. La línea continua expresa los resultados de la serie de los años 1999-2000 y la línea de puntos los del año 2001. Podemos observar la mejoría tanto en la curva de calibración como en la curva ROC.
DISCUSIÓN
La incorporación de la neurocirugía ha supuesto un gran "impacto" en nuestra UCI. Partíamos de una UCI con una gran mortalidad y larga estancia (atribuida en parte al bajo número de afecciones programadas)16. Los resultados muestran que estos pacientes han modificado de forma importante el case-mix y han acercado nuestra unidad a una mayor polivalencia, pero también han desplazado a otras enfermedades. El número de 80 pacientes neuroquirúrgicos está más de acuerdo con las previsiones derivadas del número de casos trasladados durante los años anteriores que con nuestra población dependiente.
Con referencia a los pacientes neurotraumáticos, al comparar nuestra serie con la publicada por el European Brain Injury Consortium (que también incluye a pacientes españoles) y con la andaluza del proyecto GITAN se observa que tanto el tipo de paciente, como la edad, el sexo, la gravedad, el grado de control de la PIC o la ventilación mecánica no se alejan de sus resultados17,18.
La mejoría en los resultados de los sistemas de predicción, tanto en sus propiedades de discriminación como de calibración, refleja la similitud de nuestras series con las utilizadas para el desarrollo de los modelos originales al incorporar a este tipo de pacientes.
El esfuerzo que una UCI concreta se plantea ante este reto no sólo va dirigido a establecer unas previsiones, sino también a prepararse para la correcta asistencia de estos pacientes. La gran colaboración de nuestros neurocirujanos, la divulgación en los últimos 5 años de guías de práctica clínica, publicadas tanto en Estados Unidos19 como en Europa17, la presencia de las revisiones sistemáticas de los problemas de manejo de estos pacientes20-22 y la colaboración (formación, casos concretos, etc.) de nuestros centros de referencia han sido nuestras principales herramientas para afrontar el reto.
Siguiendo con el análisis de nuestros resultados, un problema es la estancia prolongada, tanto en general como, sobre todo, en los pacientes neurotraumáticos. Esto abre el debate, que en parte ya estaba previsto, sobre la necesidad de unidades de alta dependencia (concepto clásico de unidades de intermedios) para conseguir aliviar la UCI en la fase final del ingreso de estos pacientes, que ya no necesitan todo nuestro apoyo pero siguen precisando más cuidados que los proporcionados en una planta convencional; son, por tanto, pacientes que cumplen los criterios de inclusión, de acuerdo con las guías de actuación, a este otro tipo de unidad23.
La repercusión no sólo se aprecia en la UCI. Otros servicios también se han visto afectados. Por ejemplo, hemos doblado el número de exploraciones radiológicas (TC craneales) y el servicio de rehabilitación ha multiplicado por tres las horas de presencia en nuestra unidad. También hay que reseñar que hemos pasado de una media anual de 1-2 donaciones de órganos a tener 6 este último año.
El desplazamiento de otras enfermedades, como las respiratorias y coronarias, ha repercutido en un incremento de la presión asistencial en otras áreas hospitalarias, fundamentalmente en el área de urgencias, y ha supuesto un aumento del número de traslados a otros centros hospitalarios de nuestra área sanitaria.
Las limitaciones de nuestro trabajo incluyen dos aspectos. Primero, la serie que hemos analizado es pequeña (por las características de nuestra UCI y hospital) y, segundo, la evaluación de los pacientes no sólo debe basarse en su supervivencia, sino que deberán tenerse en cuentra otros desenlaces (la valoración de discapacidades, estados vegetativos persistentes, etc.). Esto nos obligará a realizar un seguimiento posterior.
Tampoco hay que olvidar que la atención de estos pacientes no comienza en el hospital, ya que la colaboración y participación de los niveles prehospitalarios (en nuestro caso el Sistema de Emergencias Médicas, SEM) ha sido también un hecho fundamental24.
Todas las consideraciones de este primer año, tanto las referidas a las previsiones como a las posibilidades de seguimiento, deben guardarse y analizarse, y se convierte en la verdadera aportación de nuestro estudio. La interacción con la Administración debe partir de la base de que estos programas de incorporación deben ser dinámicos (deben adaptarse y no hacer previsiones estáticas) y que los parámetros de valoración no están especificados, ya que este hecho, como ya hemos referido, no es habitual en nuestro entorno. Existen algunos ejemplos, en otros países, donde la llamada a estas consideraciones a los gestores de la sanidad se convierte en una lamentación o una llamada de socorro25.
Todo este análisis y sus repercusiones sólo pueden llevarse a cabo si las unidades poseen la capacidad de recoger todos los datos al disponer de bases de datos dirigidas a estos aspectos, y con la posibilidad de relacionar y adaptarse a todo tipo de pacientes.
Nuestro proceso de adaptación no ha finalizado todavía. La incorporación de este proceso patológico no sólo añade un nuevo tipo de paciente sino que, como hemos observado en nuestra UCI, también distorsiona y modifica la atención de otros.
La valoración de esta integración es positiva, tanto por la posibilidad de proporcionar una atención más global como por el reto que supone, el cual debe ser afrontado con optimismo.