El infarto agudo de miocardio (IAM) de causa embólica es una entidad rara, a menudo difícil de diagnosticar y sin consenso respecto a su tratamiento.
Presentamos el caso de una mujer de 58 años de edad, con antecedentes personales de hipertensión arterial, diabetes mellitus tipo 2, fibrilación auricular (FA) diagnosticada hace 5 años y accidente isquémico transitorio hace 2 años, sin antecedentes quirúrgicos, y en tratamiento con bisoprolol, metformina y clopidogrel - rechazó tratamiento anticoagulante - que ingresa en nuestra Unidad Coronaria tras activación de código CORECAM (Código Infarto Castilla-La Mancha).
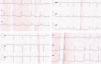
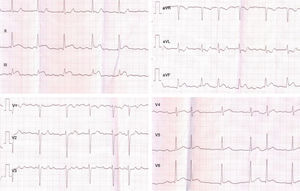
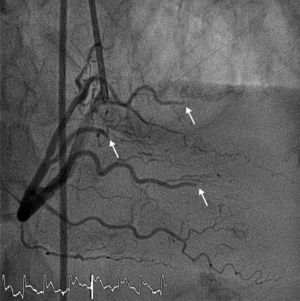
La paciente refería instauración brusca de dolor centrotorácico opresivo, irradiado a yugulum y miembro superior izquierdo, acompañado de cortejo vegetativo profuso, iniciado 2 horas antes; nunca antes había presentado dolor torácico. El electrocardiograma (ECG) que realizó la unidad móvil de emergencias mostraba ritmo de fibrilación auricular con elevación del segmento ST en ii, iii y aVF, con descenso especular en i y aVL (fig. 1). La paciente fue diagnosticada de síndrome coronario agudo con elevación del ST (SCACEST) y se administró 300mg de aspirina, 600mg de clopidogrel y cloruro mórfico, trasladándose a nuestro hospital para angioplastia primaria. A su llegada a la sala de hemodinámica, refería dolor torácico aunque de menor intensidad y se mostraba pálida, sudorosa, nauseosa y taquipneica. Las cifras tensionales eran de 160/75mm Hg, la frecuencia cardíaca 90 lpm y la saturación de oxígeno 97% respirando aire ambiente. En la exploración física destacaban ruidos cardiacos arrítmicos y murmullo vesicular conservado con crepitantes bibasales, sin otros datos de interés. De forma súbita, y previo al inicio de la coronariografía, presentó parada cardiorrespiratoria secundaria a fibrilación ventricular que precisó desfibrilación con choque eléctrico a 100J, sin complicaciones posteriores. Se realizó coronariografía urgente vía femoral derecha que mostró dominancia derecha; tronco coronario izquierdo, descendente anterior, circunfleja y coronaria derecha angiográficamente normales con imagen de amputación a nivel muy distal de todas las subrramas de la arteria descendente posterior y posterolateral (fig. 2). Se intentó apertura con guía y balón de los vasos con trombo impactado y fragmentado sin éxito, por ser vasos distales y de escaso calibre, y se administró abciximab. El antecedente de FA embólica no anticoagulada, la angiografía coronaria normal y la apariencia angiográfica de la lesión culpable, sugirieron embolismo coronario como causa del infarto agudo de miocardio. Se inició entonces anticoagulación con heparina sódica, que se mantuvo hasta que se alcanzó un adecuado Ratio Internacional Normalizado (INR) con acenocumarol. Se realizó ecocardiograma transtorácico que objetivó acinesia inferior y del septo posterior con fracción de eyección del ventrículo izquierdo (FEVI) del 46%. No se apreciaron valvulopatías significativas, ni imagen de trombo. En las analíticas seriadas, alcanzó un pico de CPK de 995 UI/L, MB 140,7mg/mL y TI 20,41ng/mL.
Entre el 4 y el 7% de los pacientes que sufren IAM no presentan enfermedad coronaria ateroesclerótica subyacente, y este porcentaje incluso se cuatriplica en pacientes menores de 35 años1. El embolismo coronario se incluye dentro de las entidades no-ateroscleróticas causantes de IAM, con una prevalencia desconocida. Dicha entidad debe sospecharse en estados de hipercoagulabilidad, presencia de prótesis valvulares, fibrilación auricular, endocarditis, trombos murales, tumores cardiacos, y ciertas malformaciones cardiacas2,3. La causa más frecuente es la inadecuada anticoagulación de situaciones protrombóticas. La angiografía coronaria es necesaria para el diagnóstico y se requiere documentación de trombo en ausencia de enfermedad aterosclerótica. Así mismo, pueden observarse signos de embolismo distal como pequeños stops periféricos, que a su vez constituyen signos de mal pronóstico4.
A pesar de encontrar casos descritos e incluso revisiones en la literatura, no existe un algoritmo terapéutico estándar en el tratamiento de esta rara entidad. Aunque inicialmente se consideraron de elección los fármacos antiagregantes, anticoagulantes y vasodilatadores; y posteriormente los fibrinolíticos intracoronarios, actualmente se emplean las técnicas de intervencionismo coronario percutáneo (angioplastia con balón, stent o embolectomía)5 en la mayoría de los casos descritos en la literatura. En el caso que describimos, se intentó apertura de las ramas ocluidas sin éxito, y se administró abciximab.
Todas las estrategias terapéuticas arriba mencionadas deben acompañarse de una anticoagulación efectiva2 El tratamiento a largo plazo de pacientes con FA crónica que han sufrido embolismo coronario es un tema debatido en cuanto a la asociación de antiagregantes plaquetarios al acenocumarol. Diferentes estudios, entre ellos el SPORTIF6 que valoran los riesgos y beneficios de combinar aspirina con anticoagulantes en pacientes con FA, concluyen que los riesgos superan los beneficios. Si bien es cierto que estos estudios no se han llevado a cabo en el contexto clínico que nos concierne, nosotros, al igual que otros autores, decidimos no añadir antiplaquetarios al tratamiento anticoagulante de la paciente, insistiéndole en la importancia de mantener un INR óptimo.