Los resultados del artículo publicado recientemente por Metha et al1 mantienen cierta controversia acerca de la repercusión sobre el pronóstico de los pacientes con infarto agudo de miocardio (IAM) tratados con fibrinólisis según la disponibilidad o no de cardiología intervencionista (CI). Algunos comentarios al respecto están justificados y van dirigidos sobre todo a los intensivistas que trabajan en ambientes sin disponibilidad de CI.
Hay una serie de cuestiones que se deben considerar ante una controversia de este tipo, dejando aparte la clásica de angioplastia primaria frente a la trombólisis:
1. ¿Los pacientes transferidos secundariamente a un hospital con CI, con indicación de angioplastia de rescate por trombólisis ineficaz, tienen peor pronóstico que los sometidos a ACTP de rescate en el mismo hospital?
2. ¿Existe riesgo cuantificable durante el transporte secundario?
3. ¿Está justificada la coronariografía prealta a todos los pacientes posfibrinólisis (teoría de la arteria abierta)?
1. En relación con la primera cuestión, Metha et al1 recientemente han publicado un subanálisis del estudio GUSTO-1 sobre 25.515 pacientes en el que no observan un claro beneficio cuando los pacientes son ingresados en un centro con disponibilidad de CI. Observaciones en el mismo sentido se han publicado previamente2-4. Lógicamente los pacientes ingresados en los hospitales con disponibilidad de CI fueron sometidos a más cateterismos, angioplastias y cirugía cardíaca; sin embargo, la mortalidad tanto a los 30 días como a un año fueron similares. Un alto porcentaje (40%) de pacientes de hospitales sin CI sufrieron un traslado secundario con excesivo retraso (> 48 h desde el ingreso en un 80% de casos). Hay que señalar que el posible beneficio que obtuvieron los pacientes ingresados en los hospitales con CI puede haber quedado minimizado por algunas características basales de estos enfermos que se relacionan con mal pronóstico; así, había un significativo mayor porcentaje de angina previa, infarto previo, angioplastia y cirugía de bypass previos. Además, la situación clínica de estos pacientes era peor por el hecho de estar recibiendo más a menudo tratamiento con inhibidores de la enzima de conversión de la angiotensina (IECA), digital, otros inotrópicos y nitroglicerina por vía intravenosa, así como requerir más procedimientos invasores: catéter de Swan-Ganz, marcapasos provisionales, etc. Los autores lo justifican por una mayor calidad de asistencia en los hospitales terciarios, aunque esta afirmación sería discutible, ya que todos los enfermos estaban inmersos en el protocolo del GUSTO-1. Es posible también, a nuestro entender, una tendencia al transporte primario hacia hospitales terciarios de los pacientes en peor situación clínica. En relación con los traslados secundarios es llamativo que en menos de un 10% estuviera indicada la angioplastia de rescate y que en realidad se tratara de un subgrupo de bajo riesgo teniendo en cuenta que en los supervivientes de las primeras 24 h ocurrió la mayor proporción de muertes.
Existen datos de España a través de un subanálisis del estudio PRIAMHO I publicados recientemente5. A diferencia del estudio de Metha et al, los pacientes con angina o infarto previo (> 28 días antes del evento actual) no acudieron en mayor proporción a hospitales dotados de CI. Es de notar también la baja proporción de enfermos sometidos a intervención en comparación con los pacientes del estudio GUSTO-1 incluidos en Estados Unidos. Los enfermos de los hospitales terciarios fueron sometidos a más procedimientos invasores y no invasores. Tampoco se observaron diferencias en la mortalidad a los 28 días y a un año.
2. En cuanto a la segunda cuestión, el principal riesgo es la aparición de arritmias ventriculares (fibrilación ventricular) y bradiarritmias, por tratarse de la fase hiperaguda del IAM, pero este riesgo se minimiza con un transporte adecuado medicalizado como ha podido observarse en el estudio PRAGUE6. En el estudio DANAMI-27 no se ha observado tampoco ninguna muerte ni necesidad de intubación en 559 pacientes trasladados para angioplastia primaria. En el estudio GRACIA8, realizado recientemente en España, únicamente se ha observado un aumento de las bradiarritmias en los pacientes trasladados (el 13 frente al 5%; p = 0,05); el tiempo de retraso entre la trombólisis y la angiografía también fue mayor en los pacientes trasladados (881 [452] frente a 697 [532] min; p = 0,01).
3. En cuanto a la cuestión sobre si está justificado que la gran mayoría de pacientes tratados con trombólisis tengan una coronariografía y subsiguiente CI prealta hospitalaria, como es sabido las guías de tratamiento no recomiendan la práctica sistemática de coronariografía y CI subsiguente. Estas recomendaciones de clase III se basan en resultados de estudios realizados en los años ochenta cuando las posibilidades terapéuticas coadyuvantes no eran las de ahora. Desde el estudio GUSTO-1 es conocido que los pacientes que alcanzan un flujo TIMI 3 postrombólisis tienen mejor pronóstico que aquellos que se mantienen en flujo TIMI 0/1/29. En los pacientes en los que el tratamiento trombolítico ha sido ineficaz (criterios clásicos de no reperfusión, sobre todo descenso de ST < 50%), la angioplastia de rescate es la estrategia más lógica que se debe seguir en los hospitales con disponibilidad de CI. Hay pocos estudios en que se haya cuantificado el beneficio de esta estrategia. Así, Ellis et al10 en un estudio sobre 151 pacientes con IAM de cara anterior tratados con trombólisis y evidencia de isquemia persistente observaron un beneficio significativo en el combinado de muerte más insuficiencia cardíaca a 30 días con la angioplastia coronaria transluminal percutánea (ACTP) de rescate (dentro las primeras 8 h) frente al tratamiento conservador (el 6,4 frente al 16,6%; p = 0,05). Por otro lado, Ross et al11 en un subanálisis de estudio GUSTO-1 observaron un 88% de éxitos (flujo TIMI 2/3) en los pacientes sometidos a ACTP de rescate por trombólisis ineficaz; sin embargo, la mortalidad a 30 días no fue diferente de la del grupo control (trombólisis ineficaz sin ACTP de rescate). En el estudio PRAGUE las diferencias en el porcentaje de acontecimiento combinado (muerte-reinfarto-ACV) a 30 días entre los pacientes tratados con trombólisis frente a ACTP de rescate frente a ACTP primaria fueron, respectivamente, el 23, el 15 y el 8% (p < 0,02). Por último, en el estudio PACT12 los pacientes sometidos a ACTP de rescate por trombólisis ineficaz tras rt-PA (flujo TIMI 0/1/2) mostraron flujo TIMI 3 en el 79% de casos.
El beneficio de la revascularización tardía prealta ha sido analizado recientemente en España en el estudio GRACIA. Previamente se han publicado 2 pequeños estudios. Horie et al13, en 83 pacientes con IAM de cara anterior de > 24 h de evolución, observan un beneficio significativo a los 6 meses de seguimiento en el grupo aleatorizado a PTCA (acontecimiento combinado de muerte más insuficiencia cardíaca más reinfarto del 9,1 frente al 48,7%; p < 0,001). Pfisterer et al14 observan que la restauración del flujo anterógrado en la arteria descendente anterior dentro de las 2 semanas de un IAM de cara anterior asintomático mejora la fracción de eyección y el remodelado ventricular izquierdo. Los resultados preliminares del estudio GRACIA15 sobre 500 pacientes tratados con trombólisis y sometidos a 2 estrategias (coronariografía dentro de las primeras 24 h seguida de revascularización percutánea adecuada mediante stent o cirugía, y tratamiento conservador guiado por la presencia de isquemia) muestran que la técnica invasiva presenta una reducción de la estancia hospitalaria (7,6 [6,4] frente a 11,2 [6,8] días; p = 0,0001) y menor incidencia de eventos tras el alta (el 0,8 frente al 3,7%; p = 0,03).
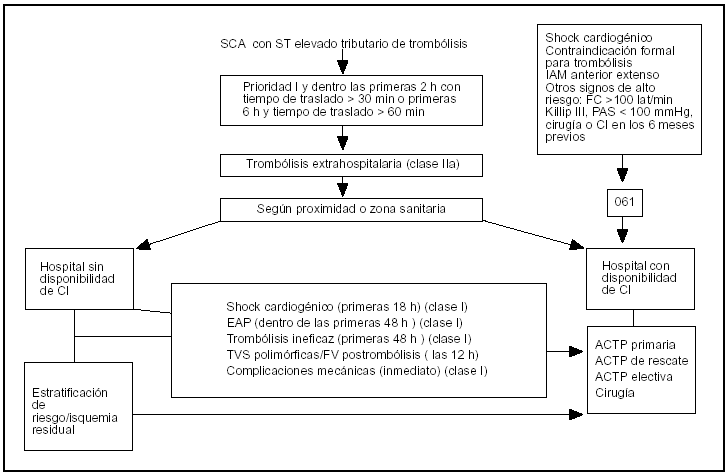
Probablemente lo más importante es la correcta ubicación del paciente con síndrome coronario agudo y ST elevado. En este sentido desempeñan un papel relevante los servicios de urgencias extrahospitalarios. El algoritmo de la fig. 1 es una propuesta basada en la lógica, ya que no todos los puntos han sido contrastados desde el punto de vista científico en estudios16. Creemos que todos los pacientes en shock cardiogénico (clase I), con contraindicación formal para trombólisis (clase IIa), con IAM de cara anterior extenso o con criterios de alto riesgo (frecuencia cardíaca > 100 lat/min, presión arterial sistólica < 100 mmHg, Killip II-III [clase I]) deben ser ubicados en hospitales que dispongan de CI cuando son recogidos o vistos por sistemas de emergencias extrahospitalarias. Cabría añadir a los pacientes con antecedentes de cirugía o CI en los 6 meses previos, ya que de forma sistemática se les practica coronariografía en el ingreso. Los enfermos con prioridad I17, pero dentro de las primeras 3 h del inicio de los síntomas, y con un retraso de traslado previsto de más de 90 min, pueden recibir tratamiento trombolítico fuera del hospital, aunque la opinión de la AHA/ACC y la Sociedad Española de Cardiología es que debe priorizarse más un traslado rápido que la administración de trombólisis extrahospitalaria. Los traslados secundarios posfibrinólisis de los pacientes ingresados en hospitales sin CI estarían justificados en las siguientes situaciones: los pacientes en shock cardiogénico menores de 75 años en las primeras las 18 h tras el inicio del cuadro (ACC/ AHA) o < 6 h (SEC)18 y dentro de las 36 h del inicio de los síntomas de IAM (clase I); los pacientes con edema agudo de pulmón, ya que pueden ser tributarios de una coronariografía temprana (clase I); los pacientes con isquemia persistente generalmente por trombólisis ineficaz, que también son tributarios de ACTP de rescate (clase I) o readministración de trombolítico, a mitad de dosis, cuando no sea posible su traslado (clase I); los enfermos con arritmias ventriculares malignas relacionadas con no reperfusión19, tales como fibrilación ventricular o taquicardia ventricular polimórfica después de un tratamiento trombolítico, que son tributarios también de una coronariografía y/o CI temprana (clase IIb), y los enfermos con complicaciones mecánicas post-IAM, que requieren traslado a un hospital terciario para valorar tratamiento quirúrgico (clase I).
Figura 1. Algoritmo para la ubicación adecuada en el síndrome coronario agudo con ST elevado. IAM: infarto agudo de miocardio; PA: presión arterial; CI: cirugía intervencionista; ACTP: angioplastia coronaria transluminal percutánea.
En conclusión, no hay evidencias de que el tratamiento trombolítico en un hospital con disponibilidad de CI se asocie con un mejor pronóstico en comparación con el realizado en otro hospital sin CI. Una ubicación adecuada por parte de los servicios de urgencias extrahospitalarios parece deseable, al menos para reducir el número de traslados secundarios.