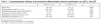INTRODUCCIÓN
Las Unidades de Cuidados Intensivos (UCI) se crearon para salvar la vida de pacientes amenazados por enfermedades agudas graves gracias a la concentración de tecnologías de soporte vital y de personal altamente especializado. Dos factores han modificado esta idea original, la necesidad de atender a pacientes con situaciones ya no tan reversibles, debido a la avanzada edad o a enfermedades crónicas subyacentes, y el cambio en el tipo de enfermedades amenazantes. Mientras que inicialmente se atendían traumatismos y arritmias secundarias a infarto de miocardio, actualmente son más frecuentes las sepsis en pacientes inmunodeprimidos y las reagudizaciones de enfermedades crónicas respiratorias y cardíacas. Así aparece la figura de la limitación del esfuerzo terapéutico (LET) en aquellos casos en que, tras intentarlo, se considera que la prolongación de las medidas de soporte vital no conlleva un beneficio real para el paciente, volcándose más en los aspectos de paliación y confort.
Este aspecto se desarrolla ampliamente en la década de los 90, alcanzando unas posiciones de consenso en las diferentes sociedades científicas internacionales1,2. En nuestro medio, tanto encuestas de opinión3 como registros específicos4 muestran una incidencia moderada, pero creciente, de LET en las UCI. Se ha descrito el efecto diferencial sobre la aplicación de la LET del nivel de hospital en que se trate5 y del tipo de especialista que lo atienda6. Ante la escasez de datos en nuestro medio, consideramos de interés conocer cuál es la magnitud de la LET en la actualidad, así como la aparición de pacientes que ingresan en el Área de Críticos con algún tipo de limitación terapéutica.
PACIENTES Y MÉTODOS
Durante el año 2003 se incluyó en el informe de alta del Área de Críticos (UCI y Semicríticos) una pregunta de obligada respuesta sobre la aplicación o no de LET en cada paciente. Las respuestas estaban cerradas a 5 posibilidades: a) ninguna limitación; b) limitación ya al ingreso en Críticos; c) limitación durante el ingreso en Críticos como no incremento de medidas terapéuticas; d) limitación durante el ingreso como retirada de medidas terapéuticas, y e) retirada de medidas terapéuticas básicas durante la agonía. Tales decisiones se tomaron por el equipo asistencial formado por el intensivista y el residente en la atención diaria, al tiempo que se discutieron los pacientes en sesión clínica diaria con el resto del equipo. No se proporcionó formación específica en estos temas previa al estudio. Se registró la mortalidad en el Área de Críticos y durante la hospitalización posterior. Los datos de LET no fueron suministrados al equipo asistencial de planta de hospitalización, excepto por las conversaciones ordinarias entre médicos y enfermeras que se transfieren pacientes.
Los datos se muestran como media y desviación estándar (DE) para las variables continuas y como porcentaje para las variables categóricas. Se compararon los resultados en el grupo de pacientes con LET y sin ella mediante la prueba de la "t" de Student para las variables continuas y la prueba Chi cuadrado para las variables categóricas. Se estableció el nivel de significación estadística en un valor de p < 0,05.
RESULTADOS
Nuestra Área médico-quirúrgica de Críticos con 16 camas de UCI y 10 de Semicríticos recibió 1.510 ingresos durante el año 2003, con una ocupación media del 90%. De manera destacable, el 35% de los pacientes de UCI pasaron por la Unidad de Semicríticos previamente al alta a las áreas convencionales de hospitalización. La edad media fue de 61 ± 17 años. El motivo de ingreso se distribuyó por tercios homogéneamente entre cardiológico, posquirúrgico y médico. El riesgo de mortalidad predicho por el APACHE II, sólo en pacientes de UCI, fue del 24% ± 23%, siendo la mortalidad real observada hospitalaria del 22% en estos pacientes.
Se realizó LET en el 9,9% de los pacientes ingresados (tabla 1). Se observa que la mortalidad en el Área de Críticos fue del 13% y la mortalidad en el hospital al salir del Área de Críticos del 4%. El grupo de pacientes que ya presentaban LET al ingreso en el Área de Críticos representó un 1% de la población de estudio y presentó una supervivencia hospitalaria de sólo el 12%.
Las diferencias en las variables clínicamente significativas entre pacientes con y sin LET se muestran en la tabla 2. Destaca que el 55% (109/199) de los pacientes que fallecen en el Área de Críticos lo hacen con alguna forma de LET. Por otra parte, los pacientes con LET tienen una mortalidad hospitalaria cercana al 90%.
DISCUSIÓN
Los resultados del presente estudio, el primero registrado en esta década en España, sugieren un aumento en la incidencia de LET, al tiempo que describen la aparición de un nuevo tipo de pacientes que ingresan en el Área de Críticos ya con alguna limitación de tratamientos agresivos.
En el mayor estudio publicado en nuestro medio, realizado en 1996, la incidencia de LET osciló entre el 3% y el 13% según el case-mix de las unidades estudiadas4. La incidencia observada en nuestra unidad, un 10%, se sitúa en el rango alto de la frecuencia de LET reportada en el mencionado estudio y es mayor que el límite superior del intervalo de confianza del 95% (IC 95%) del promedio de LET reportado por los autores (6,5%; IC 95%: 5,7% al 7,3%). Teniendo en cuenta la asociación directa entre LET y mortalidad global en UCI e inversa entre LET y volumen de ingresos5, la frecuencia de LET esperable en nuestra unidad de acuerdo a la mortalidad global estaría entre el 4% y el 7%, mientras que de acuerdo al volumen de ingresos estaría entre el 4% y el 13%. Ello hace altamente probable que nuestra LET del 10% represente un aumento real en la incidencia de LET en 2003 comparado con 1996.
Nuestros datos sobre duración de la estancia en el Área de Críticos reconfirman que, en la mayoría de los casos, la decisión de LET no es rápida, sino aplicada tras la comprobación de la futilidad de los tratamientos administrados durante un período razonable de tiempo. Una excepción son el 1% de pacientes en los que la LET ya está decidida al ingreso, aceptando, por ejemplo, ingresar un paciente de 88 años con infarto de miocardio para ofrecerle la posibilidad de sobrevivir a una arritmia ventricular, por su carácter de reversibilidad, pero con el que se acuerda no aplicar ventilación mecánica en caso de desarrollar shock cardiogénico, dadas las ínfimas posibilidades de supervivencia. Estos pacientes, todavía una minoría, han mostrado en este estudio una no despreciable supervivencia hospitalaria del 12%.
Éste es un fenómeno que consideramos que seguirá creciendo en el futuro próximo, ya que existe una compresión de la morbilidad, de forma que la población vive mejor, más tiempo, y el período de senescencia se comprime cerca del final de la vida7. Este indudable éxito de nuestra sociedad ha llevado a que los hospitales estén ahora ocupados por una población envejecida, cada vez con mayor complejidad y gravedad, en la que se hace más difícil establecer un límite preciso entre seguir intentando la curación y la recuperación, y pasar a perseguir únicamente el confort y la ausencia de dolor. Tampoco los pacientes y sus familias cambian repentinamente de la esperanza de sobrevivir a la aceptación de la muerte. De hecho, las recomendaciones para cuidados al final de la vida en la UCI del Comité de Ética de la Society of Critical Care Medicine2 están escritas desde la perspectiva, cada vez más evidente, de que los cuidados intensivos y los cuidados paliativos no son opciones mutuamente excluyentes sino que, al contrario, deberían ser coexistentes. El grado al que el tratamiento esté enfocado a la cura frente a la paliación dependerá de la situación clínica, pero, en principio, ambos están siempre presentes en alguna medida.
Aparece, así, la necesidad de definir los objetivos de la atención en UCI antes del ingreso en la misma. Sin embargo, esta estrategia está limitada por el hecho de que la comunicación antes del ingreso en UCI en relación a las preferencias sobre las medidas de soporte vital es muy poco frecuente en el caso de pacientes graves, como demostró el estudio SUPPORT en 7.000 pacientes graves hospitalizados8. En dicho estudio, más del 50% de los pacientes rechazaron discutir sobre aspectos del tratamiento al final de la vida, a pesar de ser inducidos a ello por personal entrenado, operando en el contexto de un estudio bien organizado y conducido por expertos. La posibilidad actual de expresar esas preferencias en los documentos de voluntades anticipadas no parece que esté modificando la situación. Además, si bien las preferencias de los pacientes están claramente influidas por la percepción que ellos tienen de su pronóstico, esta estrategia asume que disponemos de elementos pronósticos fiables en cuanto al posible éxito de nuestras intervenciones, lo cual también está muy lejos de ser realidad.
En cuanto a las características del perfil de pacientes a los que se aplica LET coinciden con las propuestas en artículos de revisión en nuestro medio9,10. Así, son pacientes con mayor riesgo de mortalidad, predicho por el APACHE II, principalmente debido a su mayor edad y a la presencia más frecuente de comorbilidades graves (insuficiencia cardíaca clase IV de la New York Heart Association [NYHA], insuficiencia renal crónica en diálisis, etc.).
Concluimos que, al inicio del presente siglo, la LET está claramente presente en las Áreas de Críticos y parece seguir creciendo. Se aplica más a pacientes mayores y con mayores comorbilidades, asociándose a una elevadísima mortalidad. Por último, confirmamos la aparición de pacientes que se benefician de la UCI incluso ingresando con algún tipo de limitación terapéutica.
AGRADECIMIENTOS
Los autores agradecen a todo el personal facultativo (adjuntos y residentes) del Área de Críticos (intensivistas y anestesiólogos) del Hospital de Sabadell por su positiva predisposición a cumplimentar los datos.
Conflicto de intereses. Los autores no hemos recibido ayuda económica alguna para la realización de este trabajo. Tampoco hemos firmado ningún acuerdo por el que vayamos a recibir beneficios u honorarios por parte de alguna entidad comercial. Por otra parte, ninguna entidad comercial ha pagado a fundaciones, instituciones educativas u otras organizaciones sin ánimo de lucro a las que estemos afiliados.