FUNDAMENTOS ÉTICOS
La situación clásica de la ética médica ha radicado en ser una ética de código único. Es decir, los valores morales eran objetivos, conocidos por todos y exigibles a todos por igual. Hoy día se considera a la conciencia como el reducto de la decisión moral, y por lo tanto puede suceder que distintas conciencias lleguen a diferentes soluciones del mismo problema moral1, con lo que estamos ante una situación de ética de código múltiple.
Esto conllevaría el peligro de que la ética no se podría fundamentar, ya que, en última instancia, sería una cuestión de opciones personales. Sin embargo, en la ética no todo es subjetivo y existen unos deberes primarios, unos deberes prima facie, asumibles por todos los seres racionales que forman parte de este mundo2.
Estos principios son el principio de no-maleficencia, yo no puedo hacer mal a otro; el principio de beneficencia, tengo que socorrer en ciertas circunstancias; el principio de autonomía, hay que respetar la libertad, la conciencia de las personas, y el principio de justicia, hay que tratar a todos por igual.
Este último principio, en nuestro medio sanitario, debe asegurar una equidad en el tratamiento, de tal manera que pacientes con idénticas patologías deben ser tratados en igual medida, independientemente de las instituciones sanitarias en que se realicen3.
Es por esto que hay que promover iniciativas de hacer explícitos criterios de ingreso por patologías en la sociedad científica correspondiente, pero su desarrollo será difícil por no existir enfermedades sino pacientes con una determinada enfermedad, que puede ser completamente diferente que otro paciente con la misma enfermedad, aún más, en sociedades científicas como la de intensivos en que sus profesionales atienden a un grupo de pacientes muy heterogéneos. De todas formas la práctica clínica nos enseña que una de las estrategias para disminuir la variabilidad consiste en investigar sobre la efectividad de los procedimientos y difundir los resultados, así como la realización de protocolos y guías de práctica clínica4. En este sentido coinciden financieros, profesionales de la salud y pacientes y que sólo es abordable desde perspectivas científicas de la variabilidad5.
La disminución de la variabilidad es uno de los pasos fundamentales para que otro individuo pueda beneficiarse de la atención médica con el consiguiente incremento de la eficiencia social del sistema sanitario6.
De todas formas, en la práctica hospitalaria existe una gran tendencia a la reglamentación casuística, y en tal sentido los "protocolos" de actuación pueden suponer un vehículo para consolidar los avances, más aún si están apoyados por la sociedad científica correspondiente. También la implantación de comités de ética hospitalaria, con carácter meramente consultivo, coadyuva a que todos los elementos de la sanidad participen en las decisiones y en la formación de actitudes.
En este artículo vamos a revisar la evidencia científica que avala el ingreso del paciente con enfermedad pulmonar obstructiva crónica (EPOC) cuando precisa ingreso en las unidades de cuidados intensivos (UCI) por necesitar ventilación mecánica. En segundo lugar, presentaremos un estudio sobre variabilidad en la práctica clínica a la hora de proponer el ingreso de estos pacientes en las UCI. En tercer y último lugar, presentaremos un estudio sobre las opciones personales de los pacientes con EPOC, así como la información que poseen.
LA EVIDENCIA CIENTÍFICA
En general, los pacientes con EPOC han sido considerados como poco tributarios de ser ventilados mecánicamente en caso de una agudización grave con riesgo vital inminente. Esta concepción se basa en la creencia de que, cuando en un paciente con EPOC se plantea la ventilación mecánica como medida de soporte vital, se encuentran en fases terminales de su enfermedad. Sin embargo, esta creencia no se basa en evidencia alguna.
Como medida de soporte vital en pacientes graves, la ventilación mecánica asocia una mortalidad bruta elevada. En general, la mortalidad global de pacientes ventilados se sitúa alrededor del 35-40%7. Más importante que estos valores, que dependen del tipo y gravedad de los pacientes estudiados, son los factores pronósticos. Diferentes estudios coinciden en que la edad avanzada, la reanimación cardiopulmonar como causa de ventilación mecánica, el número de fallos orgánicos al ingreso en la UCI y la duración de la ventilación mecánica son factores asociados al incremento de mortalidad7-9. Por el contrario, la insuficiencia respiratoria postoperatoria, las intoxicaciones y la EPOC agudizada como causa de ventilación mecánica se asocian a mejor pronóstico7,8.
Cuando se analizan los factores pronósticos de pacientes con EPOC ingresados en UCI, si bien el tiempo de ventilación mecánica y la presencia de traqueotomía son factores asociados a estancia prolongada en la UCI y el hospital, la ventilación mecánica no es en sí un factor independientemente asociado a menor supervivencia hospitalaria o en un período de varios meses tras el alta hospitalaria10,11. El propio ingreso en una UCI, la estancia hospitalaria prolongada previa al ingreso en aquélla, la edad y parámetros relativos al mal estado general previo, caso de las concentraciones plasmáticas de albúmina, se identificaron como factores de mal pronóstico.
Cuando se estudian pacientes con EPOC y ventilación mecánica, se repiten los mismos factores pronósticos que en otros grupos de pacientes. Así, el ingreso tras un paro cardiorrespiratorio, un mayor índice de gravedad al ingreso, la presencia de insuficiencia renal o cardíaca, así como la corticoterapia prolongada previa se han identificado como factores de mal pronóstico12.
Pocos trabajos han estudiado la mortalidad de los pacientes con EPOC en ventilación mecánica. Recientemente, en una serie de 50 pacientes con EPOC y ventilación mecánica sin neumonía13, con parámetros de gravedad (APACHE-II [Acute Physiology And Chronic Health Evolution-II] medio de 18 puntos, FEV1 medio del 32% del valor de referencia), equiparables a otros estudios, se observó una mortalidad bruta hospitalaria del 6% y del 12% si el seguimiento se prolongaba 4 semanas después del alta hospitalaria.
Cuando se estudiaron pacientes con EPOC y neumonía comunitaria grave, la mortalidad bruta del subgrupo de pacientes ventilados fue del 23%14. En comparación, estudios del mismo grupo objetivaron cifras muy superiores de mortalidad en otros grupos de pacientes ventilados. La mortalidad global en pacientes con sida e insuficiencia respiratoria aguda fue del 55%, siendo factores pronósticos independientemente asociados a mayor mortalidad la neumonía por Pneumocystis carinii y la ventilación mecánica15. En este estudio, la supervivencia mediana al alta de la UCI fue de 112 días en los pacientes ventilados y 154 días en los no ventilados. En pacientes con hemopatías malignas e insuficiencia respiratoria aguda severa, la mortalidad global fue del 79%, siendo factores pronósticos asociados a mortalidad la ventilación mecánica, el trasplante de médula ósea y las complicaciones pulmonares dentro de los primeros 90 días tras el trasplante de médula ósea16.
Más importante que estas cifras brutas, la EPOC como causa de insuficiencia respiratoria aguda fue identificada como un factor independientemente asociado a menor mortalidad en pacientes ventilados17. De toda la información disponible en la actualidad se puede concluir que los pacientes con EPOC ventilados no sólo no presentan peor pronóstico que otros grupos de pacientes, sino que en algunos casos lo tienen mejor (sida, ARDS, pacientes hematológicos). Los principales factores relacionados con el pronóstico antes y tras la intubación son similares a otros grupos de pacientes. La ventilación mecánica no es un factor independientemente asociado a peor pronóstico en la historia natural de la EPOC. Por tanto, en la actualidad no hay evidencia alguna para considerar que la EPOC no es una enfermedad tributaria de intubación traqueal y ventilación mecánica en situaciones de insuficiencia respiratoria de riesgo vital debidas a una agudización. Indudablemente, esto atañe por igual a los pacientes que precisan ventilación no invasiva, técnica que ha modificado sustancialmente la necesidad de ventilar al paciente EPOC18, y que debe realizarse en el contexto del área de cuidados intensivos.
LA VARIABILIDAD EN LA PRACTICA CLINICA
Realizamos una encuesta de opinión a médicos intensivistas, neumólogos y médicos de urgencias sobre el siguiente supuesto clínico: un paciente afectado de EPOC y que precisa ventilación mecánica invasiva. Proponíamos 10 supuestos (tabla 1) y si alguno de estos supuestos por sí solo o asociado sería suficiente para denegar el ingreso en el servicio de medicina intensiva.
Obtuvimos alrededor de 100 respuestas por grupo y valoramos fundamentalmente la de los intensivistas, ya que en nuestro medio hospitalario, quien decide el ingreso en UCI es el médico de intensivos. A pesar de que la muestra no es representativa y las respuestas no tienen un valor estadístico significativo, sirve como "estado de opinión", con todos los límites que esto representa. Dicho en otras palabras, dependiendo de donde viva un paciente en estas circunstancias y del hospital que le corresponda y del médico de guardia que esté aquel día, ingresará y será sometido a ventilación mecánica o no.
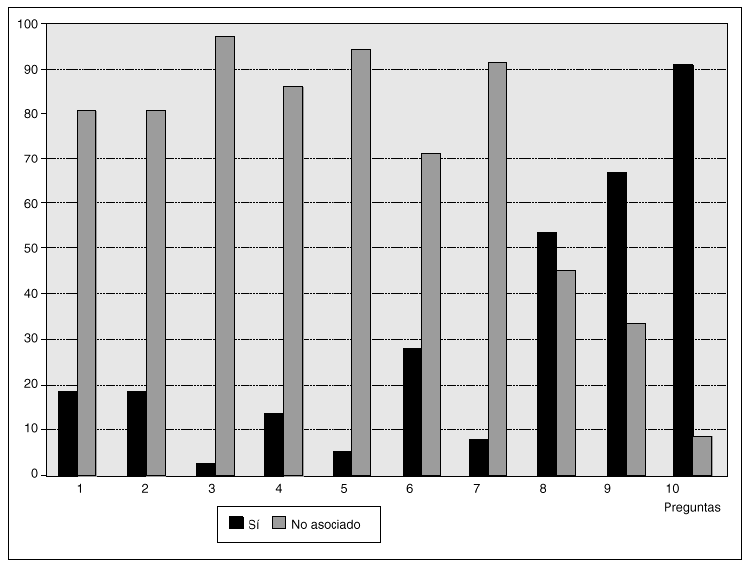
En la figura 1 puede apreciarse que los propios intensivistas mantenían discrepancias en cuanto a si negarían el ingreso por alguno de estos supuestos. Un 20% negaría el ingreso si eran mayores de 80 años o tenían un VEMS < 25%, cuando se sabe que este dato, por sí solo, no presenta ningún valor pronóstico. Lógicamente, el valor de la PaCO2 no tiene valor para negar el ingreso de un paciente afectado de EPOC y que precise ventilación mecánica.
Fig. 1. Respuesta de los médicos intensivistas a la pregunta de si negarían o no el ingreso del paciente en los 10 supuestos que se contemplan en la tabla 1.
Un 30% negaría el ingreso si el paciente había estado ingresado dos o más veces durante el último año. Sin embargo, este porcentaje disminuye drásticamente si el paciente ha ingresado sólo una vez a lo largo del último año. Hay un pequeño porcentaje de respuestas que negarían el ingreso del paciente si seguía siendo fumador activo.
Cuando se pregunta por la calidad de vida la discrepancia todavía es mayor, de tal forma que los encuestados dan más valor a la calidad de vida medida por índices que a la subjetiva que ofrece el propio enfermo. Así, se puede ver en la figura 1 que las respuestas negativas son superiores cuando se mide la calidad de vida por índices que si la valora el propio individuo.
Es sorprendente la última respuesta, donde se observa que a pesar de que el enfermo no quisiera ingresar un porcentaje cercano al 10% lo ingresaría en contra de su voluntad.
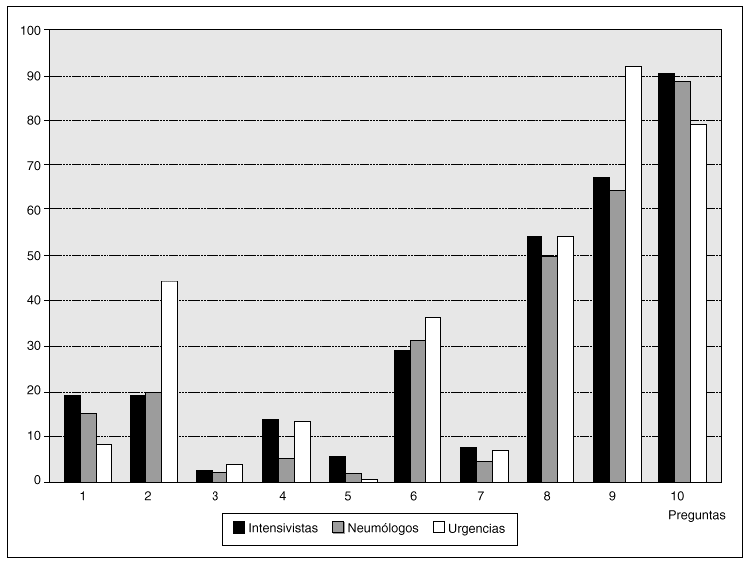
Si comparamos intensivistas con neumólogos y especialistas en urgencias (fig. 2), la disparidad todavía es mayor, fundamentalmente con los médicos de urgencias en comparación con intensivistas y neumólogos. Así, por ejemplo, un 45% de los médicos de urgencias negaría el ingreso de este paciente si el VEMS < 25%.
Fig. 2. Respuesta de los médicos por especialidades a la pregunta de si negarían o no el ingreso del paciente en los 10 supuestos que se contemplan en la tabla 1.
LOS DESEOS DEL PACIENTE
Las sociedades científicas tratan de encontrar criterios unánimes, basados en factores pronósticos, que permitan decidir el ingreso en la UCI y la ventilación mecánica en pacientes afectados de EPOC y que garanticen un trato igualitario de estos pacientes, respetando el principio ético de justicia.
Además de estos criterios, a la hora de decidir el ingreso en UCI y la aplicación de ventilación mecánica, será necesario conocer los deseos del enfermo, de forma que respetemos asimismo el principio ético de la autonomía1,2. Este principio reconoce que el enfermo tiene derecho a decidir incluso el negarse a recibir tratamiento, a pesar de su indicación. Para poder adoptar decisiones realmente autónomas, es preciso que el paciente sea competente, tenga una correcta información y no exista ningún tipo de coacción sobre su decisión. Evidentemente, estas decisiones deben guardar una coherencia con la escala de valores o proyecto de vida del paciente, debiéndose sospechar de decisiones que no se enmarquen en ello.
En la mayoría de situaciones en las que debemos decidir una actitud terapéutica agresiva en estos pacientes, el enfermo no está en situación de recibir ni asimilar una correcta información y su competencia para decidir en función de esta información acostumbra estar mermada19 o sus decisiones pueden estar coaccionadas por la situación, etc. Sería, pues, ideal informar con tiempo y conocer de forma anticipada los deseos de estos enfermos respecto a determinadas actitudes que deberían tomarse en un futuro, cuando ellos no sean competentes para decidir. Para ello diversos autores han propuesto la creación de directrices anticipadas o de procedimiento, consistentes en manifestar con anterioridad a la situación aguda los deseos en cuestiones relacionadas con la salud y sus cuidados o tratamientos20-21. Evidentemente ello es más factible de realizar en enfermedades crónicas como la EPOC, cuya evolución proporciona un amplio margen de tiempo para una correcta información, cara a que el enfermo pueda preguntar y entender su enfermedad, sus complicaciones, las opciones terapéuticas, etc., poder decidir y que el médico conozca estas decisiones. Nuestra sociedad confía tradicionalmente esta toma de decisiones a la familia, aunque diversos estudios muestren que ésta no siempre decide como lo habría hecho el enfermo para sí mismo22-23.
Si queremos fomentar la autonomía en estos pacientes haciéndoles partícipes de las decisiones médicas que les afectan, es necesario saber si poseen información que les permita tomarlas. Dado que no conocíamos esta variable, pilar básico para las decisiones autónomas, decidimos realizar un estudio prospectivo basado en preguntas con respuestas cerradas, en un grupo de pacientes crónicos, concretamente afectados de EPOC, cuando éstos se encontraban en fase estable de su enfermedad, valorando no solamente el grado de información que poseían de su enfermedad y de la ventilación mecánica como opción de tratamiento, sino que también valoramos sus deseos de información y participación en cuestiones relacionadas con su salud y su opinión sobre el hecho de poder manifestarlas con anticipación al episodo agudo. Se analizaron las variables asociadas a un mal conocimiento de la enfermedad y las asociadas al deseo de información.
Se entrevistó a un total de 78 enfermos diagnosticados de EPOC que acudían a consultas externas para visita programada con su neumólogo. La edad media fue de 69,2 (8,6) años, un 90% era varón, el 91% tenía únicamente estudios primarios o no tenía estudios, un 78% convivía con algún familiar, el tiempo medio de evolución de la enfermedad fue de 16,1 (14,3) años, el VEMS fue del 29,4% (9,6) del teórico, un 49% recibía oxigenoterapia domiciliaria y el 32% había ingresado previamente en una UCI a causa de su enfermedad, habiendo recibido todos ellos ventilación mecánica en el ingreso. La calidad de vida percibida fue de 7,3 (2,3) puntos en una escala de 10 puntos, donde el 10 correspondía a una calidad de vida percibida muy buena y el 0 a una muy mala.
En cuanto al conocimiento de la enfermedad, un 92% sabía que presentaba una enfermedad crónica y el 63% que ésta sería evolutiva en el tiempo, un 50% pensaba que en el curso de su enfermedad respiratoria podía requerir un ingreso en UCI, aunque únicamente el 33% fue capaz de explicar qué era la ventilación mecánica. Sólo el hecho de haber ingresado previamente en la UCI se relacionó de forma estadísticamente significativa con creer que la enfermedad respiratoria podía ser responsable de un nuevo ingreso en UCI (p = 0,02).
En cuanto al nivel de información, un 54% tenía la impresión de estar bien informado y del 46% restante sólo un 39% desearía recibir más información de la que tenía. No encontramos factores asociados al deseo de información.
En relación al deseo de involucrarse en las decisiones sobre su propia salud, la mayoría de enfermos aceptaría alguna forma de planificación para el futuro, especialmente con la designación de un representante que tomaría las decisiones por él, el 91% confiándoselo a algún familiar.
Así pues, con las limitaciones de la pequeña muestra estudiada y en el ámbito del estudio, se puede llegar a la conclusión de la falta de información que poseen estos enfermos acerca de su enfermedad, sobre la evolución esperada y las posibles complicaciones, así como de los tratamientos agresivos que pueden llegar a ser necesarios.
CONCLUSIONES
La evidencia científica avala que no se debe restringir el ingreso en los servicios de medicina intensiva a los pacientes EPOC descompensados que requieren ventilación mecánica, y que en la actualidad son descriminados negativamente. El único impedimento para su ingreso es la decisión del propio paciente, decisión que debe estar basada en una correcta información proporcionada por su médico responsable. Por otro lado, este documento no puede contemplar toda la patología subyacente que puede acompañar al paciente con EPOC, y en este caso la decisión deberá ser individualizada en función del pronóstico, evidencia científica y deseos de los pacientes. Hacen falta estudios que determinen claramente cuáles son los factores asociados a la EPOC que determinan mal pronóstico cuando requiere ventilación mecánica.