El adalimumab (AD) es un anticuerpo monoclonal humano recombinante, con actividad inmunosupresora selectiva, que actúa neutralizando la función biológica del factor de necrosis tumoral alfa (TNF-α).
Desde el año 2007, se halla aprobado en España para el tratamiento de la enfermedad de Crohn (EC) activa grave, en pacientes que no hayan respondido a una terapia, completa y adecuada con corticoesteroides y/o inmunosupresores, o tienen intolerancias o contraindicaciones médicas para este tipo de terapias1.
Aunque en un reciente estudio de nuestro país2, se concluye que es eficaz y seguro en el tratamiento de la EC, se han descrito casos de tuberculosis (TBC) y de infecciones oportunistas graves asociadas al tratamiento con AD: fúngicas, virales, parasitarias y bacterianas oportunistas (Nocardia)3.
Esta complicación infecciosa puede ocurrir durante los primeros meses de terapia y ser causa de una importante morbimortalidad en pacientes tratados con este agente biológico anti TNF-α.
Presentamos el caso de un varón de 31 años que ingresa en el hospital por cuadro clínico de 15 días de evolución consistente en fiebre (hasta 40°C), dolor abdominal, 5-8 deposiciones diarreicas/día junto con tos sin expectoración ni dolor pleurítico.
Nueve meses antes se había diagnosticado de EC con ileitis estenosante mediante colonoscopia con biopsia y tomografía computarizada (TC) abdominal. Se trató inicialmente con mesalazina 3 g/día, pero al tercer mes de evolución se asoció budesonida en cápsulas (6 mg/día) y adalimumab (40 mg en inyección subcutánea cada 2 semanas), ya que seguía presentando episodios recurrentes de fiebre, diarrea y dolor abdominal, que ya habían precisado un ingreso hospitalario.
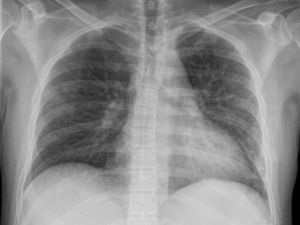
La analítica inicial destaca por proteína C reactiva 407mg/L. La radiografía simple de tórax y abdomen se valoran como dentro de la normalidad.
La evolución es desfavorable tras 24h de ingreso, con aumento del número de deposiciones líquidas, persistencia de fiebre pese a antitérmicos, taquipnea (>40 ciclos/minuto) e insuficiencia respiratoria aguda severa que precisa ingreso en la unidad de Cuidados Intensivos (UCI) y oxigenoterapia a alto flujo con FiO2 >60%.
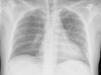
La radiografía simple de tórax evidencia ahora infiltrado intersticial bilateral (fig. 1). La analítica en UCI destaca por PaO2/FiO2<200, tiempo protrombina (INR) ratio 1,55, proteína C reactiva 249mg/L, sin leucocitosis.
Con la orientación diagnóstica de neumonía y episodio de reagudización de su EC, en paciente inmunodeprimido, se solicitan diversos estudios microbiológicos. Se consigue muestra respiratoria tras inducción del esputo y se inicia antibioterapia con meropenem, levofloxacino, sulfametoxazol-trimetoprima (SMX-TMP) y oseltamivir.
Microbiología identifica reacción de cadena de polimerasa (PCR) positiva en esputo para Pneumocystis jiroveci (PJ) por lo que se asocia corticoterapia intravenosa. El resto de los estudios microbiológicos son negativos incluyendo antigenurias para Legionella y Neumococo, baciloscopia, cultivo y PCR en esputo para TBC, PCR en frotis nasofaringeo para gripe A, prueba de tuberculina, hemocultivos, serologías para el virus de inmunodeficiencia humana (VIH) y para el diagnóstico de neumonías atípicas.
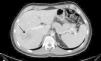
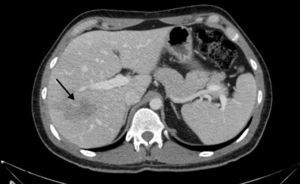
La evolución del paciente mejora, lo que permite practicar TC toraco-abdominal que revela afectación pulmonar bilateral con edema intersticial compatible con el diagnóstico de neumonía por PJ y advierte extensos cambios inflamatorios en parénquima hepático (fig. 2). Con la orientación de colangitis y focos de abcesificación, se procede a punción-aspiración con aguja fina eco-guiada que obtiene líquido purulento en el que crece Propinebacterium acnes (no se descarta contaminación).
El paciente mejora paulatinamente, pudiendo ser alta de UCI tras 10 días de ingreso. Se mantiene evolución clínica y radiológica positiva con TC toraco-abdominal de control que informa de resolución del infiltrado pulmonar y de los focos de abcesificación hepáticos. Se procede al alta hospitalaria tras 19 días de ingreso y seguimiento domiciliario posterior favorable.
En resumen, informamos del caso de un paciente joven con EC que se trata con AD ante ausencia de respuesta a la terapia habitual y sufre complicación con neumonía grave por PJ y absceso hepático tras 3 meses de terapia.
En una búsqueda sistemática de la literatura médica, solo encontramos 9 estudios que relacionen la terapia con AD y neumonía por PJ. La mayoría en pacientes con artritis reumatoide3–6, ninguno de nuestro país y solo un trabajo en pacientes con EC7.
Los agentes bloqueantes del TNF-α como el AD han revolucionado el manejo de la artritis reumatoide, espondiloartropatías y de la EC. Sin embargo, tal y como especifica la ficha técnica del fármaco, los pacientes que están en tratamiento con estos agentes biológicos tienen mayor riesgo de adquirir infecciones oportunistas graves cuyo diagnóstico no siempre es fácil8.
El TNF-α tiene gran importancia en la fisiopatología de la respuesta frente a la infección y juega un papel crucial en las defensas del huésped4.
Ello obliga a una estrecha vigilancia para la detección precoz de infecciones (incluyendo TBC e infecciones oportunistas), antes, durante y después del tratamiento con AD.
En el citado estudio que incluye 174 pacientes tratados con AD en la Comunidad de Madrid2, la prevalencia de eventos adversos fue del 18% que provocaron la retirada del fármaco en el 21% de los tratados. Estos autores comunican 5 abscesos, que fue el evento adverso más frecuente y que también presentó nuestro paciente.
El diagnóstico de neumonía por PJ no es fácil. Junto a la sospecha clínica, una opacidad difusa pulmonar bilateral en vidrio deslustrado en la TC y unos niveles sanguíneos elevados de 1,3 β- D glucano (determinación analítica que no es posible en nuestro centro), sugieren la infección por PJ. El diagnóstico se confirma con la identificación del hongo en secreciones bronquiales mediante tinciones de Giemsa o de plata metenamina y/o la detección del ADN del hongo mediante la reacción a la cadena de la polimerasa5.
La insistencia en inducir el esputo9, permitió en nuestro caso hacer el diagnóstico mediante la PCR. El aspecto de la radiografía de tórax, la gravedad del cuadro clínico y la terapia con AD, fueron consideraciones claves para incluir la cobertura específica del PJ en la terapia empírica inicial de este paciente.
Concluimos que la posibilidad de infección por PJ debe ser investigada minuciosamente en pacientes tratados con agentes biológicos como AD. Además debe considerarse la cobertura empírica de este hongo, cuando el paciente tratado con AD se halla en situación de amenaza vital, junto con una clínica y radiología compatible.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.