INTRODUCCIÓN
La neumonía por Pneumocystis carinii es una infección oportunista común en pacientes con una alteración inmunológica celular, especialmente con síndrome de inmunodeficencia adquirida (sida)1. Existe un grupo de pacientes de alto riesgo, como los que presentan enfermedades hematológicas malignas, tumores sólidos, trasplante de órganos y enfermedades inflamatorias en tratamiento inmudepresor, especialmente corticoideo2. En una serie publicada, el 90,5% de los pacientes seronegativos para el virus de la inmunodeficiencia humana (VIH) con diagnóstico de neumonía por P. carinii había recibido tratamiento previo con corticoides sistémicos3. Describimos el caso de un paciente con cirrosis hepática de origen enólico, en tratamiento con corticoides, seronegativo para el VIH, con cifras normales de linfocitos CD4+ y CD8+, que desarrolló neumonía por P. carinii con evolución fatal y fallecimiento. Los factores de riesgo encontrados fueron el tratamiento corticoideo y la cirrosis hepática. En la necroscopia no se encontró ninguna otra causa de inmunodepresión.
OBSERVACIÓN CLÍNICA
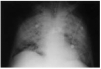
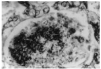
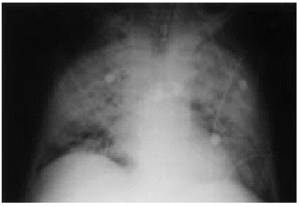
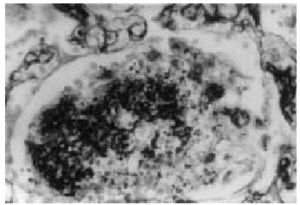
Se trataba de un paciente de 44 años con antecedentes de pancreatitis biliar, cirrosis hepática e insuficiencia hepática grave de origen enólico, que se hallaba en lista de espera para trasplante hepático. Dos meses antes del ingreso se inició tratamiento con 40 mg/día de prednisona oral por un brote de hepatitis aguda alcohólica. Ingresó por una descompensación hepática de etiología multifactorial, con insuficiencia renal aguda, hiponatremia, hipercaliemia, ictericia, ascitis, alteración de la coagulación, anemia y leucocitosis sin un foco infeccioso claro, con cultivos de orina y líquido ascítico negativos. Se realizó una paracentesis evacuadora y se inició tratamiento con una transfusión de concentrados de hematíes y plasma, vitamina K, omeprazol, enemas de lactulosa, cefotaxima y una pauta descendente de corticoides. A las 2 semanas de evolución, con una dosis de prednisona de 10 mg/día, presentó fiebre, con tos y expectoración escasa, disnea e hipoxemia. En la radiografía de tórax se observaban infiltrados alveolares en ambas bases. Se inició oxigenoterapia con FiO2 al 50% y se cambió el tratamiento antibiótico a imipenen, eritromicina y vancomicina. En la exploración se observó que el paciente estaba consciente y orientado, hemodinámicamente estable, con una presión arterial de 100/60 mmHg, una frecuencia cardíaca de 100 lat/min, con fiebre, ictericia cutaneomucosa, desnutrición con atrofia muscular, taquipnea, disnea, ascitis y edemas generalizados. En la auscultación cardiopulmonar se apreciaban crepitantes difusos, tonos cardíacos rítmicos y ausencia de soplos. Progresivamente, el paciente evolucionó a insuficiencia respiratoria grave, con gran trabajo respiratorio y aumento del gradiente alveoloarterial de oxígeno. En la radiografía de tórax se apreciaba una opacidad alveolar bilateral difusa de distribución perihiliar (fig. 1). En la analítica destacaba: hemoglobina 9,2 g/dl, hematócrito 27,5%, plaquetas 67,000/μl, leucocitos 19 x 106/l (neutrófilos 15,9 x 106/l, linfocitos 1,9 x 106/l, monocitos 0,2 x 106/l, cayados 1,1 x 106/l), glucemia 103 g/dl, creatinemia 1,6 mg/dl, urea en plasma 132 mg/dl, natremia 133 mEq/l, calemia 4,9 mEq/l, actividad de protrombina 19%, TTPA 60,3 s, INR 4,81 y fibrinógeno 68 mg/dl. Se inició ventilación mecánica no invasiva y, ante los signos de fracaso ventilatorio, se procedió a intubación y ventilación mecánica. Se realizó broncoscopia con toma de muestras para lavado broncoalveolar (LBA) y catéter protegido telescopado (CPT), visualizándose quistes de P. carinii. La reacción en cadena de la polimerasa (PCR) del ADN de P. carinii fue positiva. La serología para VIH fue negativa. Con el diagnóstico de neumonía por P. carinii se retiraron los antibióticos previos y se inició tratamiento con trimetropin a dosis de 20 mg/kg/día y sulfametoxazol a dosis de 100 mg/kg/día. A pesar de no existir linfopenia, se cuantificaron las cifras de linfocitos CD4+ y CD8+, que estaban dentro del rango normal: CD4 1.098,3/μl, CD8 468/μl y CD4/CD8 2,35/μl. El paciente presentó una mala evolución, con insuficiencia respiratoria refractaria, neumotórax izquierdo y disfunción multiorgánica, y finalmente falleció. Se realizó un estudio necroscópico y, tras el correspondiente estudio anatomopatológico, se confirmó el diagnóstico de cirrosis hepática y neumonía bilateral por P. carinii al observarse quistes en muestras de tejido pulmonar (fig. 2). No se encontró ninguna otra causa de inmunodepresión.
Figura 1. Radiografía de tórax: opacidad alveolar bilateral difusa de distribución perihiliar.
Figura 2. Imagen microscópica de alveolo pulmonar ocupado por quistes de Pneumocystis carinii (metenamina plata x400).
DISCUSIÓN
La neumonía por P. carinii es una de las causas más frecuentes de infección respiratoria y muerte en pacientes infectados por el VIH1. En pacientes seronegativos para el VIH, las enfermedades asociadas más frecuentes son: procesos hematológicos malignos, tumores sólidos, trasplante de órganos y enfermedades inflamatorias en tratamiento inmunodepresor, especialmente corticoides. Varios estudios han demostrado que los corticoides sistémicos son un factor común de riesgo para desarrollar neumonía por P. carinii en lesiones malignas y enfermedades inflamatorias2. El riesgo de neumonía por P. carinii en pacientes seronegativos para el VIH parece ser multifactorial, y ha sido relacionado con enfermedad de base, tratamiento inmudepresor y malnutrición. En una serie de 116 pacientes seronegativos para el VIH con neumonía por P. carinii, el 90,5% había recibido tratamiento corticoideo un mes antes del diagnóstico, con una dosis media diaria de 30 mg de prednisona3. En este estudio, la asociación entre tratamiento corticoideo y alteración hepática inflamatoria fue muy infrecuente, describiéndose 3 casos (cirrosis hepática, hepatitis granulomatosa y cirrosis biliar primaria). P. carinii se transmite por vía aérea y, en la mayoría de los casos, la neumonía se desarrolla por reactivación de una infección latente debido a una alteración de la inmunidad celular, aunque también se ha sugerido la transmisión de persona a persona4. Los corticoides producen inmunodepresión y predisposición a neumonía por P. carinii debido a la inhibición de la función de los polimorfonucleares y los macrófagos alveolares, así como por su interferencia con la producción de anticuerpos linfocitarios5. Estudios prospectivos y retrospectivos han demostrado que la concentración de linfocitos CD4+ es un excelente predictor de riesgo para desarrollar neumonía por P. carinii en pacientes seropositivos para el VIH6,7. En el caso presentado, la cifra de linfocitos y de marcadores linfocitarios CD4+ y CD8+ se encontraba dentro del rango normal. Es interesante señalar que la presentación clínica, la patogenia y la gravedad de la neumonía por P. carinii parecen ser diferentes en pacientes con sida y en los que presentan una alteración inmunitaria por otras causas. En comparación, los pacientes seropositivos para el VIH son mas jóvenes, presentan un curso clínico más prolongado, hay una frecuencia elevada de dolor torácico, una mayor plaquetopenia y valores más bajos de proteína C reactiva8. También hay que destacar que en pacientes seronegativos para el VIH, la neumonía por P. carinii tiene un cuadro clínico más fulminante, inflamación pulmonar e hipoxemia más grave (a veces en relación con el descenso de corticoides), una mayor mortalidad, un menor número de quistes de P. carinii en muestras de secreciones respiratorias, así como ausencia de eosinofilia y linfocitosis en el LBA9. Tras distintos estudios clínicos y anatomopatológicos, los únicos factores de riesgo asociados fueron la presencia de cirrosis hepática y el tratamiento con corticoides sistémicos. La neumonía por P. carinii debe ser considerada en todo paciente inmunocomprometido, en tratamiento corticoideo, que presenta fiebre inexplicable o enfermedad respiratoria.