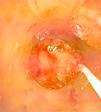
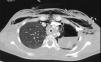
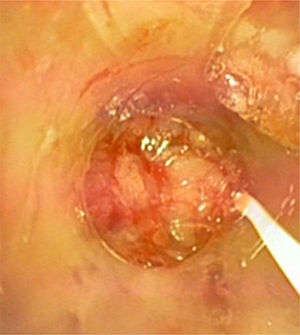
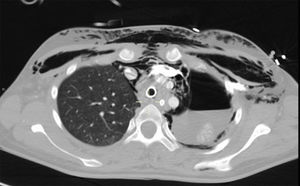
Presentamos el caso de una mujer de 15 años previamente sana que ingresa por fiebre, tos no productiva e insuficiencia respiratoria. Seis semanas antes había comenzado con un cuadro leve e intermitente de diarrea acuosa y en las 2 últimas semanas con fiebre y tos seca. En una consulta ambulatoria 10 días antes del ingreso la analítica mostraba: leucocitosis (15.660/mm3), anemia (Hb 11g/dL), ligera elevación de transaminasas (AST/ALT 62/75UI/L) y elevación significativa de PCR (243mg/dL). Se inició tratamiento con azitromicina y ambroxol, sin mejoría. Acudió en varias ocasiones a Urgencias por persistencia de la fiebre, la tos y disnea leve, destacando en la exploración la presencia de taquicardia sinusal, sibilancias e hipoxemia relativa, y en la radiografía de tórax, signos de hiperinsuflación. En su última visita a Urgencias presentaba mayor hipoxemia (SaO2 87%), la radiografía de tórax mostraba neumomediastino y enfisema subcutáneo (fig. 1), y la analítica: leucocitosis (23.590/mm3) con neutrofilia (78%), anemia (Hb 10g/dL), trombocitosis (643.000/mm3), elevación de PCR (180mg/dL) y procalcitonina (21ng/mL). Ingresó en planta de hospitalización con oxigenoterapia, bromuro de ipratropio y budesonida inhalados, metilprednisolona (20mg/12h) y levofloxacino. En pocas horas progresó a un cuadro de insuficiencia respiratoria muy grave que se hizo agónica, con ingurgitación yugular muy marcada, hipoxemia y acidemia respiratoria extremas (SaO2 37% con mascarilla de alta FiO2 y PaCO2 144mmHg con pH 6,9). Fue intubada sin dificultad, pero la ventilación mecánica resultó muy complicada como consecuencia de una extraordinaria resistencia en la vía aérea con hiperinsuflación, auto-PEEP e inestabilidad hemodinámica, que impedían alcanzar objetivos mínimos de oxigenación y ventilación a pesar de la utilización de volúmenes corrientes muy bajos, tiempos espiratorios prolongados y tratamiento vasopresor con noradrenalina a dosis muy elevada. En la auscultación llamaba la atención la presencia de una sibilancia inspiratoria muy aguda en la región esternal. En este contexto, presentó 2 episodios consecutivos de parada cardíaca de 10 y 5min con disociación electromecánica de los que se recuperó, en precario, con masaje cardíaco y adrenalina, continuando con hipoxemia, hipercapnia y acidemia muy graves (SatO2<50%, PaCO2 por encima del rango superior del gasómetro y pH 6,7), e inestabilidad hemodinámica extrema con necesidad de soporte vasopresor a dosis muy elevadas. Con la sospecha de obstrucción de la vía aérea central (OVAC) se decidió la realización de fibrobroncoscopia bajo asistencia circulatoria y respiratoria con membrana de oxigenación extracorpórea (ECMO). El procedimiento se llevó a cabo en quirófano bajo anestesia general mediante canulación abierta femoro-femoral y asistencia venoarterial. La fibrobroncoscopia mostró una obstrucción casi completa de la luz traqueal por un material blanquecino de aspecto mamelonado que se biopsió, obteniendo un material fibrino-leucocitario y mucoide sin atipias (fig. 2). Mediante cauterización con sonda de argón-plasma se consiguió una luz traqueal suficiente que facilitó la ventilación y una mejoría del intercambio gaseoso y hemodinámica que permitió, en el propio quirófano, la desconexión de la ECMO. Con la sospecha de un proceso inflamatorio se inició tratamiento con pulso de metilprednisolona (0,5g iv) y se continuó la antibioticoterapia. Unas 12h después, ya en una situación hemodinámica y respiratoria relativamente estables, se realizó una TAC toracoabdominal que mostró un engrosamiento concéntrico de la tráquea y los bronquios principales, neumomediastino, hidroneumotórax izquierdo, enfisema subcutáneo toraco-abdominal y neumorretroperitoneo (fig. 3). Se drenó el hidroneumotórax izquierdo y posteriormente se realizó una broncoscopia rígida en la que ya se apreciaba una clara reducción del material inflamatorio y de la ocupación traqueobronquial. Aun así, contemplando la posibilidad de recurrencia, se decidió la implantación de una prótesis traqueobronquial en «Y». La evolución posterior resultó favorable, con una recuperación neurológica y cardiorrespiratoria ad integrum que permitió la retirada precoz (∼24h) de la ventilación mecánica y finalmente el alta hospitalaria sin ningún tipo de secuela.
Todos los estudios microbiológicos, incluyendo bacterias, micobacterias, hongos, virus y el cultivo del material obtenido por biopsia, resultaron negativos. Con la sospecha de enfermedad inflamatoria intestinal (EII) se determinaron marcadores serológicos, resultando positivos ANCA-c y anticuerpos anti-Saccharomyces cerevisiae. Los estudios endoscópicos subsiguientes mostraron pancolitis e ileitis aftosa, compatible con enfermedad de Crohn, y las biopsias, «ileitis activa focal y colitis activa difusa, con distorsión arquitectural, irregularidad de la superficie y un infiltrado inflamatorio en la lámina propia de intensidad moderada constituido por linfocitos, células plasmáticas y algunos neutrófilos, con exocitosis neutrofílica, abscesos crípticos y plasmocitosis basal, sin observarse granulomas», todo ello compatible con EII. La paciente continuó tratamiento con esteroide y azatioprina, con un aceptable control de la enfermedad hasta la actualidad.
La OVAC es un cuadro muy infrecuente y su diagnóstico exige un alto índice de sospecha clínica que resulta difícil si no existen antecedentes patológicos1. Suele presentarse con tos, insuficiencia respiratoria y sibilancias, pudiendo simular una crisis de asma o bronquitis aguda. La radiología simple puede mostrar datos de hiperinsuflación y en casos extremos, signos de barotrauma por atrapamiento. La TAC puede además mostrar estrechamiento circunferencial o nodular de la tráquea y los bronquios principales. En el diagnóstico también puede resultar útil la morfología del bucle flujo-volumen, que muestra obstrucción intratorácica fija en ambas fases del ciclo respiratorio2. La broncoscopia es definitivamente el procedimiento diagnóstico y terapéutico de elección. En los casos más graves, la utilización de ECMO puede permitir el rescate terapéutico y en la literatura reciente se han comunicado casos aislados con una elevada supervivencia3. La elección del tipo de canulación y asistencia, venoarterial o venovenosa, depende de la situación clínica. La opción venoarterial permite soporte respiratorio y hemodinámico y es de elección en pacientes en shock o parada cardíaca, mientras que la venovenosa sería suficiente en situaciones de estabilidad hemodinámica, cuando solo existe dificultad para el intercambio gaseoso.
Las manifestaciones extraintestinales de la EII se han descrito en casi todos los órganos de la economía, siendo la afectación pulmonar la menos frecuente, con una prevalencia inferior al 0,5%4,5. El mecanismo patogénico es desconocido, pero se piensa que es común al proceso inflamatorio que afecta al intestino6. Habitualmente ocurre años después del diagnóstico de la EII, cuando la enfermedad se encuentra en remisión o tras una colectomía, resultando excepcional el inicio con afectación pulmonar7 y anecdótica la afectación traqueobronquial, de manera que hasta la fecha solo se han comunicado 11 casos de OVAC8, ninguno tan grave. Los datos disponibles de los casos comunicados muestran la eficacia del tratamiento esteroideo sistémico o inhalado8, siendo preciso ocasionalmente recurrir a técnicas broncoscópicas para mantener la permeabilidad de la vía aérea9,10.
El caso que presentamos resulta insólito por la presentación clínica tan dramática, por lo excepcional que resulta que la OVAC sea el inicio de la EII, y por la oportunidad de aplicar ECMO, permitiendo el rescate terapéutico en un caso que en otras circunstancias habría tenido un final dramático. Es el primer caso comunicado de rescate con ECMO3 sin diagnóstico previo, con imposibilidad para la ventilación y shock obstructivo con parada cardíaca.