Describir y evaluar la repercusión de un sistema de detección e intervención precoz en pacientes de riesgo fuera de la UCI en la evolución de los pacientes ingresados en UCI y el número de paradas cardiorrespiratorias (PCR) hospitalarias.
ÁmbitoHospital de nivel 2 en la Comunidad de Madrid con historia clínica electrónica.
MétodosUn intensivista revisa cada uno de los pacientes que cumplan los criterios de inclusión y decide la necesidad o no de intervención. Posteriormente, junto al médico a cargo del paciente, se determina cuál es el nivel de cuidados que necesita y se decide la pauta a seguir a continuación.
DiseñoEstudio descriptivo y cuasi-experimental «before-after».
ResultadosEn el periodo de estudio se intervino en un total de 202 pacientes. Ciento cuarenta y siete fueron incluidos tras detectarse analíticas alteradas a través de nuestro programa informático. En el periodo de control la mortalidad en UCI fue 9 frente al 4,4% en el periodo de intervención (p=0,03). En el análisis multivariable, los 2 factores que guardaron relación significativa con la mortalidad fueron el haber ingresado durante el periodo de intervención OR 0,42 (IC95%; 0,18 a 0,98) (p=0,04) y el SAPS 3 OR 1,11 (IC95%; 1,07 a 1,14) (p<0,05). El número de avisos por PCR en el periodo control fue 10 frente 3 en el periodo de intervención (p=0,07).
ConclusionesLa actividad de detección precoz de pacientes en riesgo fuera de la UCI puede producir un efecto beneficioso sobre los pacientes ingresados en UCI así como una reducción de las PCR hospitalarias.
To describe and evaluate the impact of a system for early detection and intervention in patients at risk outside the ICU upon the outcome of patients admitted to the ICU and the number of cases of hospital cardiopulmonary arrest.
SettingA second-level hospital in the Community of Madrid (Spain) with electronic clinical histories.
MethodsAn intensivist reviewed each of the patients meeting the inclusion criteria, and decided the need or not for intervention. Posteriorly, in collaboration with the physician supervising the patient, the needed level of care was decided, along with the subsequent management protocol.
DesignA descriptive and quasi-experimental “before-after” study was made.
ResultsA total of 202 patients were intervened during the study period, With the inclusion of 147 after detecting altered laboratory test results through our software application. During the control period, the mortality rate in the ICU was 9%, versus 4.4% during the intervention period (P=.03). In the multivariate analysis, the two factors significantly related to mortality were admission during the intervention period (OR=0.42; 95%CI: 0.18-0.98; P=.04) and SAPS 3 (OR=1.11; 95%CI: 1.07-1.14; P<0.05). There were 10 cardiopulmonary arrest alerts during the control period, versus three in the intervention period (P=.07).
ConclusionsEarly detection activities in patients at risk outside the ICU can have beneficial effects upon the patients admitted to the ICU, and can contribute to reduce the number of hospital cardiopulmonary arrests.
El objetivo de la Medicina Intensiva y las Unidades de Cuidados Intensivos (UCI) es ofrecer a los enfermos críticos una asistencia sanitaria ajustada a sus necesidades, de calidad y de la manera más segura posible1. En Estados Unidos se considera que más de la mitad de la población ingresará en una UCI a lo largo de su vida y que un porcentaje importante fallecerá en estas unidades, consumiendo entre el 0,5 y el 1% del producto interior bruto del país2.
Se precisa de un enfoque amplio de hospital, más equitativo para el tratamiento de los pacientes en riesgo, clasificándolos según el nivel de atención requerida y no según donde se encuentra el paciente. La hospitalización del enfermo grave debe ser entendida como continua antes y después del ingreso en UCI3,4.
Las demoras en el tratamiento de los pacientes hospitalizados con frecuencia resultan en ingresos urgentes en la UCI lo que supone una mayor estancia hospitalaria e incluso una mayor mortalidad5. Se llega a cifrar en más de un 50% el número de pacientes hospitalizados que no recibieron un tratamiento óptimo antes de su admisión en la UCI y considerándose como evitable, incluso, el 40% de los ingresos en la misma6. Por otra parte, el retraso en el ingreso en UCI, principalmente debido a ausencia de camas disponibles en dichas unidades, se asocia con la mortalidad como se describe en el estudio de Cardoso et al.7 donde por cada hora de retraso existe un aumento de un 1,5% de mortalidad en UCI y de un 1% de mortalidad hospitalaria. Cuando nos centramos en el paciente que tras su alta de la unidad, por empeoramiento clínico precisa de reingreso en la misma, la mortalidad en UCI se multiplica por 4 y la estancia hospitalaria por 2,58.
Hay que tener en cuenta que las situaciones de riesgo vital suelen estar precedidas de alteraciones fisiopatológicas previas que son detectables y prevenibles. Este hecho cobra mayor importancia en las enfermedades llamadas «tiempo-dependientes» como la sepsis, el síndrome coronario agudo y la parada cardíaca9–12.
En base a estas premisas, planteamos la hipótesis de que la atención del paciente gravemente enfermo, si bien está centrada en la UCI, puede extenderse más allá de ella, siendo un proceso continuo durante toda la hospitalización del paciente. Cualquier cambio intraproceso puede tener un impacto positivo en la evolución de los pacientes. El objetivo del estudio es describir y evaluar la repercusión de un sistema de detección e intervención precoz en pacientes de riesgo fuera de la UCI en la evolución de los pacientes ingresados en UCI y el número de PCR hospitalarias.
Pacientes y métodosÁmbitoHospital de nivel 2 en la Comunidad de Madrid, con 210 camas y una UCI polivalente médico-quirúrgica de adultos, con 8 camas en funcionamiento. El hospital se encuentra totalmente informatizado con historia clínica electrónica común (Selene®) y con un gestor de explotación de datos (Datawarehouse®).
MétodosDurante el periodo de intervención, en los días laborables, uno de los intensivistas revisa cada uno de los pacientes que cumplan los criterios de inclusión a través de la historia clínica electrónica en Selene® y decide la necesidad o no de intervención. Posteriormente, junto al médico a cargo del paciente, se determina cuál es el nivel de cuidados que necesita y se decide la pauta a seguir a continuación.
Desde nuestro sistema de información, conectado con el gestor de analíticas, se genera diariamente una descarga de todos los datos analíticos solicitados en el hospital, en las 24 h previas. Sobre esta base de datos se aplica un software (de fabricación propia) que identifica todas aquellas analíticas que sobrepasan alguno de los límites predefinidos. De esta forma se genera un fichero con el parámetro alterado, su hora de extracción, su valor y se relaciona con la identificación del paciente y su localización. Los parámetros analíticos seleccionados son troponina i > 0,3μg/l, pH<7,30, pCO2>60mmHg, plaquetas<100.000/μl, lactato>3mmol/l. Estos valores fueron predefinidos por los investigadores con la intención de localizar a pacientes con daños orgánicos incipientes en el contexto fundamentalmente de sepsis, insuficiencia respiratoria y daño miocárdico.
PacientesCriterios de inclusión- 1.
Pacientes detectados, mediante el programa informático, por alteraciones analíticas.
- 2.
Pacientes con riego de mala evolución a juicio de otros médicos especialistas.
- 3.
Pacientes valorados por el intensivista de guardia, el día anterior, y que el mismo considera subsidiario de seguimiento posterior pero no de ingreso en UCI en ese momento.
- 4.
Pacientes dados de alta de la UCI que cumplan alguno de los siguientes criterios y que sea considerado por el intensivista, responsable del alta, subsidiario de seguimiento: alteración analítica, estancia prolongada en UCI, portador de traqueostomía (realizada en UCI), ventilación mecánica no invasiva (iniciada en UCI), comorbilidad o solicitud por médico receptor.
- 1.
Pacientes con orden explícita de limitación de terapia de soporte vital (LTSV).
- 2.
Pacientes con enfermedad considerada terminal en tratamiento paliativo.
- 3.
Pacientes pediátricos.
Las actuaciones realizadas en los pacientes incluidos son:
- 1.
Confirmación de la estabilidad del paciente y buena evolución sin precisar otra actuación.
- 2.
Participación en decisión de LTSV.
- 3.
Reorientación diagnóstica.
- 4.
Intensificación o ajuste de las medidas terapéuticas.
- 5.
Seguimiento estrecho de su evolución en las horas siguientes y valoración clínica en la guardia del día de la detección.
- 6.
Ingreso precoz en UCI o reingreso.
El estudio se compone de 2 partes:
- 1.
Estudio descriptivo siendo el periodo de análisis de julio 2011 a enero 2012 cuando se implantó una solución tecnológica, que permite el análisis de los datos analíticos en toda el área hospitalaria junto a la colaboración entre diferentes especialidades y seguimiento de la guardia.
- 2.
Estudio cuasi-experimental «before-after» comparando los periodos antes y después de la implantación del proyecto. El periodo control previo fue de julio de 2010 a enero de 2011.
Se realiza el estudio estadístico mediante el programa de gestión de datos G-STAT 2.0.1®. En el estudio de las variables cuantitativas se estudia la normalidad o no de su distribución mediante el test de Kolmogorov Smirnov. Estas variables se presentan como media y rango como medida de dispersión o como media y desviación estándar. Las variables cualitativas se expresan como número de sucesos y porcentaje.
La comparación entre variables cualitativas se realiza mediante el test de Chi-cuadrado. La comparación de variables cuantitativas se realiza mediante análisis de t-de student si la distribución es normal o mediante la U de Mann Whitney si la distribución no es normal. Se presentan los datos como media y desviación estándar.
Para analizar la asociación de riesgo se realiza un análisis multivariable empleando todas las variables estudiadas que clínicamente pudieran tener relación con la supervivencia. En todos los casos se considera positivo un valor de p<0,05.
Para mejor compresión de los datos, dado que se tratan de pacientes con distintas características, se hicieron 2 grupos, el primero, «actividad extra-UCI» que incluye los pacientes detectados por el programa informático, los detectados por el intensivista de guardia y los comentados por los demás especialistas y en el segundo, «seguimiento post-UCI» los pacientes seguidos al alta de la UCI. El estudio recibió la conformidad del comité ético de investigación.
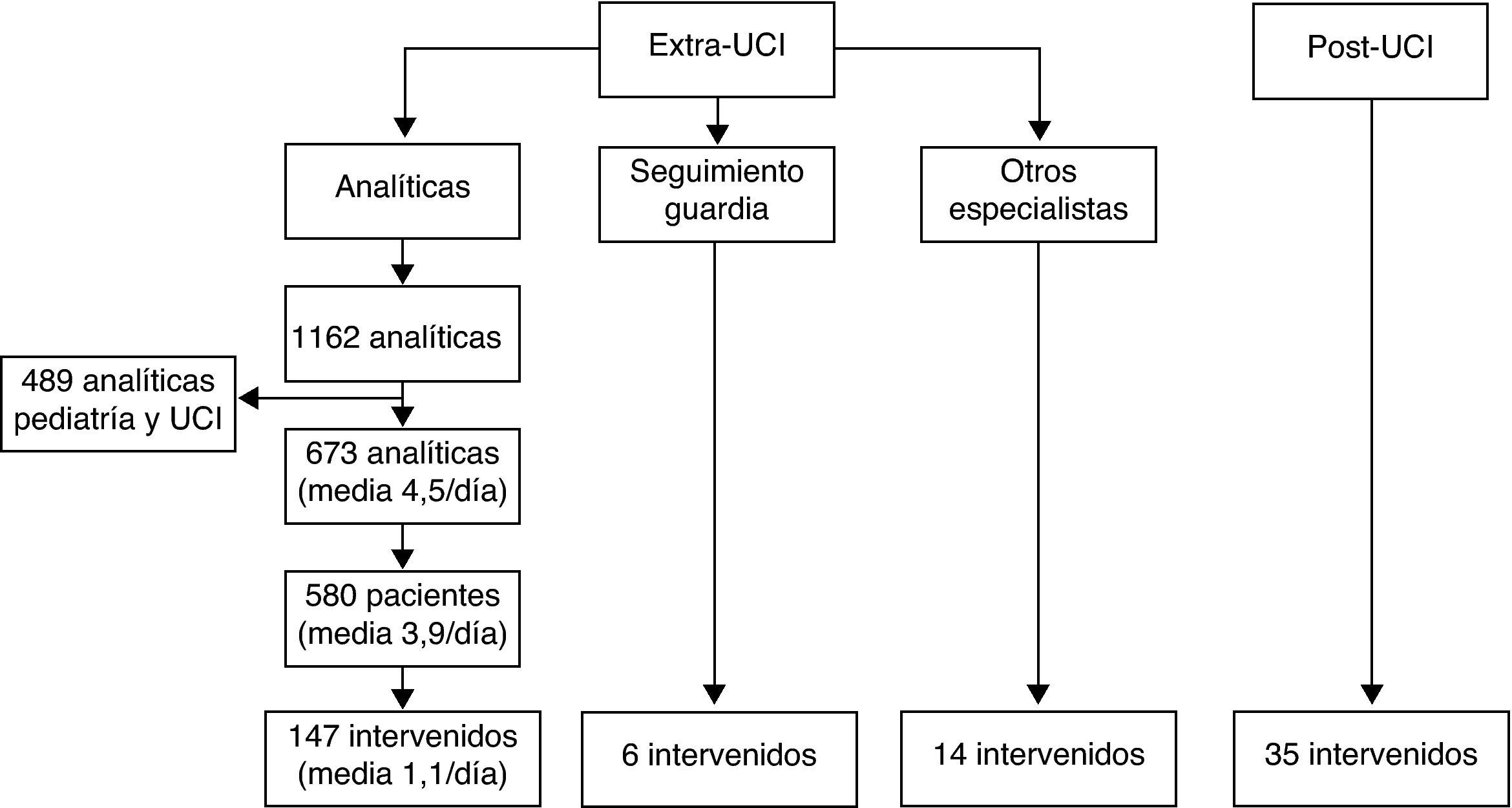
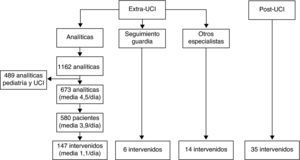
ResultadosLos pacientes hospitalizados, sobre los que se actuó en el periodo de intervención se muestran en la figura 1. En las tablas 1 y 2 se muestran respectivamente, las variables demográficas de los pacientes de la «actividad extra-UCI» y los del «seguimiento post-UCI».
Pacientes intervenidos. De los pacientes del grupo «actividad extra-UCI» detectados a través del programa informático, tras descartar de las 1.162 analíticas las procedentes de pediatría y de UCI, se revisaron las historias clínicas de 580 pacientes, interviniendo finalmente en 147. A estos se suman 6 pacientes detectados por el intensivista en la guardia del día anterior y 14 comentados por los interlocutores de las otras especialidades. Del grupo «seguimiento post-UCI» se hizo seguimiento a 35 pacientes que se consideraron a riesgo de mala evolución clínica.
Datos demográficos «actividad extra-UCI»
| Edad: media (rango) | 65,8 (15 a 92) |
| Sexo femenino: n (%) | 81 (48,5%) |
| Enfermedad principal: n (%) | |
| Respiratorio | 46 (31%) |
| Sepsis | 39 (26%) |
| Digestivo | 16 (11%) |
| Cardiológico | 13 (9%) |
| Neurológico | 12 (8%) |
| Renal | 10 (7%) |
| Hematológico | 9 (6%) |
| Metabólico | 1 (1%) |
| Shock | 1 (1%) |
| Valor analítico alterado: n 170 (% pacientes) | |
| Lactato | 36 (24%) |
| pH | 31 (21%) |
| pCO2 | 40 (27%) |
| Troponina | 24 (16%) |
| Plaquetas | 39 (27%) |
| Valor medio de las analíticas: media (rango) | |
| Lactato (mmol/l) | 4,9 (3 a 12) |
| pH | 7,25 (7,08 a 7,29) |
| pCO2 (mmHg) | 70,5 (60 a 105) |
| Troponina (μg/l) | 2,02 (0,34 a 12,2) |
| Plaquetas (/μl) | 63.435 (3.000 a 99.000) |
| SOFA en el momento de la detección: media (rango) | 3,3 (0 a 12) |
SOFA: The Sequential Organ Failure Assessment.
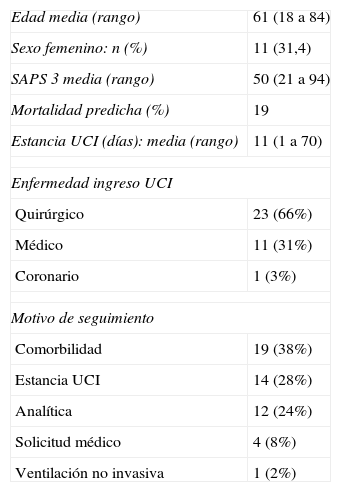
Datos demográficos «seguimiento post-UCI»
| Edad media (rango) | 61 (18 a 84) |
| Sexo femenino: n (%) | 11 (31,4) |
| SAPS 3 media (rango) | 50 (21 a 94) |
| Mortalidad predicha (%) | 19 |
| Estancia UCI (días): media (rango) | 11 (1 a 70) |
| Enfermedad ingreso UCI | |
| Quirúrgico | 23 (66%) |
| Médico | 11 (31%) |
| Coronario | 1 (3%) |
| Motivo de seguimiento | |
| Comorbilidad | 19 (38%) |
| Estancia UCI | 14 (28%) |
| Analítica | 12 (24%) |
| Solicitud médico | 4 (8%) |
| Ventilación no invasiva | 1 (2%) |
SAPS 3: Simplified Acute Physiology Score; UCI:Unidad de Cuidados Intensivos.
De los pacientes detectados por la «actividad extra-UCI» la mayoría 108 (65%) procedían del área de Urgencias, seguido de la planta médica 55 (33%), de la planta quirúrgica y reanimación 4 (3%). Del total de actuaciones (233) realizadas en este grupo en el 45% de las ocasiones, esta consistió en la valoración médica, sin otra intervención, confirmando la estabilidad del paciente, 18% participación en la decisión consensuada de LTSV, 12% seguimiento estrecho de su evolución en las horas siguientes en la guardia del día de la detección, 14% reorientación diagnóstica con el médico responsable del paciente, 8% intensificación o ajuste de las medidas terapéuticas y en un 3% (6 pacientes) se realizó ingreso precoz en UCI.
De estos pacientes intervenidos 5 (3%) habían estado ingresados en la UCI en ese mismo proceso y solo 4 (2,4%) fueron motivo de llamada al «busca» de guardia tras finalización del seguimiento. El tiempo medio de seguimiento fue de un día (rango 1 a 6) con una mortalidad del 7,2%. De los 12 pacientes que fallecieron, en 7 de ellos se había consensuado previamente, con la familia y su médico, LTSV.
En cuanto a los pacientes del «seguimiento post-UCI» de las 104 intervenciones la más frecuente fue la valoración médica en el 46% de los casos, reorientación diagnóstica en un 26%, ajuste del tratamiento en un 13%, seguimiento de su evolución en las horas de guardia en un 12%. Un paciente reingresó en la UCI durante el seguimiento, en otro se consensuó con su médico LTSV y finalmente se trasladó un paciente a otro hospital por no tener la especialidad necesaria en nuestro centro. El tiempo medio de seguimiento fue de 3 días (rango 1 a 11), la estancia media hospitalaria tras el alta de la UCI de 13 días (rango 2 a 34), la mortalidad hospitalaria fue del 0% y solo un paciente fue motivo de llamada al «busca» de guardia con ingreso tras finalización de seguimiento.
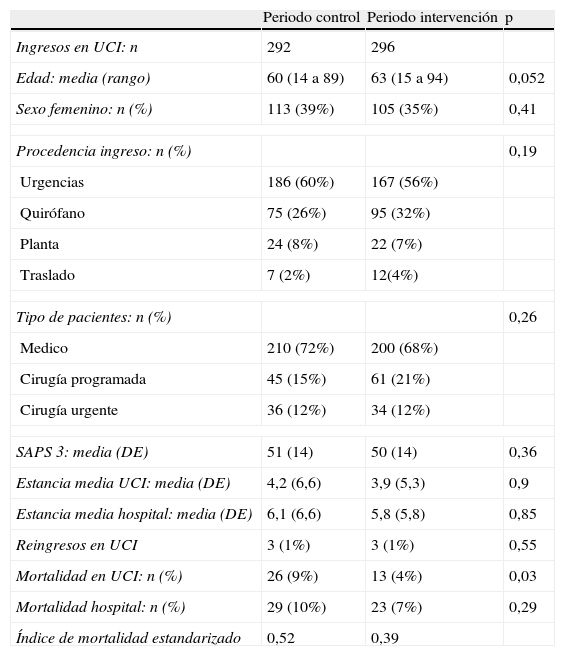
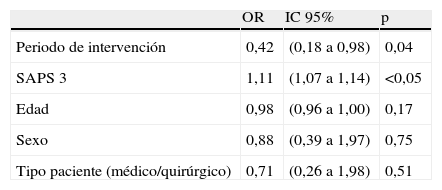
Las características de los pacientes ingresados en la UCI en el periodo control frente al de intervención se muestran en la tabla 3. La mortalidad predicha por el SAPS 3 en ambos grupos fue del 19%, mientras que la mortalidad real en UCI fue del 9% en el periodo control y del 4% en el periodo de intervención (p=0,03). En el análisis multivariable (tabla 4), siendo la variable dependiente la mortalidad en UCI, los 2 factores que guardaron relación significativa con dicha variable fueron el haber ingresado durante el periodo de intervención OR 0,42 (IC95%; 0,18 a 0,98) (p=0,04) y el SAPS 3 OR 1,11 (IC95%; 1,07 a 1,14) (p<0,05).
Características y evolución de los pacientes ingresados en UCI
| Periodo control | Periodo intervención | p | |
| Ingresos en UCI: n | 292 | 296 | |
| Edad: media (rango) | 60 (14 a 89) | 63 (15 a 94) | 0,052 |
| Sexo femenino: n (%) | 113 (39%) | 105 (35%) | 0,41 |
| Procedencia ingreso: n (%) | 0,19 | ||
| Urgencias | 186 (60%) | 167 (56%) | |
| Quirófano | 75 (26%) | 95 (32%) | |
| Planta | 24 (8%) | 22 (7%) | |
| Traslado | 7 (2%) | 12(4%) | |
| Tipo de pacientes: n (%) | 0,26 | ||
| Medico | 210 (72%) | 200 (68%) | |
| Cirugía programada | 45 (15%) | 61 (21%) | |
| Cirugía urgente | 36 (12%) | 34 (12%) | |
| SAPS 3: media (DE) | 51 (14) | 50 (14) | 0,36 |
| Estancia media UCI: media (DE) | 4,2 (6,6) | 3,9 (5,3) | 0,9 |
| Estancia media hospital: media (DE) | 6,1 (6,6) | 5,8 (5,8) | 0,85 |
| Reingresos en UCI | 3 (1%) | 3 (1%) | 0,55 |
| Mortalidad en UCI: n (%) | 26 (9%) | 13 (4%) | 0,03 |
| Mortalidad hospital: n (%) | 29 (10%) | 23 (7%) | 0,29 |
| Índice de mortalidad estandarizado | 0,52 | 0,39 | |
DE: desviación estándar; SAPS: Simplified Acute Physiology Score.
Índice de mortalidad estandarizado: mortalidad real/mortalidad predicha por SAPS 3.
Análisis multivariable sobre la supervivencia a UCI
| OR | IC 95% | p | |
| Periodo de intervención | 0,42 | (0,18 a 0,98) | 0,04 |
| SAPS 3 | 1,11 | (1,07 a 1,14) | <0,05 |
| Edad | 0,98 | (0,96 a 1,00) | 0,17 |
| Sexo | 0,88 | (0,39 a 1,97) | 0,75 |
| Tipo paciente (médico/quirúrgico) | 0,71 | (0,26 a 1,98) | 0,51 |
SAPS: Simplified Acute Physiology Score.
El número de avisos por PCR hospitalaria en el periodo control fue de 10 frente 3 en el periodo de intervención (p=0,07).
En el periodo intervención hemos objetivado con respecto al periodo control una reducción significativa en el porcentaje de llamadas por consulta (no emergencias) al intensivista de guardia 385 (70%) vs. 361 (64%); p=0,02, un incremento significativo en el porcentaje de llamadas en el turno de mañana 220 (40%) vs. 279 (49%); p=0,005 y en el porcentaje de ingresos en UCI en el turno de mañana 96 (33%) vs. 125 (42%); p=0,01.
DiscusiónEn el presente estudio, la «actividad extra-UCI» supuso la intervención directa por parte del servicio de medicina intensiva en 167 pacientes, 97% de ellos de las áreas de Urgencias y hospitalización médica convencional. De ellos, solo 6 pacientes (4%) precisaron ingreso precoz en UCI con una supervivencia hospitalaria del 93%. En cuanto al «seguimiento post-UCI» se intervino en 35 pacientes. Esta actividad se centró fundamentalmente en pacientes con enfermedad quirúrgica (66%). De estos pacientes, solo uno precisó reingreso en UCI tras finalización del seguimiento, con una tasa de supervivencia hospitalaria del 100%.
Con respecto al estudio cuasi-experimental «before-after» apreciamos que los pacientes ingresados en la UCI (con similar gravedad en el momento del ingreso) han presentado una reducción significativa en su mortalidad, presentando en ambos periodos estudiados una mortalidad muy inferior a la predicha por los scores de gravedad en el momento de su ingreso en UCI. Durante los 2 periodos estudiados no hubo ningún cambio significativo en la atención a los pacientes o en los protocolos que pueda justificar un cambio en la mortalidad. Quizás esto sea un efecto multifactorial en relación con una mejor selección de los pacientes candidatos a ingreso en UCI asociado a una mayor posibilidad para ingreso de pacientes de cirugía programada y un ingreso más precoz de los pacientes de riesgo. Para demostrar asociación necesitaríamos por supuesto un mayor tamaño muestral y quizás la realización de un estudio multicéntrico. En el caso de las PCR hospitalaria el descenso sí está en clara relación con la actividad.
Con este proyecto conseguimos modificar los flujos de trabajo en UCI consiguiendo una mejor programación de los ingresos, reducir las situaciones de PCR en el hospital y mejorar el pronóstico y la eficiencia de los pacientes ingresados en la propia UCI y así gestionar mejor los recursos sanitarios. Todo ello debido, probablemente, a que se consiguen reducir los ingresos urgentes por las demoras en el tratamiento, el retraso en la admisión en la Unidad por falta de camas que se han visto asociados a mayor mortalidad y estancia hospitalaria5–8,13.
Para ello nos basamos en que las situaciones de riesgo vital suelen estar precedidas de alteraciones fisiopatológicas detectables y prevenibles siendo este hecho más llamativo en las enfermedades tiempo-dependientes, como la sepsis, el síndrome coronario agudo y la parada cardiorrespiratoria9–12. En este sentido ya se han desarrollado equipos de respuesta rápida hospitalaria en emergencias con el mismo propósito de identificación temprana de los pacientes en riesgo fuera de la UCI14,15. En Estados Unidos estos equipos forman parte del programa «cinco millones de vidas» del Institute Healthcare Improvement dirigido a mejorar el pronóstico de los pacientes y reducir el numero de muertes16. También se han desarrollado sistemas de actuación tipo «código» para entidades clínicas como la sepsis bajo las directrices de la Surviving Sepsis Campaign17,18, el infarto19 o el ictus20 que han demostrado su efectividad. Para hacernos una idea del impacto en consumo de recursos, podemos fijarnos en la sepsis grave. Su incidencia anual es de 14,1/10.000 habitantes, su mortalidad global es de un 33% (superior para los episodios con más de una disfunción orgánica, disfunción hepática, o presencia de comorbilidades). La estancia media hospitalaria en nuestro medio es de 28,9 días y el coste anual de la atención a la sepsis grave en la Comunidad de Madrid es de 70 millones de euros21.
Para la implantación de este proyecto nos apoyamos en la tecnología de la información que como lo demuestran, entre otros, el estudio RIFLE mejora la atención al paciente22–26. Esta herramienta informática nos permite la detección de valores analíticos alterados consiguiendo de esta forma ampliar la detección y actuación precoz a todo el hospital.
Hay datos contradictorios en la literatura sobre la utilidad de diferentes sistemas de identificación precoz de pacientes en riesgo. Sin embargo, existen experiencias basadas en la creación de equipos de respuesta rápida, con diferentes sistemas de activación, que han demostrado beneficios. Así, una reciente revisión sistemática de la literatura demuestra una reducción del 34% en las PCR hospitalarias fuera de UCI27. Los equipos de respuesta rápida están evolucionando cambiado los sistemas de activación e incluyendo datos analíticos28.
Como limitaciones a nuestro estudio cabe destacar que en el periodo control hemos realizado, de algún modo, una actividad fuera de la UCI revisando diariamente los pacientes ubicados, exclusivamente en el área de observación de Urgencias, y mediante la implantación de sistemas de actuación «tipo código» como el Código Sepsis, Código Síndrome Coronario Agudo y Código Reanimación Cardiopulmonar. Sin embargo, este sesgo favorece precisamente al periodo control y no al periodo intervención. En segundo lugar, la decisión de intervenir a un paciente que cumple criterios de inclusión queda a criterio del intensivista, responsable de la actividad ese día, lo que añade un punto de subjetividad a la hora de seleccionar los pacientes que se van a intervenir. En tercer lugar se trata de un estudio realizado en un solo centro, no aleatorizado con un tamaño muestral reducido.
ConclusionesLa actividad de detección precoz de pacientes en riesgo fuera de la UCI puede producir un efecto beneficioso sobre los pacientes ingresados en UCI así como una reducción de las PCR hospitalarias.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.