No existe demasiada información sobre la evolución y estado neurológico a largo plazo de los pacientes en edad pediátrica que sobreviven a una parada cardiaca extrahospitalaria. Nuestro objetivo es describir la supervivencia y estado neurológico de estos pacientes a largo plazo.
DiseñoEstudio observacional retrospectivo. Basado en el Registro Andaluz de Parada Cardiaca Extrahospitalaria.
ÁmbitoAtención Prehospitalaria.
PacientesEntre 0 y 15 años atendidos entre enero de 2008 y diciembre de 2012 por Parada Cardiaca Extrahospitalaria.
IntervencionesSeguimiento de pacientes.
VariablesSe incluyen variables de la atención prehospitalaria, hospitalaria y del seguimiento al año y un seguimiento específico de los supervivientes en junio de 2014.
ResultadosSe incluyeron en el registro un total de 5069 pacientes de los que 125(2.5%) tenían 15 o menos años. La parada fue presenciada en el 52.8% de los casos y hubo reanimación previa en 65.6%. El ritmo inicial fue desfibrilable en 7 (5.2%) casos. Un 48.8% de los pacientes llegó al hospital aunque un 20% lo hizo en situación de reanimación en curso. De los 9 (7.2%) pacientes que sobrevivieron al alta hospitalaria, 5 de ellos lo hicieron con recuperación ad integrum y 4 con grave deterioro neurológico. Los 5 pacientes con recuperación completa mantuvieron su situación a largo plazo. Los 4 pacientes restantes, aunque con discreta mejoría, se mantuvieron en situación de discapacidad neurológica.
ConclusionesLa supervivencia de la parada cardiaca extrahospitalaria en edad pediátrica es baja. El pronóstico a largo plazo de los pacientes con buena recuperación neurológica desde el inicio se mantiene, aunque la mejoría en el resto es mínima.
Little is known about the evolution and long-term neurological status of pediatric patients who survive out-of-hospital cardiac arrest. Our aim is to describe long-term survival and neurological status.
DesignRetrospective observational study, based on the Andalusian Register of out-of-hospital Cardiac Arrest.
SettingPre-hospital Care.
PatientsThe study included patients aged 0–15 years between January 2008 and December 2012.
InterventionsPatients follow up.
VariablesPrehospital and hospital care variables were analyzed and one-year follow-up was performed, along with a specific follow-up of survivors in June 2014.
ResultsOf 5069 patients included in the register, 125 (2.5%) were aged ≤15 years. Cardiac arrest was witnessed in 52.8% of cases and resuscitation was performed in 65.6%. The initial rhythm was shockable in 7 (5.2%) cases. Nearly half (48.8%) the patients reached the hospital alive, of whom 20% did so while receiving resuscitation maneuvers. Only 9 (7.2%) patients survived to hospital discharge; 5 showed ad integrum recovery and 4 showed significant neurological impairment. The 5 patients with complete recovery continued their long-term situation. The remaining 4 patients, although slight improvement, were maintained in situation of neurological disability.
ConclusionsSurvival after out-of-hospital cardiac arrest in pediatric patients was low. The long-term prognosis of survivors with good neurological recovery remains, although improvement in the rest was minimal.
La parada cardiorrespiratoria (PCR) extrahospitalaria en edad pediátrica ha pasado de ser considerada un evento raro1 a ocupar un lugar relevante dentro de este problema de salud2,3. A pesar de ello, la información disponible es, comparativamente con la relativa a la parada en el adulto, escasa. Hay alguna serie con un número significativo de pacientes, que analiza su incidencia a nivel poblacional y los resultados sobre supervivencia y estado neurológico al alta hospitalaria4. No obstante, existe controversia sobre los resultados finales en cuanto a la recuperación de los pacientes pediátricos a largo plazo. Esto es debido a la escasez de datos sobre la recuperación neurológica en periodos alejados del alta hospitalaria. Las series más importantes no van más allá del estado neurológico al mes del evento5,6. Por otra parte, la edad pediátrica no está claramente definida en la literatura sobre PCR. La incidencia y los resultados finales varían mucho según los tramos de edad estudiados, por tanto, es necesario delimitar el intervalo de edad escogido5,7.
Nuestro objetivo es describir los resultados en supervivencia y situación neurológica a largo plazo de los pacientes con edad entre 0 y 15 años, que sufren una PCR extrahospitalaria.
Pacientes y métodosEstudio observacional retrospectivo entre enero de 2008 y diciembre de 2012. Los datos provienen del Registro Andaluz de Parada Cardiaca Extrahospitalaria, cuyos métodos han sido anteriormente publicados8. De manera breve, es un registro continuo de casos de PCR extrahospitalaria atendidos por los equipos de emergencias (EE) de la Empresa Pública de Emergencias Sanitarias de Andalucía (EPES).
ÁmbitoComo servicio público, la EPES atiende las emergencias sanitarias extrahospitalarias en toda Andalucía, aunque por su estructura sociogeográfica los recursos y la atención a las emergencias extrahospitalarias por parte de la EPES se traducen en una cobertura terrestre del 67% de la población, y mixta, aérea y terrestre, del 100%9,10.
Pacientes incluidosCuando se trata un episodio de fibrilación ventricular o se realizan maniobras de reanimación los EE utilizan los códigos 427.41 (fibrilación ventricular) y 427.5 (PCR) para codificar las asistencias. Todos los casos con estos códigos son incluidos automáticamente en el registro. Para cada caso se recogen variables de la asistencia prehospitalaria: datos del paciente (sexo, edad), del contexto de la PCR (lugar de la parada, si fue presenciada, existencia de soporte vital previo con o sin desfibrilación, intervalos temporales entre el momento del evento-llamada-llegada del EE) y de la atención por el EE (aislamiento de vía aérea, desfibrilación, fármacos, situación al final de la reanimación, causa estimada de la parada), y variables de la evolución hospitalaria (intervencionismo coronario, hipotermia, situación vital y estado neurológico al alta) y del seguimiento al alta (situación vital y estado neurológico al alta). Los datos hospitalarios se consultan a través de la historia clínica única de salud. El seguimiento tras el alta, al mes y al año, se realiza mediante una encuesta telefónica estandarizada, centralizada para toda Andalucía, realizada desde un centro de coordinación de la EPES. En la encuesta se solicita el consentimiento del paciente (familiares, en este caso fueron siempre los padres) tanto para realizar la entrevista como para el uso estadístico de los datos. Para la valoración del estado neurológico se empleó la escala pediátrica Cerebral Performance Category (CPC)11. Para limitar la pérdida de información, pérdida de número de casos, anualmente se solicita acceso al Instituto Nacional de Defunciones del Ministerio español de Sanidad. Finalmente, para este análisis se realizó un seguimiento especial durante el mes de mayo de 2014. Este seguimiento determinó el tiempo máximo de evolución de cada paciente. La definición de las variables escogidas (tabla 1) sigue las recomendaciones Utstein12.
Características generales de los 125 casos de pacientes en edad pediátrica
| Variables | Distribución |
|---|---|
| Edad en años (media±DE) | 5,3±5 |
| Mediana (RIQ) en años | 4 (1-9,5) |
| Varones, n (%) | 77 (61,6) |
| Lugar de parada, n (%) | |
| Domicilio | 36 (29,2) |
| Lugar público | 31 (24,8) |
| Calle | 23 (18,4) |
| Centro sanitario extrahospitalario | 23 (18,4) |
| Otros | 10 (8) |
| Ambulancia del EE | 2 (1,6) |
| Parada presenciada, n(%) | 66 (52,8) |
| Testigos | 38 (30,4) |
| Otro personal sanitario | 16 (12,8) |
| Equipo de emergencias | 12 (9,6) |
| Soporte vital previo a la llegada del EE | 82 (65,6) |
| Personal sanitario | 64 (51,2) |
| Testigos | 14 (11,2) |
| Personal no sanitario servicios públicos | 2 (1,6) |
| Testigos con soporte RCP telefónico | 2 (1,6) |
| Desfibrilaciones previas a la llegada del EE | 1 |
| Etiología de la PCR, n (%) | |
| Traumática | 23 (18,4) |
| Respiratoria | 22 (17,6) |
| Desconocida | 37 (29,6) |
| Cardiaca | 20 (16) |
| Otras | 13 (10,4) |
| Ahogamiento | 5 (4) |
| Tóxica-metabólica | 4 (3,2) |
| Neurológica | 1 (0,8) |
| Intervalo colapso-llegada EE, mediana (RIQ) en minutos | 14 (9-24) |
| Intervalo llamada-llegada EE, mediana (RIQ) en minutos | 8 (12-18) |
DE: desviación estándar; EE: equipo de emergencias; PCR: parada cardiorrespiratoria; RCP: reanimación cardiopulmonar; RIQ: rango intercuartílico.
Para este estudio se consideraron los pacientes pediátricos incluidos en el registro, cuya edad estaba comprendida entre los 0 y los 15 años, ambos inclusive. Para el análisis se excluyeron aquellos casos que se identificaron como reanimaciones fútiles.
Análisis estadísticoSe realiza análisis descriptivo de las características generales, del tratamiento prehospitalario recibido y de las características de los supervivientes. Los resultados se expresan como media ±desviación típica, mediana y rango intercuartílico o número y porcentaje, según se indique.
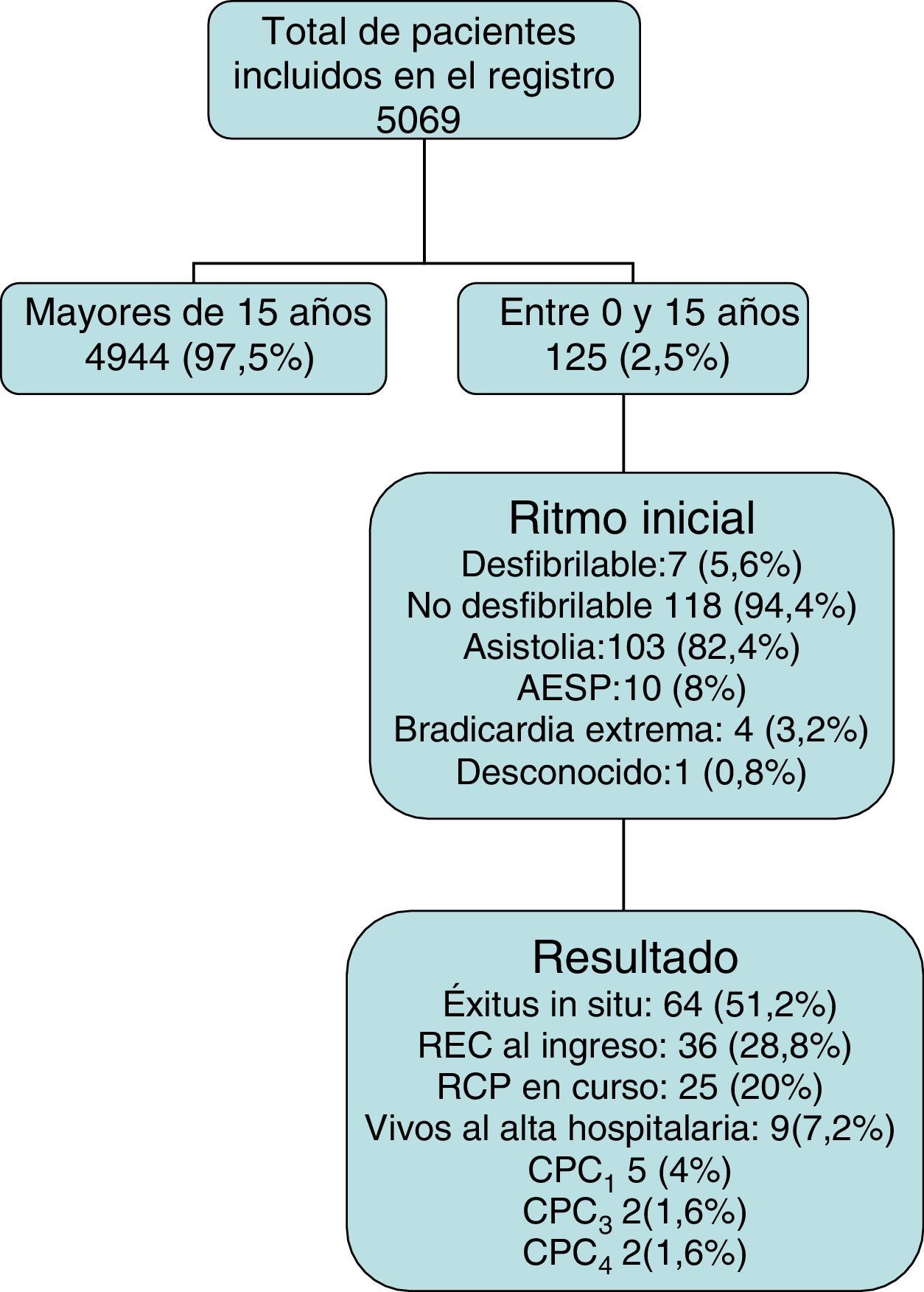
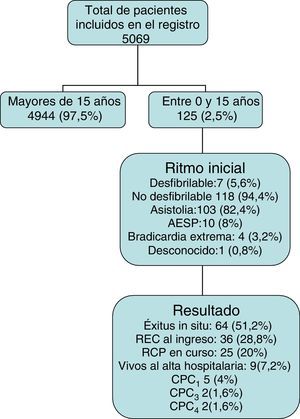
ResultadosSe incluyeron en el registro un total de 5.069 pacientes en los que se realizó soporte vital avanzado. De ellos, 125 (2,5%) tenían 15 o menos años de edad (fig. 1). Un total de 113 (90,4%) paradas se produjeron antes de la llegada del EE. No fue posible conseguir el momento exacto del colapso en 50 casos (44,2%), por lo que solo se pudo calcular el intervalo en 63 (55,8%). Las características generales de los pacientes se muestran en la tabla 1. Los detalles de la atención prehospitalaria realizada y los resultados finales tras esta se muestran en la tabla 2. Ninguno de los pacientes ingresados en el hospital recibió tratamiento con hipotermia.
Tratamiento prehospitalario realizado
| Aislamiento vía aérea, n (%) | |
|---|---|
| IOT | 110 (88) |
| No realizado | 6 (4,8) |
| IOT previa EE | 5 (4) |
| IOT previa PCR | 3 (2,4) |
| Mascarilla laríngea | 1 (0,8) |
| Fármacos, n (%) | |
| Adrenalina | 107 (85,6) |
| Atropina | 67 (53,6) |
| Amiodarona | 4 (3,2) |
| Pacientes que llegan al hospital, n (%) | 61 (48,8) |
| Pacientes en situación REC al ingreso hospitalario | 36 (28,8) |
| Reanimación en curso al ingreso | 25 (20) |
EE: equipo de emergencias; IOT: intubación orotraqueal; PCR: parada cardiorrespiratoria; REC: recuperación espontánea de circulación efectiva
De los 9 (7,2%) pacientes que sobrevivieron al alta hospitalaria, 5 de ellos lo hicieron con recuperación ad integrum (CPC1) y 4 con grave deterioro neurológico (CPC3-4).
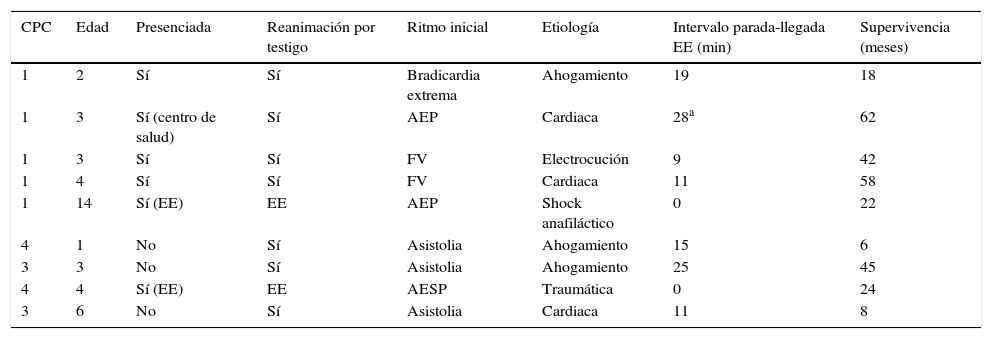
En el seguimiento se obtuvieron los siguientes resultados: los 5 pacientes con CPC1 mantenían este estado tras un periodo de 18, 22, 42, 58 y 62 meses desde el evento, respectivamente. Los 4 pacientes con deterioro neurológico CPC3-4 estaban vivos y con una discreta mejoría de su estado neurológico (los 4 presentaban una situación CPC3) tras un periodo de 6, 8, 24 y 45 meses, respectivamente. La descripción de las características de estos pacientes se muestra en la tabla 3.
Características de los pacientes supervivientes al alta hospitalaria
| CPC | Edad | Presenciada | Reanimación por testigo | Ritmo inicial | Etiología | Intervalo parada-llegada EE (min) | Supervivencia (meses) |
|---|---|---|---|---|---|---|---|
| 1 | 2 | Sí | Sí | Bradicardia extrema | Ahogamiento | 19 | 18 |
| 1 | 3 | Sí (centro de salud) | Sí | AEP | Cardiaca | 28a | 62 |
| 1 | 3 | Sí | Sí | FV | Electrocución | 9 | 42 |
| 1 | 4 | Sí | Sí | FV | Cardiaca | 11 | 58 |
| 1 | 14 | Sí (EE) | EE | AEP | Shock anafiláctico | 0 | 22 |
| 4 | 1 | No | Sí | Asistolia | Ahogamiento | 15 | 6 |
| 3 | 3 | No | Sí | Asistolia | Ahogamiento | 25 | 45 |
| 4 | 4 | Sí (EE) | EE | AESP | Traumática | 0 | 24 |
| 3 | 6 | No | Sí | Asistolia | Cardiaca | 11 | 8 |
AEP: actividad eléctrica con pulso; AESP: actividad eléctrica sin pulso; CPC: Cerebral Perfomance Category; EE: equipo de emergencias; FV: fibrilación ventricular.
Se presentan los resultados de la serie de PCR extrahospitalaria en población pediátrica más numerosa recogida en nuestro país. La proporción de PCR pediátrica/adulto encontrada en nuestro trabajo es similar a la publicada por otros registros, teniendo en cuenta las diferencias a la hora de acotar los grupos de edad3,6. De igual manera, la supervivencia global es acorde también con datos de otras series similares13, e inferior a la obtenida en nuestra población adulta8. La mayor parte de las paradas sucedió fuera del domicilio; no obstante, cerca del 50% no fueron presenciadas. A pesar de ello, en dos tercios de los casos se iniciaron maniobras de reanimación antes de la llegada del EE, probablemente debido a que un porcentaje de las paradas se producen en centros de salud y otras son derivadas directamente a estos centros antes de que llegue el EE. La mitad de los pacientes alcanza el hospital, pero uno de cada 5 pacientes que lo hace llegó sin pulso espontáneo, en situación de reanimación en curso, aspecto que se sabe asociado a un mal pronóstico14,15. Es probable que esta situación, que supera con mucho lo que ocurre con los adultos, esté en relación con la conocida dificultad para decidir sobre el terreno el cese de la reanimación en niños16. Aunque no podemos precisar el momento del exitus, la realidad fue que ningún paciente con reanimación en curso recibió el alta hospitalaria.
Al igual que lo referido en otras series provenientes de diferentes países, la presencia de un ritmo inicial desfibrilable es escasa5,17,18, factor que incide, sin duda, en la baja supervivencia general en esta edad. De hecho, en ninguno de los casos con buena evolución neurológica el ritmo inicial fue asistolia.
En todos los supervivientes se realizaron maniobras de soporte vital previamente a la llegada del EE y en los 5 casos con recuperación ad integrum la parada fue presenciada. También fue presenciada por el propio EE una parada de causa traumática. Aunque el paciente sobrevivió, presentó finalmente discapacidad a largo plazo (CPC3), un resultado esperable dado el mal pronóstico general que tiene esta etiología de PCR19.
Un número importante de casos se etiquetaron como de etiología desconocida, y aunque en los adultos se suele asignar a una causa cardiaca, no sucede igual en estas edades, donde se constata una baja correlación diagnóstica cuando no hay una causa aparente20. Hubo un alto porcentaje de incertidumbre en la estimación del momento de parada, reflejando la dificultad de fijar la hora cuando la parada no es presenciada.
La supervivencia de la parada cardiaca extrahospitalaria es baja. Aunque un porcentaje significativo de pacientes llega al hospital, los resultados finales a largo plazo son pobres, independientemente de que en la fase prehospitalaria las medidas básicas, la vía aérea y los fármacos (tabla 2) se ajusten a las recomendaciones internacionales21. Es probable que la dificultad para tratar la causa de la PCR, como el intervencionismo coronario percutáneo en el caso de la PCR de causa cardiaca en el adulto22, y la incertidumbre sobre la eficacia de la hipotermia terapéutica en la PCR pediátrica23,24 influyan en los resultados. De hecho, en nuestra serie ninguno de los pacientes fue sometido a hipotermia, a pesar de que durante los primeros años de la misma la controversia tenía menos datos negativos24.
Llama poderosamente la atención la marcada diferencia en resultados entre la PCR pediátrica extrahospitalaria y la que se produce en el hospital25, cuyos resultados finales se mueven en unos porcentajes que se antojan en estos momentos inalcanzables, si bien es cierto que, al tratarse de los resultados de un único servicio de emergencias, aunque atiende a la región más poblada de España, podría existir variabilidad, como sucede con las series generales publicadas en nuestro país26.
También sería una intervención clave incrementar no solo los porcentajes de reanimación previa, sino también su calidad; en concreto, la realización de compresiones torácicas más ventilación frente a solo compresiones, incidiendo especialmente sobre este aspecto cuando se dan los consejos telefónicos desde los centros de coordinación27,28.
A pesar de todo, la situación neurológica de los pacientes pediátricos que sobrevivieron a una parada cardiaca extrahospitalaria se mantuvo a largo plazo. Los pacientes que recibieron el alta hospitalaria con recuperación ad integrum conservaron esa situación. Los pacientes con diverso grado de deterioro neurológico manifestaron una discreta mejoría, pero todos mantuvieron una situación dependiente.
Nuestro estudio presenta varias limitaciones. Se trata de un registro que, aunque incluye los pacientes prospectivamente, en orden cronológico, se analizó de forma retrospectiva. Hay determinadas variables con pérdida de información que contribuirían a matizar los resultados. La pérdida de información sobre el momento de la parada limita el análisis sobre la influencia del intervalo entre el colapso y el comienzo de la reanimación. Aunque es una limitación frecuente en la mayoría de los registros, no deja de ser una variable clave en los resultados en parada cardiaca. El registro se basa en un sistema automático de inclusión de casos. Aunque cuente con mecanismos de control de calidad, no se pueden excluir errores por mala codificación de los casos, lo que ocasionaría la no inclusión de algún paciente.
A pesar de tratarse de una serie muy numerosa para el grupo de edad tratado, dado el número final de pacientes que sobrevive, no se ha considerado oportuno realizar ningún análisis de asociación entre variables y resultado. Finalmente, es un registro general de PCR, no específico para PCR pediátrica, y de ámbito regional, por lo que sus resultados podrían no representar fielmente la realidad en España.
Nuestros resultados finales demuestran la necesidad de mantener un seguimiento y analizar la evolución de los pacientes con parada cardiaca extrahospitalaria en edad pediátrica para abordar mejoras en su atención integral. Líneas de investigación sobre medidas para conseguir una reanimación previa de mejor calidad podrían incrementar las posibilidades de éxito de unos cuidados hospitalarios que, de momento, no cuentan con intervenciones específicas para esta edad.
FinanciaciónEl Registro Andaluz de Parada Cardiaca Extrahospitalaria fue puesto en marcha mediante una beca de investigación del Fondo de Investigaciones Sanitarias, Instituto Carlos III, y se mantiene con financiación de la propia EPES.
Conflicto de interesesLos autores declaran no tener ningún conflicto de interés.