Determinar los tiempos de asistencia, características extrahospitalarias e intrahospitalarias y supervivencia de las paradas cardiacas atendidas por una UVI móvil, al igual que los factores implicados en la supervivencia al ingreso y al alta hospitalaria.
DiseñoEstudio observacional retrospectivo desde el 1 de enero de 2010 al 31 de diciembre de 2010, con un seguimiento de un año desde la PCR.
ÁmbitoÁrea sanitaria IV del Principado de Asturias, con 342.020 habitantes en 2010.
PacientesSe incluyeron todos los pacientes que sufrieron una PCR en 2010 y fueron atendidos por la UVI móvil.
Variables principalesDatos demográficos, causa de la PCR, intervención por testigos, tiempos de asistencia y supervivencia al ingreso, al alta y un año después.
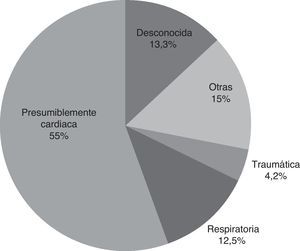
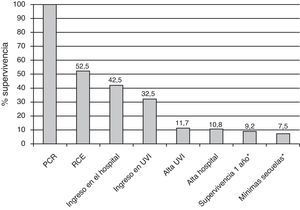
ResultadosSe atendieron un total de 177 paradas cardiacas. En 120 se indicó el soporte vital avanzado (SVA), siendo 66 de ellas (55%) de causa presumiblemente cardiaca. Recuperaron el pulso 63 pacientes (52,5%), llegando 51 de ellos con vida al hospital (42,5%). Se les dio el alta a 13 pacientes (10,8%). Al año 11 (9,2%) seguían vivos y 9 de ellos (7,5%) tenían una cerebral performance category (CPC) de 1. El ritmo inicial de fibrilación ventricular (FV) y los tiempos cortos en la asistencia se relacionaron con la supervivencia.
ConclusionesLa supervivencia fue superior a la publicada al ingreso al hospital y similar a la del alta. Como factores relacionados se encontraron los tiempos de asistencia y el ritmo inicial. La reanimación por el testigo fue escasa y no se usaron desfibriladores semiautomáticos (DEA) públicos.
To evaluate attendance timings, out- and in-hospital characteristics, and survival of cardiac arrests attended by an advanced life support unit in Asturias (Spain) in 2010. Factors related to survival upon admission and at discharge were also analyzed.
DesignA retrospective, observational trial was carried out involving a cohort of out-hospital cardiac arrests (OHCA) occurring between 1 January 2010 and 31 December 2010, with one year of follow-up from OHCA.
SettingHealth Care Area IV of the Principality of Asturias, with a population of 342,020 in 2010.
PatientsAll patients with OHCA and attended by an advanced life support unit were considered.
Main variablesDemographic data, the etiology of cardiac arrest, bystander cardiopulmonary resuscitation (CPR), attendance timings and survival upon admission, at discharge and after one year.
ResultsA total of 177 OHCA were included. Of these, 120 underwent CPR by the advanced life support team. Sixty-six of these cases (55%) were caused by presumed heart disease. A total of 63 patients (52.5%) recovered spontaneous circulation, and 51 (42.5%) maintained circulation upon admission to hospital. Thirteen patients (10.8%) were discharged alive. After one year, 11 patients were still alive (9.2%) - 9 of them (7.5%) with a Cerebral Performance Category (CPC) score of 1. Ventricular fibrillation and short attendance timings were related to increased survival.
ConclusionsThe survival rate upon admission was better than in other series and similar at discharge. Initial rhythm and attendance timings were related. Public automated external defibrillators (AED) were not used, and bystander CPR was infrequent.
La parada cardiorrespiratoria (PCR) es una situación clínica que cursa con interrupción brusca, inesperada y potencialmente reversible de la circulación y de la respiración espontáneas, según la definición del Plan Nacional de RCP1. El problema social y sanitario que supone es de gran trascendencia. Se estima que solo en España se producen anualmente 18.000 PCR en los hospitales (1,5 por cada 1.000 ingresos) y 50.000 más a nivel extrahospitalario entre todas las causas, que originan hasta el 10% del número total de fallecidos1,2. La supervivencia global de las PCR extrahospitalarias es del 10,1% en España3,4 y del 10,7% en Europa5. Viene determinada principalmente por el tiempo entre la parada cardiaca y la alerta al sistema de urgencias, el inicio de la reanimación cardiopulmonar (RCP) y la desfibrilación6. La asistencia por unidades de vigilancia intensiva (UVI) móviles es fundamental, ya que llevan a cabo el soporte vital avanzado, siguiente eslabón de esta cadena de supervivencia, y comienzan los cuidados posreanimación. Su implantación en España a partir de 1989 supuso un impulso en la asistencia de este grave problema sanitario. En Asturias comenzaron a funcionar en 1995 y cuentan con un enfermero, un médico y 2 técnicos en emergencias sanitarias. A pesar de ello, hasta el momento los resultados no son alentadores, con datos de supervivencia al alta hospitalaria que, en general, no sufrieron grandes variaciones en los últimos 20 años7. Es un problema que tiene 2 vertientes. Por una parte, es importante la formación de la población, siendo todavía infrecuente la realización de RCP por el testigo y la utilización de los desfibriladores semiautomáticos (DEA) públicos. Por otro lado es fundamental la respuesta del sistema de emergencias; al ser la PCR la afección más dependiente del tiempo, el intervalo hasta el inicio de la asistencia tiene gran relevancia en el pronóstico.
Una de las maneras de mejorar la supervivencia es aumentar las bases de datos con nuevos registros, de forma que sea posible analizar los factores relacionados y conseguir nuevas recomendaciones basadas en la evidencia. El objetivo del presente trabajo es determinar los tiempos de asistencia, características extrahospitalarias e intrahospitalarias y supervivencia de las paradas cardiacas atendidas por una UVI móvil, al igual que los factores implicados en la supervivencia al ingreso y al alta hospitalaria.
Pacientes y métodosSe trata de un estudio observacional retrospectivo de una cohorte de paradas cardiacas extrahospitalarias del área sanitaria iv de Asturias. Dicha área tiene una extensión de 2.415,91km2 (22,8% del total de Asturias) y contaba en el 2010 con 342.020 habitantes (31,4% de la población asturiana en ese año). Las urgencias extrahospitalarias fueron atendidas por el Centro Coordinador de Urgencias (CCU), una UVI móvil, 5 ambulancias de soporte vital básico (SVB), 2 ambulancias convencionales, 23 puntos de atención continuada (PAC) y 2 servicios de urgencias de atención primaria (SUAP)8. El centro coordinador gestiona las llamadas de los alertantes y moviliza los recursos en función de la gravedad y el tipo de incidente: UVI móvil, unidad de SVB con equipo de atención primaria (EAP), unidad de SVB o ambulancia convencional; los EAP también pueden desplazarse por sus medios. Tanto las ambulancias de SVB como los EAP tienen DEA. La UVI móvil está situada en la ciudad de Oviedo, capital del Principado de Asturias (225.391 hab. en 2010). Puede desplazarse a Lugones (10.953 hab.), Pola de Siero (10.504 hab.) y a cualquier otro punto del área iv, incluso fuera de la misma si así lo decide el CCU. La isocrona de 20 minutos engloba a toda la ciudad de Oviedo y un radio entre 10 y 25km alrededor de la misma donde también se encuentran las localidades de Noreña, La Vega, Santullano, Posada de Llanera, Soto de Ribera y Santa Eulalia además de las mencionadas anteriormente.
Se incluyeron todos los pacientes que sufrieron una PCR en el 2010 y fueron atendidos por la UVI móvil. Se recogieron los datos siguiendo el estilo Utstein9. Las variables independientes fueron la edad, el sexo, la fecha y hora de la PCR, la etiología, si fue presenciada, la localización, si hubo RCP previa a la asistencia por la UVI Móvil, el ritmo inicial, la distancia recorrida y los intervalos de tiempo de respuesta (hora de la PCR, llamada al CCU, inicio de SVB, desfibrilación, llegada al lugar, inicio de soporte vital avanzado [SVA], recuperación de circulación espontánea y fin de RCP); como variables dependientes: supervivencia a la llegada al hospital y al alta. Se registró también la supervivencia al año y la situación neurológica de los supervivientes según el valor de la escala Glasgow-Pittsburgh Cerebral Performance Category (CPC)9. Las variables cuantitativas se presentaron como media y desviación estándar (DE), y las cualitativas como porcentaje. Para estimar el efecto ajustado de las diferentes variables sobre la supervivencia (a la llegada al hospital y al alta) considerada como binaria, se ejecutaron 4 modelos de regresión logística con diferentes combinaciones de variables independientes a partir de distribuciones previas no informativas (uniformes impropias para los logaritmos de las odds ratio). Se seleccionó para cada tipo de supervivencia el modelo con menor Deviance Information Criterion (DIC). Se presentan las distribuciones posteriores de las odds ratio (OR) con la media, el intervalo de credibilidad (ICred) del 95% y la probabilidad posterior de que la OR sea mayor o menor que 1, según el caso. El análisis estadístico se llevó a cabo con el software de libre distribución R10. Los modelos bayesianos se obtuvieron mediante simulación en WinBUGS desde R con el paquete R2WinBUGS11.
ResultadosSe registraron 177 avisos por parada cardiaca (7,4% del total). El personal de la UVI móvil decidió la reanimación de 120 pacientes (67,8%). La edad media fue de 63,6 años (DE 19,7) y 78 eran hombres (65%). La mayoría de las paradas, 110 (91,7%), tuvo lugar antes de llegada de la UVI móvil. Las causas se muestran en la figura 1.
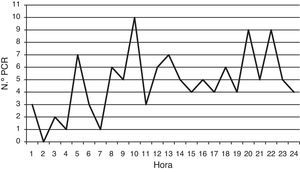
Las PCR fueron más frecuentes en los meses de mayo y junio, en los que ocurrieron 33 (27,5% del total); en noviembre y diciembre hubo otro pico con 25 (20,8%). Entre las 18 y las 23h tuvieron lugar 33 paradas (27,5%), aunque la hora de mayor incidencia fue las 10 de la mañana con el 8,3% (fig. 2). La PCR se dio en la ciudad de Oviedo en 88 casos (73,3%) y en 32 fuera de ella (26,6%). Se localizó en el domicilio en 80 ocasiones (66,6%), en un lugar público 28 (23,3%) y el resto en otras ubicaciones. Fue presenciada en 107 casos (89,2%), iniciando RCP básica los testigos en 31 (25,8%). En 11 pacientes (10% de las PCR no presenciadas por la UVI móvil y 13,4% de las PCR de causa presumiblemente cardiaca o desconocida) se llevó a cabo una descarga con DEA; en todos los casos pertenecía al sistema de emergencias (equipo de atención primaria y ambulancia de soporte vital básico). El ritmo inicial fue asistolia en 72 pacientes (60%), fibrilación ventricular (FV) en 23 (19,2%), actividad eléctrica sin pulso (AESP) en 21 (17,5%) y desconocido en 4 (3,3%).
Recuperaron la circulación espontánea 63 pacientes. En 24 (45,3%) se pudo tratar la causa de la parada. Se realizó un cateterismo cardiaco urgente a 13 pacientes (40,6% de los de causa desconocida o probablemente cardiaca que entraron con vida en el hospital). Ingresaron en la UVI 39 (76,5% de los que llegaron vivos al hospital), donde se llevó a cabo hipotermia terapéutica en 11 de ellos (28,2%). Fallecieron allí 25 pacientes (64,1%), en 21 casos por encefalopatía anóxica, en 2 por inestabilidad hemodinámica y en 2 por fallo multiorgánico. La estancia media en UVI de los 14 que pasaron a la planta de hospitalización fue de 6,8 días (DE 4,0). Les fue dada el alta a 13 pacientes tras permanecer en el hospital una media de 20 días (DE 10,4), 10 de ellos (8,3%) con mínimas secuelas (CPC de 1). Unos meses después falleció un paciente en estado vegetativo (CPC de 4). Al cabo de un año permanecían vivos 11 (se perdió el seguimiento de otro más que tenía una CPC de 1 al alta), 9 de ellos (7,5% del total de PCR reanimadas) con una CPC de 1 y los otros 2 (1,7%) con una CPC de 2 (figs. 3 y 4).
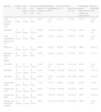
Características de las PCR atendidas por la UVI móvil (estilo Utstein). *Se perdió el seguimiento de uno de los pacientes al año del alta. AESP: actividad eléctrica sin pulso; CPC: Cerebral Performance Category; FV: fibrilación ventricular; n: número de pacientes; PCR: parada cardiorrespiratoria; RCE: recuperación de circulación espontánea; RCP: reanimación cardiopulmonar; TV: taquicardia ventricular.
La media de edad de los 13 supervivientes al alta hospitalaria fue de 65,2 años (DE 16,3) y 4 de ellos (30,8%) tenían más de 80 años. Se pararon por causa presumiblemente cardiológica 12 (92%), confirmándose en 5 casos (4 infartos de miocardio y un síndrome de Brugada). En 10 casos (77%) el ritmo inicial a la llegada de la UVI móvil fue la fibrilación ventricular. Solo 3 tenían un tiempo inicial de 10 min o más antes de la RCP, estando entre ellos los 2 con secuelas neurológicas. En 2 el tiempo de SVA hasta la recuperación de circulación espontánea fue de más de 15 min. La supervivencia Utstein (paradas presenciadas, de causa probablemente cardiaca y con ritmo inicial desfibrilable) fue del 42,1%.
Los tiempos de asistencia y su relación con la supervivencia al ingreso y al alta hospitalaria se muestran en la tabla 1. El intervalo entre la recepción de llamada por el CCU y la llegada al lugar (tiempo de respuesta) fue de 10 min, con una distancia media recorrida de 5,7km (DE 6,8). La probabilidad de la existencia de una diferencia en este intervalo entre supervivientes y no supervivientes al ingreso en el hospital es baja, en cambio es alta en la supervivencia al alta hospitalaria. En el intervalo PCR-recepción de la llamada por el CCU (primer eslabón de la cadena de supervivencia), los tiempos cortos se relacionan con mayor supervivencia tanto al ingreso como al alta con una alta probabilidad. En el intervalo PCR-RCP (segundo eslabón), la probabilidad de la existencia de una diferencia en la media de tiempos es elevada tanto al ingreso como al alta, con gran dispersión de datos en los no supervivientes. El intervalo PCR-desfibrilación (tercer eslabón), calculado en aquellas PCR con ritmo inicial desfibrilable, es también menor en los supervivientes con una alta probabilidad, al ingreso y al alta. En el intervalo PCR-SVA (cuarto eslabón) ocurre lo mismo, con una probabilidad del 100% en el caso de la supervivencia al alta hospitalaria. La duración del SVA hasta la RCE es similar en cuanto a la llegada con vida al hospital, y menor en los supervivientes al alta. El total de la RCP hasta la RCE y el intervalo desde la PCR hasta la RCE también es menor en la supervivencia al ingreso. La probabilidad de una diferencia en la duración del SVB es baja respecto a la llegada con vida al hospital y alta respecto a la supervivencia al alta. En cambio, la duración del SVA, el tiempo total de la RCP y de la PCR (hasta el fin de la reanimación en el caso de los que no recuperaron la circulación espontánea) es menor tanto a la llegada al hospital como al alta. En resumen, en todos los intervalos la probabilidad de que un tiempo menor favorezca la llegada con vida es alta, salvo en los de recepción de llamada por el CCU-llegada, soporte vital avanzado-recuperación de circulación espontánea y tiempo total de SVB. Respecto a la supervivencia al alta hospitalaria, en todos los casos los tiempos cortos favorecen la misma con una alta probabilidad (tabla 1).
Tiempos medios de intervención en minutos con desviación estándar (entre paréntesis) y probabilidad de existencia de diferencias entre supervivientes y no supervivientes al ingreso y al alta hospitalaria
| Intervalo | Total (n = 110) | Llega vivo hosp. (n = 44) | No llega vivo hosp. (n = 66) | Probabilidad tiempo vivo < tiempo no vivo | Intervalo credibilidad (95%) | Supervivencia (n = 11) | No supervivencia (n = 99) | Probabilidad tiempo supervivencia < tiempo no supervivencia | Intervalo credibilidad (95%) |
| PCR-recepción llamada CCU | 3 (2,88) | 2 (3,08) | 4 (4,44) | 94,4% | −3,57-0,38 | 1 (1,73) | 3 (4,10) | 97,2% | −3,58-0,04 |
| PCR-RCP | 10 (10,27) | 6 (6,08) | 13 (12,37) | 99,9% | −10,2-2,2 | 5 (4,30) | 11 (10,72) | 99,6% | −8,99-1,38 |
| PCR-desfibrilación (ritmo inicial FV) | 9 (4,30) | 8 (3,54) | 11 (5,18) | 85,0% | −7,9-2,4 | 8 (3,87) | 10 (4,61) | 77,0% | −5,81-2,62 |
| PCR-SVA | 12 (9,78) | 9 (5,73) | 15 (11,81) | 99,9% | −9,9-2,1 | 8 (2,98) | 13 (10,23) | 100% | −8,4-2,2 |
| Recepción llamada CCU-llegada | 10 (7,04) | 10 (8,67) | 10 (6,03) | 30,6% | −2,9-5,0 | 6 (2,32) | 11 (7,21) | 99,7% | −8,3-1,5 |
| SVA-RCE | 16 (12,72) | 15 (11,47) | 19 (14,18) | 63,8% | −21,2-14,7 | 10 (8,32) | 17 (12,15) | 97,9% | −14,1-0,24 |
| RCP-RCE | 18 (11,23) | 17 (10,87) | 23 (12,76) | 81,3% | −17,5-6,6 | 12 (7,99) | 20 (11,21) | 98,8% | −14,2-1,0 |
| PCR-RCE | 26 (15,15) | 25 (12,94) | 38 (24,60) | 80,4% | −44,4-17,4 | 18 (10,69) | 29 (15,45) | 99,2% | −19,9-2,1 |
| Tiempo total SVB | 7 (6,42) | 6 (5,78) | 7 (7,20) | 57,7% | −5,1-4,2 | 4 (2,56) | 8 (6,78) | 97,2% | −8,0-0,1 |
| Tiempo total SVA | 28 (18,07) | 21 (19,83) | 32 (15,33) | 99,7% | −17,5-3,0 | 14 (8,80) | 29 (18,25) | 100% | −22,3-7,9 |
| Tiempo total RCP | 30 (18,14) | 24 (20,01) | 34 (15,49) | 99,5% | −16,9-2,3 | 16 (8,33) | 32 (18,31) | 100% | −22,5-8,7 |
| Tiempo total PCR (hasta fin RCP) | 41 (20,89) | 33 (21,16) | 48 (18,35) | 100% | −23,1-6,5 | 22 (10,51) | 44 (20,56) | 100% | −30,8-13,7 |
FV: fibrilación ventricular; n: número de PCR; PCR: parada cardiorrespiratoria; RCE: Recuperación de la circulación espontánea; RCP: reanimación cardiopulmonar; SVA: soporte vital avanzado; SVB: soporte vital básico.
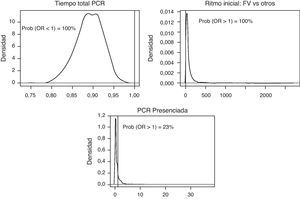
Al comparar el resto de variables respecto a la llegada con vida al hospital se observa que no hay diferencias importantes en cuanto a la edad, sexo y RCP por testigos. Las PCR en FV tienen mayor probabilidad de llegar con vida al hospital (OR 3,02; ICred 95%: 0,79– 8,28), al igual que, paradójicamente, las PCR no presenciadas (OR 0,31; ICred 95%: 0,29-1,07). Respecto a la supervivencia al alta hospitalaria, el modelo de regresión logística múltiple que mejor ajusta (DIC = 47,7) incluye las variables tiempo total de PCR, ritmo inicial y PCR presenciada. Se puede asegurar (probabilidades posteriores de 100%) que mayor tiempo total de PCR disminuye la probabilidad de supervivencia al alta hospitalaria (OR = 0,89; ICred 95%: 0,82-0,95) y que el ritmo inicial en FV las aumenta (OR = 85,7; ICred 95%: 6,73-495,8), como se muestra en la figura 5. El hecho de que la PCR sea presenciada tiene más probabilidad posterior de disminuir la supervivencia que de aumentarla, pero los resultados son poco concluyentes (77 frente a 23%).
DiscusiónEsta serie de 120 casos supone una incidencia de 35,1 PCR extrahospitalarias con RCP intentada por 100.000 habitantes; la real es superior, ya que al tratarse solo de las que reanimó la UVI móvil no se incluyeron las que atendieron otros recursos tales como unidades de SVB con equipos de primaria en caso de PCR en zonas muy alejadas ni las que atendieron las UVI móviles de áreas limítrofes que se desplazaron cuando la de Oviedo estaba ocupada. En la literatura médica los datos son muy variables, entre 24 y 128 por 100.000 hab.3,5, en parte debido a la existencia de varias definiciones de parada cardiaca. Algunas se limitan al cese de la actividad cardiaca independientemente de si es esperado o no, otras incluyen un criterio de tiempo desde el inicio de los síntomas, otras excluyen las de causa no cardiológica y, finalmente, otras solo la definen como tal si es potencialmente reversible. En este trabajo se siguió el estilo Utstein de publicación de datos, considerando todas aquellas paradas cardiacas en las que se inició la reanimación1,12.
Respecto a la distribución horaria, se piensa que las paradas cardiacas tienen 2 picos de incidencia: uno durante la mañana y otro entre las 5 y las 6 de la tarde13. Coincide con esta serie, donde hubo más paradas a las 10 de la mañana y entre las 6 y las 10 de la noche. La PCR más frecuente fue la de origen cardiaco y el ritmo inicial desfibrilable se dio en el 18,9% de los casos, inferior al 20-40% descrito4,14, si bien es cierto que la tendencia es hacia la disminución15. La RCP por el testigo fue escasa, pero similar e incluso superior a la de algunas series3,16. Aunque está bien demostrado que mejora la supervivencia (OR 2,5)5,7,17–19, no fue así en esta serie de casos, para lo que no hay explicación salvo por el tamaño de la muestra. Por otra parte, en ningún caso se desfibriló con DEA públicos, si bien en general solo se utilizan en el 2-4% de las ocasiones4,17.
La supervivencia al ingreso en el hospital (42,5%) fue superior a la de otros registros3,20,21. De forma paradójica, fue más probable en el caso de las PCR no presenciadas, hecho para el que tampoco hay explicación salvo nuevamente por el pequeño tamaño de la muestra. El 25,5% de los pacientes que llegaron vivos sobrevivió a la estancia hospitalaria, siendo esta baja supervivencia lo habitual3,22. El 65,8% de los pacientes que falleció en el hospital lo hizo en la UVI, ya que es allí donde se diagnostica la encefalopatía anóxica, principal causa de muerte de los enfermos que llegan a ingresar en el hospital23. A partir de las 72 h de ingreso se puede establecer un pronóstico en función de la exploración neurológica y las pruebas complementarias (electroencefalograma, potenciales evocados somatosensoriales y eco-Doppler transcraneal)24; si es desfavorable, es posible retirar las medidas de soporte tras el consentimiento familiar.
Las últimas recomendaciones de la ILCOR (2010) inciden en la importancia de los cuidados posresucitación. Entre ellos destacan la hipotermia terapéutica y el cateterismo cardiaco urgente como técnicas capaces de mejorar la supervivencia5,22,25. En esta serie de casos se comprobó que su utilización es todavía escasa, especialmente la de la hipotermia; también se vio una tendencia a una mayor supervivencia cuando se usan a pesar del pequeño número de pacientes: 36,4 frente al 32,1% en el caso de los pacientes tratados con hipotermia, y 38,5 frente al 36,8% en el de la coronariografía urgente. De todas formas no se puede evaluar en este trabajo la implantación de estas nuevas recomendaciones al comenzar la recogida de datos antes de su publicación en octubre del 2010. Por otra parte, si bien se recomienda la inducción de la hipotermia en todas las paradas cardiacas, la evidencia de su beneficio es menor en aquellas con ritmo inicial no desfibrilable.
La supervivencia al alta hospitalaria (10,8%) fue superior a la de Estados Unidos17,21,26 y Japón27, similar a las medias española y europea3,5 e inferior a la de algunas series europeas16,28. Los principales determinantes fueron el tiempo total de PCR, el ritmo inicial en fibrilación ventricular y los tiempos en la asistencia, en concordancia con lo descrito7. Los supervivientes tenían una aceptable situación neurológica y la mayoría estaban vivos un año después, como suele ocurrir29, aunque los resultados son variables.
La importancia de los tiempos de asistencia está bien demostrada27,30–33. En este trabajo se calcularon todos los intervalos de la cadena de supervivencia, si bien se podría aducir que son tiempos aproximados debido a que la hora exacta de la parada cardiaca es siempre difícil de determinar. Dentro de la duración de la reanimación se distinguieron los intervalos SVA-RCE y RCP-RCE del tiempo total de SVA y del tiempo total de RCP. Esto se debe a que estos últimos incluyen a aquellos pacientes que no recuperaron la circulación espontánea, lo que podría suponer un sesgo ya que la duración de la reanimación depende del criterio del reanimador, pudiendo ser menor en estos al suspenderla antes. Aun así, los tiempos son mayores en los no supervivientes. En general, los resultados son los que cabe esperar, siendo los intervalos de tiempo más cortos en los supervivientes al ingreso en el hospital (supervivencia del evento) y más aún en los que les es dada el alta con vida. La mayor diferencia se observa en el intervalo PCR-RCP, probablemente el mayor determinante de la supervivencia, donde es 2 veces mayor en los que no sobreviven. En cambio, la diferencia no es tan acusada como cabría esperar en el intervalo PCR-desfibrilación, también claramente relacionado con la supervivencia, teniendo en cuenta que la mayoría de los supervivientes al alta tenían un ritmo inicial desfibrilable. La duración de la reanimación es menor en los supervivientes y en el caso del SVB significa que la UVI móvil llega antes, no que se empiece más tarde. Por último, los intervalos que incluyen la RCP y el tiempo sin esta (PCR-RCE, total PCR) también son menores, de modo que tiempos cortos sin reanimación implican una duración inferior de esta hasta lograr la RCE.
Se hace difícil comparar estos intervalos debido a las diferencias entre los servicios de emergencias extrahospitalarios y las poblaciones que atienden. El intervalo PCR-desfibrilación fue de 9 min de media, siendo en el 90% de las PCR de 15 min o menos (percentil 90). De forma aproximada se puede decir que fue similar a lo descrito en Europa y Japón28,34, y mayor que el de algunas ciudades de Norteamérica30, donde el estándar de calidad en los programas de desfibrilación temprana es atender el 90% de las paradas cardiacas dentro de los 8 min primeros tras la recepción de la llamada. En la fase ii del estudio OPALS se observó que se podría aumentar la supervivencia con actuaciones que acorten este tiempo35. El intervalo PCR-SVA, con 12 min de media, fue mayor que el de un registro escocés18, similar al de otra serie española20 y menor que en Japón27; el percentil 90 fue de 19 min, siendo el objetivo en algunos países 1418. Solo en 36 pacientes (29,5%) se cumplió el objetivo fijado hace más de 30 años de SVB en menos de 4 min y SVA en menos de 836, si bien el SVA antes de 8 min, que es el que depende de la UVI móvil, se logró en el 55,4%. De estos 36 pacientes, 6 sobrevivieron y les fue dada el alta sin secuelas, a pesar de que el 75% de ellos tenían un ritmo inicial no desfibrilable. Esto supone una supervivencia del 16,66%, casi igual a la de la parada cardiaca intrahospitalaria1,36. En el caso de las que presenció la UVI móvil (tiempo cero para el SVA) fue del 20%. Otra prueba de la importancia de los tiempos es que hubo recuperación de la circulación espontánea en 13 de las 15 paradas de causa respiratoria (87%), 5 de ellas por atragantamiento, pero solo un paciente sobrevivió, falleciendo casi todos por encefalopatía anóxica.
Como se dijo anteriormente, el pronóstico de las paradas cardiacas extrahospitalarias sigue sin mejorar. Se observa una mayor RCE pero similar supervivencia37, con una alta mortalidad hospitalaria por encefalopatía anóxica. Esto podría deberse a que la UVI móvil llega en muchos casos a tiempo para la reanimación pero tarde para el cerebro. En esta serie el tiempo de respuesta no se correlacionó con la supervivencia al ingreso, pero sí al alta. La RCE y la llegada con vida al hospital no equivalen al éxito de la reanimación, sino el alta hospitalaria con mínimas secuelas.
El tiempo es un factor crítico para la supervivencia de las PCR extrahospitalarias. Por este motivo se introdujo a finales de la década de 1980 el concepto de cadena de supervivencia6,38, pero por desgracia su conocimiento por la población es todavía escaso39. Tal vez la única forma de difundirlo masivamente sea incluir el SVB y el uso del DEA en los programas educativos escolares; en ese sentido hay buenas experiencias40, y puede ser una manera efectiva de acortar los intervalos fundamentales (PCR-RCP y PCR-desfibrilación). Se deben reducir también los tiempos del sistema de urgencias (gestión de la llamada, activación, movilización, llegada al lugar, inicio del SVA). Al analizar el subgrupo de pacientes que cumple las recomendaciones sobre tiempos de asistencia se observa el margen de mejora que existe. Teniendo en cuenta la prevalencia de las paradas cardiacas, un pequeño aumento de los porcentajes de supervivencia supondría un gran número de muertes evitadas.
Son varias las limitaciones de este trabajo: las propias de los estudios observacionales y retrospectivos, el tamaño de la muestra y los posibles errores cometidos en la recogida de datos al estar focalizada la atención en la asistencia al paciente. No se pudo evaluar la calidad del soporte vital avanzado, limitación importante al tratarse de la actividad de una UVI móvil, ni se registraron los antecedentes de los pacientes o sus complicaciones intrahospitalarias.
La conclusión es que la supervivencia de las paradas cardiacas extrahospitalarias atendidas por la UVI móvil del área sanitaria iv de Asturias en el 2010 fue superior a la publicada en otros estudios en el momento del ingreso en el hospital y similar al alta. Como factores relacionados con la supervivencia se encontraron los tiempos de asistencia, que cumplieron los recomendados en la tercera parte de los casos, y el ritmo inicial a favor de la fibrilación ventricular. La reanimación por el testigo fue escasa, aunque similar a la descrita, y no se usaron DEA públicos.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
A los enfermeros, médicos y técnicos que atendieron las paradas cardiacas, y a los pacientes y sus familias.