El test de apnea (TA) es una de las exploraciones fundamentales en el protocolo de diagnóstico de muerte encefálica (ME). Su finalidad es demostrar la ausencia de actividad del centro respiratorio ante el incremento de la presión parcial de CO2 (pCO2), secundaria a un periodo de apnea controlado1. La pCO2 aumenta 2-3mmHg por cada minuto de apnea, considerándose positivo el test, cuando se alcanza una pCO2>60, o un incremento de la pCO2 basal >20mmHg.
Pese a que es una técnica ampliamente utilizada, no existe estandarización en cuanto a su realización2,3. El test clásico se realiza mediante la aplicación de un catéter de O2 en el tubo endotraqueal (TET). El inconveniente de este método es la desconexión del paciente del ventilador, con la consiguiente despresurización y colapso alveolar. No se aconseja en pacientes con inestabilidad respiratoria y en candidatos a donación pulmonar4. Para evitar ese desreclutamiento, se propone la realización del TA mediante la aplicación de presión positiva continua en la vía aérea (CPAP), siendo este, el método recomendado por la Organización Nacional de Trasplantes, en el protocolo de mantenimiento del donante de órganos torácicos5.
Existen varias formas de realizar CPAP. Una de ellas es mediante el uso de respiradores convencionales en modo CPAP. Aportan ventajas como la comodidad de no tener que cambiar de respirador y monitorizar en pantalla si hay respiraciones. Se debe desconectar la opción de ventilación en apnea, y programar una FiO2 de 1 y una PEEP mínima de 10cmH2O o mayor si ya la tenía previamente. Otra forma de aplicar CPAP es con respiradores específicos de ventilación no invasiva, de turbina o con generadores de alto flujo. Por último se puede realizar mediante tubo en T con oxígeno a 15lpm y válvula de PEEP6.
En nuestra unidad, hemos realizado siempre el método clásico de TA. En 2 pacientes de 4 años y 10 meses, sin enfermedad pulmonar asociada, realizamos el TA mediante el uso de CPAP con el respirador Evita 4, Draguer©. Se pautó FiO2 1 y PEEP 10. En ambos casos, tuvimos que suspender precozmente el TA por desaturación (<90%), a los 3 y 2min, respectivamente. En los 2 casos, realizamos posteriormente el test clásico, pudiendo finalizarlo a los 10min, sin que desaturasen.
¿Cómo es posible que sature mejor un paciente con O2 a 6lpm, que con CPAP con FiO2 1 y presión de 10? La respuesta la encontramos en el modo de funcionamiento de los respiradores convencionales. En ellos, la presión espiratoria programada se mantiene mediante la válvula espiratoria, que ejerce un freno espiratorio mecánico. No existe flujo de gas para mantener esa presión (el único flujo que existe en las tubuladuras, es un flujo mínimo correspondiente al flujo de trigger). Es decir, durante el TA, el paciente no está recibiendo gas. Da igual la FiO2 que pautemos puesto que el paciente no la recibe. Es equivalente a realizar el TA, manteniendo ocluido el TET (para evitar el desreclutamiento), pero sin aportar nada o muy poco O2. A diferencia de los respiradores convencionales, los respiradores de ventilación no invasiva (turbina y generadores de alto flujo), generan presión mediante la oposición «con flujo» a la espiración del paciente y, por tanto, este siempre recibe oxígeno, al igual que en los casos que se realiza con tubo en T y válvulas de PEEP, en los que se mantiene siempre un flujo de gas alto.
Si la forma habitual de realizar el TA por los intensivistas de adulto es con CPAP de respiradores convencionales, ¿por qué ellos no han observado previamente este problema? La respuesta está en los conceptos fisiopatológicos de «oxigenación apneica», y «tiempo hasta desaturación». La oxigenación apneica fue descrita el siglo pasado, en varios trabajos en los que se demostraba la adecuada oxigenación de pacientes paralizados, en los que se mantenía, sin realizar ventilaciones, un flujo continuo de oxigeno al 100%. Se demostró que los pacientes podían estar entre 18 y 55min sin desaturar7. Se mostraba, que aunque no hubiera ventilaciones, existía una adecuada difusión de O2 desde el alvéolo hasta el capilar (aproximadamente 250ml/min), mientras que solo 8-20ml/min de CO2 pasan en sentido inverso. Un adulto respirando aire ambiente almacena 450ml de O2 en sus alvéolos, pudiendo incrementarse hasta 3.000ml si respira O2 al 100% durante un tiempo suficiente para remplazar el nitrógeno alveolar (3min). Si consideramos que el consumo medio de O2 es de 250ml/min (3ml/kg/min), el paciente respirando aire ambiente el tiempo en desaturar será de 1min, frente a los 8min del que respira al 100%.
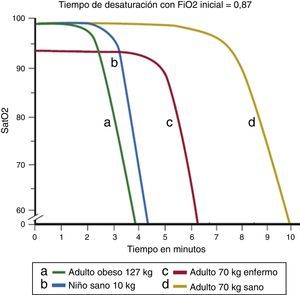
Benumof et al.8, utilizaron modelos fisiológicos para determinar el tiempo de desaturación, tras preoxigenación y sin aplicar oxígeno durante la apnea, en distintos tipos de pacientes, calculando 8min para adultos sanos, 5 para adultos enfermos y 2,7 para pacientes obesos (fig. 1).
Tiempos de desaturación calculados para distintos tipos de pacientes, tras preoxigenación inicial. Obsérvese el tiempo de desaturación más corto del niño (línea azul, a) frente al adulto sano (línea amarilla, d).
Fuente: modificado de Benumof et al.8.
¿Y qué ocurre en pediatría? Ya en el trabajo de Benumof, se determinaba el tiempo de desaturación de un niño sano de 10kg, siendo parecido al de un adulto obeso. Ese tiempo de desaturación en pediatría es más corto que el del adulto, y sigue una relación lineal con la edad, siendo más corto a menor edad del paciente (tabla 1)9. Esto se debe a la menor capacidad residual y al mayor consumo de O2 en relación al adulto (6 vs. 3ml/kg/min)10.
Relación entre edad y tiempo de apnea en pediatría
| Grupo | Edad | T90% (s)Media±DE | T90% (s)Rango |
|---|---|---|---|
| I | 2 días-6 meses | 96,5±12,7 | 77-118 |
| II | 7-23 meses | 118,5±9,0 | 79-163 |
| III | 2-5 años | 160,4±30,7 | 114-205 |
| IV | 6-10 años | 214,9±34.9 | 165-274 |
| V | 11-18 años | 382,4±79,9 | 185-490 |
Se muestran los distintos tiempos de desaturación en varios grupos de edad pediátricos. Como puede observarse, los tiempos siguen una relación lineal, siendo más cortos a menor edad del niño, pasando de tiempos inferiores a 2min en niños menores de 2 años y a tiempos de casi 7min para niños mayores de 11 años.
Fuente: modificado de Patel et al.9.
Por consiguiente, era esperable que nuestros pacientes (de 10 meses y 4 años), en apnea, y sin administración de O2 (CPAP con respirador convencional), desaturaran en menos de 2 y 3min, respectivamente. Mientras que un adulto sano puede mantenerse sin desaturar todo el TA.
Concluimos, que el TA es adecuado realizarlo con CPAP, pero desaconsejamos el uso de respiradores convencionales, puesto que en ellos no existe flujo de gas y, por tanto, no se asegura una adecuada oxigenación durante el mismo, haciendo muy probable, sobre todo en pacientes pediátricos, que no se puede completar el TA, con las consecuencias que se derivan como la necesidad de realizar nuevas exploraciones complementarias para el diagnóstico de ME. Recomendamos para el TA, el uso de generadores de CPAP de flujo, que sí garantizan la entrega de gas durante el mismo.
FinanciaciónNo ha existido financiación para este trabajo.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.