INTRODUCCIÓN
La traqueostomía es una técnica habitual en las Unidades de Cuidados Intensivos (UCI) y esta afirmación tiene dos justificaciones complementarias. Muchos de nuestros pacientes acaban necesitando la estabilidad de una vía aérea, de fácil acceso y control, y su realización puede también representar una medida de acortar la estancia intra-UCI de determinados pacientes1.
Hasta la década de los noventa, la traqueostomía era una técnica de realización casi exclusiva por equipos quirúrgicos, pero gracias al empleo de la técnica Seldinger con dilatación del estoma traqueal mediante dilatadores de calibre progresivamente mayor, descrita por Ciaglia, se ha permitido a los clínicos acercarse a la técnica. Actualmente la traqueostomía percutánea (TP) es un procedimiento cada vez más utilizado en las UCI y, aunque relativamente libre de riesgos, no está exento de complicaciones.
La técnica de la TP constituye una alternativa a la práctica de la traqueostomía quirúrgica convencional que se asocia a una realización más ágil2,3, con menor tasa de complicaciones3,4, con una realización menos invasiva y más económica2 (al no precisar tantos recursos como la técnica quirúrgica).
Nuestro objetivo es revisar los resultados gasométricos en relación al aporte de oxígeno suministrado obtenidos desde la implantación de la técnica percutánea en nuestra unidad, y analizar los cambios ventilatorios acontecidos al tomar como referencia el índice de la presión positiva al final de la espiración modificada (PEEP-mod)5, resultado del producto de la fracción inspirada de oxígeno (FiO2) y la PEEP a las 4-6 horas y a las 24 horas postraqueostomía, y si éstos se correlacionan con mejoría o empeoramiento de la situación respiratoria del paciente.
PACIENTES Y MÉTODO
Se trata de un estudio retrospectivo longitudinal de la actividad terapéutica desarrollada durante los años 2001 a 2003, que incluye un total de traqueostomías de 130 registros, de los cuales analizamos 115 a efectos de los objetivos del estudio. Se descartan 15 casos por falta de datos en lo referente a las necesidades de soporte ventilatorio/oxigenoterapia y el intercambio gaseoso.
La técnica percutánea utilizada consta de la inducción anestésica con sedorrelajación y analgesia del paciente, posición en supino con hiperextensión del cuello y elevación de la columna cervical por encima del plano corporal, set de Cook® de dilatadores progresivos rígidos y sin empleo rutinario de visión fibrobroncoscópica.
Se recoge la filiación del paciente, fecha de ingreso y fecha de alta, diagnóstico al ingreso unificado en 10 grupos, días desde la primera intubación traqueal hasta el momento de la realización de la traqueostomía, motivo de realización, tipo de técnica (percutánea/quirúrgica), complicaciones inmediatas, mortalidad al alta de la UCI y al alta hospitalaria, modalidad de soporte ventilatorio (oxigenoterapia [mascarilla de tipo Venturi o conexión al tubo traqueal VMK/VTT, asistencia ventilatoria en modos soporte ASB, ventilación mandatoria sincronizada SIMV o ventilación controlada CMV], FiO2, nivel de PEEP, PEEP-mod [FiO2 x PEEP]5) y la sedación que recibían los pacientes, en tres períodos de control: antes de la traqueostomía, a las 4-6 horas de la misma y transcurridas 24 horas. Igualmente, se recoge la posterior evolución del traqueostoma.
El valor de referencia de la PEEP-mod oscila entre valores de 0, si el paciente no necesita presión espiratoria final, y 10, si las necesidades de FiO2 son máximas y PEEP de 10. Valores superiores de PEEP no son registrados, ya que una de las contraindicaciones teóricas de la TP es la realización de la misma en períodos de inestabilidad respiratoria5.
Los parámetros ventilatorios fueron siempre ajustados para conseguir una presión parcial de oxígeno (pO2) > 60 mmHg y pH entre 7,35-7,45. Posteriormente a la TP, a todos los pacientes se les realizó una radiografía simple de tórax.
Para el análisis estadístico se empleó el programa SSPS.11. Los análisis se realizaron con pruebas no paramétricas: McNemar si se trataba de variables cualitativas y Wilcoxon si se trataba de variables cualitativas y cuantitativas. Las diferencias intergrupos se analizaron mediante la prueba de Friedman. En todos los casos se estableció un nivel de significación menor de 0,05.
RESULTADOS
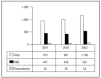
Se incluyen un total de 115 pacientes, de los que 83 (72 %) eran varones, la mediana de la edad era de 65 años (rango intercuartil 48-72); los datos de frecuencia de soporte ventilatorio y traqueotomías realizadas a lo largo del período de estudio se presentan en la figura 1.
Figura 1. Traqueostomía en pacientes de Unidad de Cuidados Intensivos. Evolución desde 2001 a 2003. La primera columna indica el número de ingresos, la segunda los pacientes sometidos a soporte ventilatorio a través de intubación orotraqueal y la tercera los pacientes sometidos a traqueostomía.
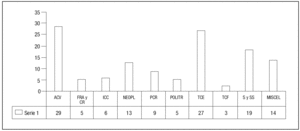
Los diagnósticos de ingreso conforme a los 10 grupos establecidos fueron: accidente vascular cerebral en 29 pacientes (22%), traumatismos craneoencefálicos y cervicales en 27 (21%), neoplasias en 13 (10%) y sepsis en 19 (15%) (fig. 2).
Figura 2. Causas de ingreso en Unidad de Cuidados Intensivos de pacientes que fueron sometidos a traqueostomía. ACV: accidente cerebrovascular y otras afectaciones primarias del sistema nervioso central; FRA y CR: fracaso respiratorio agudo y crónico reagudizado; ICC: insuficiencia cardíaca de cualquier causa, incluida la postinfarto agudo de miocardio; NEOPL: neoplasia de la vía aérea superior con compromiso ventilatorio per se, o como consecuencia posquirúrgica; PCR: pacientes ingresados como consecuencia de parada cardiorrespiratoria; POLITR: politraumatismos; TCE: traumatismos craneoencefálicos puros; TCF: TCE con compromiso facial; S y SS: insuficiencia respiratoria como consecuencia de sepsis o shock séptico; MISCEL: miscelánea o causas diversas.
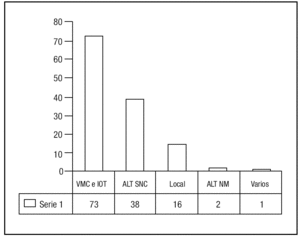
Los principales motivos por los que se indicó la traqueostomía fueron: ventilación mecánica o intubación prolongadas en el 56% de los casos, alteraciones de la conciencia o del manejo de las secreciones en el 29%, por causas locales en el 12% (fig. 3).
Figura 3. Motivo de realización de la traqueostomía. VMC e IOT: ventilación o intubación orotraqueal prolongadas; ALT SNC: causas neurológicas centrales (alteraciones de la conciencia, dificultad en el manejo de secreciones); Local: causas locales por traumatismo o cirugía previas; ALT NM: alteraciones neuromusculares; Varios: otras causas.
La traqueostomía se realizó de forma percutánea por el personal de Medicina Intensiva en 88 pacientes (76%) y quirúrgica por el personal de Otorrinolaringología (ORL) o de Cirugía Maxilofacial (CMF) en 26 (23%). En ningún caso las traqueotomías realizadas fuera de la UCI lo fueron por técnica percutánea. La mediana de los días de estancia en el servicio de Medicina Intensiva antes de realizarse la traqueostomía fue de 14 días (rango intercuartil 5-20). El servicio de Medicina Intensiva realizó la traqueostomía 4 días más tarde de mediana que los servicios quirúrgicos de ORL y CMF (p < 0,001), aunque la edad es la misma en los pacientes instrumentados por ambos servicios (p = 0,583).
Recibieron el alta del servicio de Medicina Intensiva 92 pacientes (80%) y el alta hospitalaria 52 pacientes (45%); el resto falleció. No se detectaron diferencias significativas en la comparación de las tasas de mortalidad según la técnica percutánea o quirúrgica del procedimiento.
Se produjeron complicaciones graves en 5 pacientes (4%); 3 de ellas consistieron en el desarrollo de fístulas traqueoesofágicas, y las 3 ocurrieron en pacientes a los que realizó la traqueostomía el servicio de Medicina Intensiva. De las tres fístulas un paciente falleció como consecuencia de la misma y los otros dos sobrevivieron a la complicación, falleciendo uno de ellos posteriormente en el contexto de un fracaso multiorgánico. Las otras dos complicaciones fueron una hemorragia incoercible que requirió reintervención quirúrgica y una dehiscencia del estoma en la técnica quirúrgica. En el momento de producirse las fístulas no se disponía de fibrobroncoscopia en la UCI, realizándose los procedimientos sin visión directa.
En 43 pacientes se cerró la traqueostomía posteriormente, mientras que en 37 se dejó permanentemente abierta; estos resultados eran similares tanto si el procedimiento era quirúrgico como percutáneo.
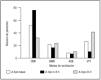
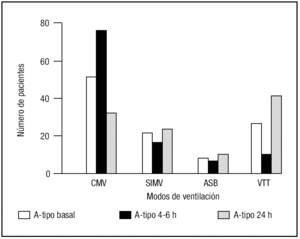
Antes de la realización de la traqueostomía 72 pacientes recibieron ventilación mecánica y a las 4-6 horas 19 pacientes más estaban bajo soporte ventilatorio artificial en este modo de ventilación. Tras las primeras 24 horas postraqueostomía solamente 56 pacientes recibían soporte ventilatorio, 16 pacientes menos que los que estaban sometidos a la misma antes de realizar la traqueostomía (fig. 4).
Figura 4. Variación en las necesidades de soporte ventilatorio en los pacientes sometidos a traqueostomía. Primera columna: situación basal; segunda columna: situación a las 4-6 horas del procedimiento; tercera columna: situación a las 24 horas de la traqueostomía. CMV: ventilación controlada; SIMV: ventilación mandataria sincronizada; ASB: ventilación asistida en modo presión de soporte; VTT: ventitube (oxigenoterapia a través de conexión tipo Venturi).
El total de pacientes que estaba en ventilación espontánea en el momento de la traqueostomía era de 27, y a las 24 horas de 41, con una diferencia de 14 pacientes.
Tras la realización de la prueba de Friedman encontramos diferencias globales significativas entre los tres controles (p < 0,001). Seguidamente se utilizó la prueba de Wilcoxon para establecer las diferencias entre las tres posibles combinaciones, pretraqueotomía, 4-6 horas postraqueotomía y 24 horas postraqueotomía, siendo las tres estadísticamente significativas (p < 0,001).
Así pues, podemos afirmar que los modos ventilatorios a las 4-6 horas postraqueotomía tienden a ser más artificiales, probablemente debido a la sedoanalgesia-relajación necesaria para la técnica. A las 24 horas se constata una mejoría significativa con respecto a los modos previos.
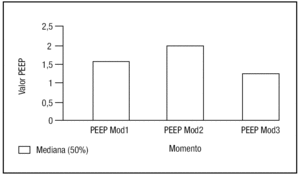
Al analizar los valores de la PEEP-mod vemos cómo la mediana del primer control es de 1,6 (con un rango entre 0 y 2), a las 4-6 horas la mediana es de 2 (con un rango entre 1,4 y 2,45) y finalmente a las 24 horas la mediana de la PEEP-mod es de 1,2 (rango entre 0 y 2) (fig. 5). La variación global de la PEEP-mod es de p < 0,001 (prueba de Friedman) y también cuando se comparan (prueba de Wilcoxon) los niveles de PEEP antes de la traqueostomía y 4-6 horas después (p = 0,006), antes de la traqueostomía y 24 horas después (p = 0,003), y 4-6 horas después y 24 horas después (p < 0,001).
Figura 5. Valores de presión positiva al final de la espiración modificada (PEEP-mod) en los distintos momentos considerados. (1: basal; 2: a las 4-6 horas, y 3: a las 24 horas). Los valores se expresan como mediana.
DISCUSIÓN
La realización de la traqueostomía como medio para garantizar el control de la vía aérea en pacientes sometidos a soporte ventilatorio durante períodos prolongados de tiempo, o con trastornos de conciencia y del manejo voluntario de las secreciones, es una técnica habitual y frecuentemente realizada en enfermos críticos ingresados en las UCI.
Las dudas que se plantean acerca de este hecho admitido tienen que ver con cuatro aspectos diferentes: a) el momento más adecuado para realizar el procedimiento; b) los riesgos asociados al mismo por el hecho de la situación de inestabilidad (mayor o menor) de los pacientes; c) la técnica más apropiada para realizarla, y d) las complicaciones que, a largo plazo, se presentan como consecuencia del procedimiento en sí mismo.
Intentaremos abordar cada uno de estos aspectos, aunque no sea en el mismo orden en el que han sido expuestos, y finalmente los relacionaremos con nuestra propia experiencia.
Los pacientes sometidos a soporte ventilatorio, en los que se prevé una prolongación en el tiempo del mismo, y aquellos otros pacientes cuyo nivel de conciencia les impide garantizar por sí mismos la permeabilidad espontánea de la vía aérea y el manejo adecuado de sus secreciones, pueden beneficiarse de la práctica de una traqueostomía precoz. Estudios como el de Rumbak et al1 concluyen que el procedimiento precoz presenta menor mortalidad que el más dilatado en el tiempo, a expensas de una menor incidencia de sobreinfecciones (neumonía y sepsis). A ello hay que añadir una disminución (en tiempo) de las necesidades de sedación y una disminución de la estancia media intra-UCI. Los autores recomiendan enérgicamente el abandono de la costumbre de relegar la traqueostomía en estos pacientes.
Los traqueostomizados tienen una tasa de mortalidad hospitalaria que puede alcanzar el 22%, observándose además que los pacientes decanulados presentan mayores estancias hospitalarias y costes económicos superiores a los de los pacientes no decanulados6. Contrariamente, los pacientes decanulados tiene una mejor reinserción social6.
La técnica de la TP, realizada en la misma UCI, a la cabecera del paciente, es (una vez que se supera la curva de aprendizaje) relativamente segura, siendo la tasa de complicaciones de la técnica más baja que la de la traqueostomía quirúrgica convencional (al disminuir el traumatismo local y las complicaciones ligadas a la incisión). El traqueostoma se cierra espontáneamente una vez retirada la cánula en un alto porcentaje de casos, mientras que en los pacientes con trastornos neurológicos persistentes, o en pacientes neoplásicos, no existen problemas para mantenerlo permanentemente,
En un reciente metaanálisis4, el tiempo de realización del procedimiento fue más breve para la TP que para la convencional, no encontrándose diferencias en los intervalos de tiempo transcurridos desde la intubación a la traqueostomía en ninguna de las dos técnicas. Entre las complicaciones posprocedimiento no se encontraron (de forma global) diferencias entre un medio de realización y el otro, mientras que a nivel individual la TP se asoció a menor tasa de sangrado peritécnica, menor infección del estoma y menor tasa de mortalidad. Un estudio posterior del mismo equipo2 encaminado a determinar el coste-efectividad de ambas técnicas en pacientes críticos demostró un menor tiempo de realización para la TP y menores costes asociados, tanto en lo referente al consumo de recursos materiales como de personal, mientras que, comparativamente, la técnica quirúrgica habitual alcanzaba costes de casi el doble.
Con el transcurso del tiempo y la realización de numerosas TP, la evolución progresiva de la técnica ha mejorado los resultados de la misma, haciendo que sea cada vez más segura y sencilla su ejecución. Heikkinen et al3 compararon dos técnicas de dilatación percutánea y llegaron a la conclusión de que la técnica de Ciaglia presenta menos complicaciones (un 2% frente a un 25%), con menor sangrado intra y postoperatorio y menores dificultades técnicas, siendo ésta la técnica preferida para la TP en el paciente crítico. La evolución de los dilatadores rígidos progresivos hacia el empleo de un único dilatador semirrígido parece aportar las mismas ventajas que los dilatadores progresivos, disminuyendo el tiempo total de la técnica y mejorando la protección de la pared posterior de la tráquea ante posibles lesiones7.
Las complicaciones más graves descritas son la hemorragia de la zona de traqueostomía, dificultad en la dilatación o inserción de la cánula, neumotórax, neumomediastino y enfisema subcutáneo7, y a éstas debemos añadir la fístula traqueoesofágica. En nuestra serie recogemos 3 fístulas traqueoesofágicas, con una incidencia superior a las de otras series publicadas8, pero éstas se produjeron dentro de nuestra curva de aprendizaje, sin visión endoscópica y con dilatadores progresivos rígidos. Hasta la fecha no se han recogido nuevos casos desde la introducción del dilatador único flexible y un control endoscópico en un alto porcentaje.
Aunque clásicamente se ha dicho que la TP está contraindicada formalmente en pacientes con altas necesidades de oxígeno y de PEEP a causa de que el tiempo sin ventilación durante el cambio del tubo orotraqueal y la introducción de la cánula provoca el colapso alveolar por la pérdida brusca de la PEEP, en un trabajo reciente5 se llega a la conclusión de que la realización de la TP no se asocia con un empeoramiento de las necesidades de oxigenación y el fallo respiratorio grave; con altos requerimientos de PEEP no debe retrasar la realización de la traqueostomía.
En nuestra experiencia la TP tiene una indicación que no se diferencia de la habitualmente publicada, como es la ventilación mecánica prolongada y las alteraciones del nivel de conciencia asociadas en las dos ocasiones al mal manejo de secreciones. Los tiempos de realización no son más cortos que los habitualmente recomendados (2 semanas para las afectaciones neurológicas graves y tres semanas para el mantenimiento del soporte ventilatorio), sin ser más precoces por disponer de la técnica, con un retraso significativo por nuestra parte en relación al procedimiento de realización quirúrgica clásica, no existiendo diferencias en relación a la técnica empleada y la mortalidad intra-UCI y hospitalaria. El retraso medio en la técnica por parte de los intensivistas se ve en este caso sesgado por los valores extremos que condicionan el resultado, ya que un determinado número de los pacientes traqueotomizados por los servicios quirúrgicos ingresaron para control postoperatorio de neoplasias ORL-CMF, cuya técnica quirúrgica comprende la traqueostomía y no computan retraso en su realización. No hemos podido demostrar tampoco la posible influencia que el resultado tiene en función del Servicio receptor del paciente al alta de UCI.
La traqueostomía (indiferentemente del procedimiento técnico por el que se realice) incrementa en nuestro ámbito e inicialmente (4 a 6 horas) las necesidades ventilatorias de los pacientes, en relación fundamentalmente a la sedoanalgesia empleada durante el procedimiento en nuestra UCI, que fundamentalmente se compone de sedación, analgesia y relajación, con FiO2 de 1 durante el procedimiento. A las 24 horas observamos cómo durante ese tiempo se alcanza la situación basal del enfermo y se puede seguir progresando hasta mejorar la situación previa del momento del registro, siendo la diferencia estadísticamente significativa. En nuestra opinión, estos resultados nos hacen pensar que en pacientes con destetes prolongados la traqueostomía puede ayudar al destete definitivo al reducir considerablemente las resistencias de los tubos endotraqueales, en muchas ocasiones con luces indetectadamente disminuidas por la acumulación de secreciones en intubaciones prolongadas.
En conclusión, y en nuestra experiencia, la TP realizada a la cabecera del enfermo por el propio equipo de UCI no se asocia a mayores tasas de complicaciones y aparentemente permite disminuir, en tiempo e intensidad, el soporte ventilatorio o la oxigenoterapia necesaria para los pacientes críticos en los que se realiza.
Declaración de conflicto de intereses
Los autores han declarado no tener ningún conflicto de intereses.
Correspondencia: Dr. J. Madero Pérez.
Servicio de Medicina Intensiva.
Hospital Universitario Asociado General de Castellón.
Avda. Benicàssim, s/n.
12004 Castellón. España.
Correo electrónico: abizanda_ric@gva.es
Manuscrito aceptado el 14-XI-2006.