Las indicaciones para la realización de la traqueotomía se pueden resumir en: 1. obstrucción de la vía aérea superior, 2. prevención del daño laríngeo y de la vía aérea alta por intubación prolongada en pacientes sometidos a ventilación mecánica prolongada, y 3. permitir un fácil acceso a la vía aérea para la eliminación de secreciones. Desde 1985 la traqueotomía percutánea (TP) se ha ido consolidando como la técnica para establecer una vía aérea quirúrgica en los pacientes que necesitan ventilación prolongada. Desde entonces, se han publicado diferentes estudios comparativos entre TP y traqueotomía quirúrgica, se han desarrollado nuevas modalidades de TP y el uso de las técnicas por dilatación con control endoscópico continúa extendiendo su popularidad por todo el mundo. La traqueotomía debe realizarse tan pronto como se identifica la necesidad de tener un paciente ventilado de forma prolongada, sin embargo no hay modelos para predecir tal situación y el momento para su realización debe individualizarse. En el presente artículo analizaremos el estado actual de la TP en los pacientes ventilados mecánicamente, considerada para muchos la técnica de elección para la realización de la traqueotomía en el enfermo crítico.
The medical indications of tracheostomy comprise the alleviation of upper airway obstruction; the prevention of laryngeal and upper airway damage due to prolonged translaryngeal intubation in patients subjected to prolonged mechanical ventilation; and the facilitation of airway access for the removal of secretions. Since 1985, percutaneous tracheostomy (PT) has gained widespread acceptance as a method for creating a surgical airway in patients requiring long-term mechanical ventilation. Since then, several comparative trials of PT and surgical tracheostomy have been conducted, and new techniques for PT have been developed. The use of percutaneous dilatation techniques under bronchoscopic control are now increasingly popular throughout the world. Tracheostomy should be performed as soon as the need for prolonged intubation is identified. However a validated model for the prediction of prolonged mechanical ventilation is not available, and the timing of tracheostomy should be individualized. The present review analyzes the state of the art of PT in mechanically ventilated patients – this being regarded by many as the technique of choice in performing tracheostomy in critically ill patients.
La traqueotomía es una de las técnicas más frecuentemente realizadas en las unidades de cuidados intensivos (UCI). Se le atribuye una antigüedad de miles de años, pero la era de la traqueotomía moderna se produjo con la descripción de la traqueotomía quirúrgica (TQ) por Chevalier Jackson en 19091. En aquella época los procesos inflamatorios o tumorales que causaban obstrucción de la vía aérea constituían su indicación fundamental. Con los avances en el campo de la cirugía, de los cuidados críticos y de la ventilación mecánica con presión positiva, surgió una nueva indicación para la traqueotomía: la ventilación mecánica prolongada. Durante años fue una técnica temida, asociada frecuentemente a complicaciones graves e incluso mortales por lo que los médicos intentaban evitarla y los pacientes permanecían intubados durante semanas e incluso meses2. En 1985, Bishop et al.3 publicaron un estudio experimental en el que daban a conocer las consecuencias de la intubación prolongada, y ese mismo año Ciaglia et al.4 describían la traqueotomía percutánea por dilatación (TPD) que reunía los requisitos de sencillez, rapidez y seguridad, a los que se añadía la posibilidad de ser realizada a pie de cama lo que produjo una nueva forma de entender el acceso quirúrgico a la vía aérea en el enfermo crítico.
Modalidades de traqueotomía percutáneaCinco años después de la descripción de la TPD por Ciaglia et al.4 se describió la traqueotomía mediante dilatador con fórceps (Guide Wire Dilating Forceps [GWDF]) por Griggs et al.5 (Portex Limited, Hythe, Kent, Reino Unido). Con esta técnica el traqueostoma se realiza mediante la apertura con una pinza fórceps (con punta roma y borde interno acanalado para que pueda deslizarse la guía metálica a su través con ella cerrada) que previamente ha sido introducida sobre la guía metálica en la luz traqueal. En 1998 se llevó a cabo una modificación de la técnica clásica de Ciaglia mediante un equipo compuesto por un solo dilatador6 (Ciaglia Blue Rhino [CBR] -Cook Critical Care, Bloomington, IN, EE. UU.). Esta modificación aportaba la ventaja sobre la técnica original de que el estoma se realiza mediante una sola dilatación con lo que se evita así las sucesivas dilataciones. Fantoni y Ripamonti7 desarrollaron la técnica translaríngea (Mallinckrodt, Mirandola, Italia), un complejo sistema con el que el estoma realiza pasando un dilatador desde el interior de la tráquea al exterior utilizando una cánula de traqueotomía especialmente diseñada para ello y un broncoscopio rígido. En 2002, Frova8 describía la técnica PercuTwist (Rüsch GmbH, Kernen, Alemania) con la que la realización del traqueostoma se realiza mediante un sistema de rotación. En 2008 se introdujo una nueva variación sobre la técnica clásica de Ciaglia (Ciaglia Blue Dolphin [CBD]-Cook Critical Care, Bloomington, IN, EE. UU.) con la cual la dilatación se realiza mediante el hinchado de un balón9.
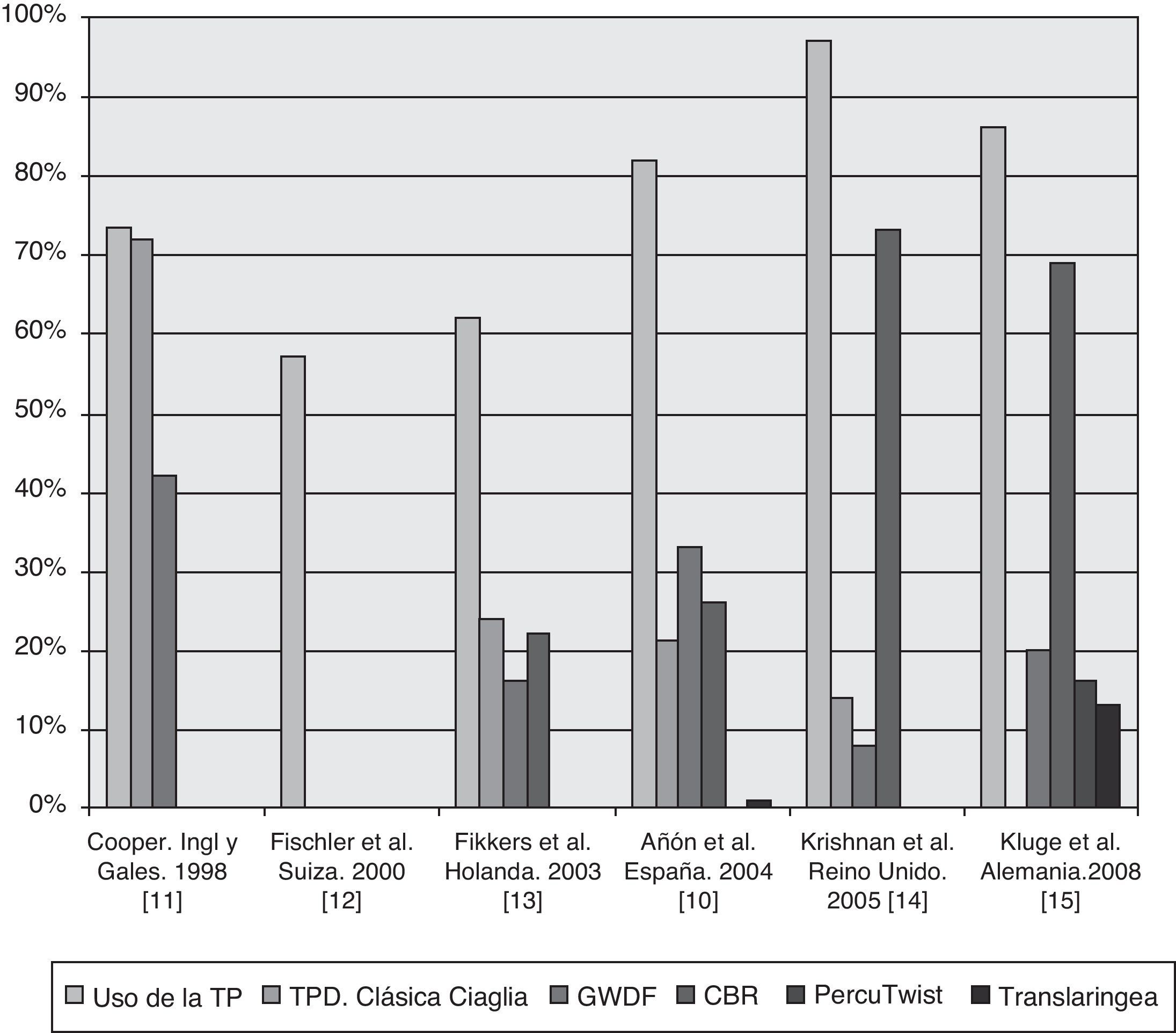
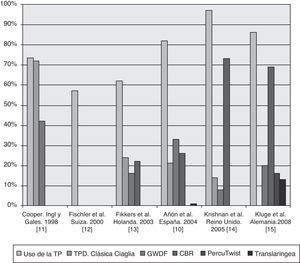
Las técnicas más utilizadas en nuestro país a principios de la década de 2000 eran la técnica de Griggs, la TPD de Ciaglia, y la Ciaglia Blue Rhino10. En aquel momento no existía la técnica de dilatación con balón y se estaba introduciendo la técnica PercuTwist. Existen 5 encuestas europeas más que han evaluado la utilización de la traqueotomía percutánea (TP) en las UCI y cuyos resultados se muestran en la figura 111–15.
Indicaciones y contraindicaciones de la traqueotomía percutáneaLas indicaciones de la traqueotomía se resumen en: 1. necesidad de permeabilización de la vía aérea, 2. prevención del daño laringotraqueal por intubación prolongada y 3. mantenimiento de una adecuada higiene del árbol traqueobronquial, para facilitar la aspiración de secreciones en pacientes con dificultad para su movilización espontánea.
Las contraindicaciones clásicas de la TP han sido: obesidad, cuello corto, bocio o deformidad en el cuello, coagulopatía (INR>1,5) o trombopenia (recuento de plaquetas <50.000), niños (menores de 16 años), necesidad de establecer una vía aérea quirúrgica de emergencia, lesión probable o probada de columna cervical, cirugía previa en cuello o traqueotomía previa, infección en la zona quirúrgica y requerimientos elevados de oxígeno y PEEP16–18.
Conforme ha ido aumentando la experiencia con la TP, ha ido incrementando la confianza de los clínicos y disminuyendo su restricción en pacientes de riesgo. Se debe tener en cuenta sin embargo que la infancia, la lesión cervical y la infección de la zona quirúrgica siguen considerándose contraindicaciones absolutas. Algunos grupos de riesgo y la población pediátrica merecen una consideración especial.
NiñosToursarkissian et al.19 ensayaron la TPD en 11 niños y adolescentes entre 10 y 20 años con buenos resultados. Tuvieron una complicación intraoperatoria y postoperatoria en el mismo paciente fácilmente reconocida y tratada, y ningún caso de estenosis traqueal en 8 pacientes decanulados durante un seguimiento de 43±30 semanas. Más recientemente Raju et al.20 han comparado la TQ con la TP en niños traumatizados. La edad media de ambos grupos fue 14,2 y 15,5 años para TQ y TP respectivamente. No encontraron diferencias significativas y concluyeron que la TP es una opción segura en niños mayores.
Sin embargo, las características de la tráquea en los niños podrían hacerla más susceptible a ciertas complicaciones graves. No hay experiencia suficiente en esta población y es éticamente cuestionable plantear estudios aleatorizados para evaluar una técnica para la que habría que asumir los riesgos de una curva de aprendizaje en una población (como la pediátrica), para la que no fue diseñada21,22. No existen actualmente guías ni recomendaciones que avalen su aplicación en niños.
ObesidadSon pocos los estudios llevados a cabo para evaluar la seguridad de la TP en obesos y, además, con resultados contradictorios. Mansharamani et al.23 publicaron su experiencia en 13 pacientes con un índice de masa corporal (IMC) mayor de 27kg/m2. Describieron un episodio de falsa vía, otro de rotura de balón y ninguna muerte atribuida a la técnica, y concluyeron que la TP es segura en esta población. Byhahn et al.24 han encontrado diferentes resultados en una cohorte de 73 pacientes con IMC mayor de 27,5kg/m2 en los que se realizó TP con guía endoscópica por uno de los siguientes métodos: TPD clásica, CBR y translaríngea. Hubo complicaciones en el 43% de los 73 pacientes catalogados como obesos frente al 18% de los 401 pacientes sin obesidad. El 9,6% de los obesos tuvieron complicaciones graves (definidas como las que tienen un impacto sobre la morbilidad y mortalidad) comparado con el 0,7% en el otro grupo. Las complicaciones graves en los obesos incluyeron lesión en la pared posterior de la tráquea y desgarro esofágico anterior así como decanulación accidental.
Aunque la obesidad no constituye actualmente una contraindicación absoluta para la realización de la TP, es una circunstancia para la que se deben tomar las oportunas precauciones. La localización anatómica puede ser más difícil en algunos y probablemente se necesitarán cánulas de traqueotomía de mayor longitud para el último paso de la técnica. El éxito de su ejecución estará en función del grado de obesidad que permita identificar razonablemente la zona de punción, de la experimentación del equipo médico y de las medidas de seguridad que se adopten.
Traqueotomía previaLa traqueotomía previa ha sido una contraindicación clásica de la TP. Actualmente solo existe un estudio con una muestra escasa y limitado por la falta de seguimiento en el que no se han encontrado complicaciones graves de la «retraqueotomía» en 14 pacientes y en el que los autores defienden la seguridad de la misma25. Aunque es una opción atractiva a la TQ en estos casos, su realización debe quedar supeditada a las características del paciente y a la experiencia del equipo que deba realizar la técnica.
TrombopeniaKluge et al.26 han publicado los resultados de un estudio retrospectivo para evaluar la seguridad de la realización de la TP mediante técnica de Griggs en pacientes ventilados con recuento de plaquetas menor de 50.000/mm3. El recuento medio de plaquetas fue de 26.400/mm3 y el número de unidades transfundidas previamente a la TP fue de 6±2,5. Solo 2 pacientes (5%) presentaron una hemorragia que requirió sutura después del procedimiento. Ambos tenían una prolongación del tiempo de tromboplastina parcial activado por tratamiento con heparina. Concluyeron que la técnica tenía un bajo índice de complicaciones llevada a cabo por personal experimentado y cuando previamente se realizaba una transfusión de plaquetas; sin embargo, las infusiones de heparina deberían ser interrumpidas antes del procedimiento. Debe puntualizarse que ya antes de la publicación del estudio de Kluge et al.26 en algunos trabajos las contraindicaciones relacionadas con alteraciones de la coagulación han quedado supeditadas a la capacidad de su corrección. Sus resultados tienen la importancia ofrecer unos datos, no existentes hasta el momento de su publicación, que refuerzan la relatividad de tal contraindicación.
Elevadas necesidades de fracción inspirada de oxígeno y presión positiva al final de la espiraciónLas elevadas necesidades de FiO2 y PEEP han sido criterios de exclusión en diferentes estudios y sus valores han oscilado en un amplio rango, pero las publicaciones en torno a este tema vuelven a ser escasas y no existen recomendaciones al respecto. Beiderlinden et al.27 para evaluar el impacto sobre la oxigenación de la TPD con guía endoscópica compararon esta en 2 grupos de pacientes con PEEP>10mmHg y con PEEP≤10mmHg. La realización de la TPD no empeoró la oxigenación a la hora y a las 24h de su ejecución y la oxigenación no sufrió cambios en los pacientes con mayor alteración del intercambio gaseoso, por lo que los autores concluyeron que la insuficiencia respiratoria aguda con elevados niveles de FiO2 y de PEEP no deben constituir una contraindicación para la realización de la TP.
Complicaciones de la traqueotomía percutáneaEs difícil establecer con rigurosidad la incidencia de las complicaciones perioperatorias de la TP por diferentes motivos: 1. las condiciones basales del paciente pueden tener un papel predisponente; 2. las complicaciones están en función directa del grado de experimentación, que ha sido una variable recogida en pocos estudios; 3. algunas de las complicaciones más graves de la TP pueden evitarse con las medidas de seguridad adecuadas, las cuales no han tenido un uso mayoritario en los estudios comparativos; y 4. la heterogeneidad existente en la definición de cada evento entre trabajos. Por ello, una estandarización de las mismas ayudaría a tener una información más objetiva y homogénea de las complicaciones agudas de las diferentes modalidades de TP. Se propone para ello las que se recogen en la tabla 1, modificada de Durbin28.
Definiciones propuestas para las complicaciones perioperatorias de la TP
| Complicación | Definición |
| Hipoxemia | SaO2 por pulsioximetría ≤90% durante >30 s |
| Hipoxemia grave | SaO2 por pulsioximetría ≤90% durante >60 s o ≤85% cualquier duración |
| Pérdida del control de la vía aérea | Fracaso para acceder a la vía aérea durante más de 20s |
| Broncospasmo | Broncoconstricción relacionada con el desarrollo de la técnica |
| Arritmia leve | Bradicardia o taquicardia sin repercusión sobre la tensión arterial |
| Arritmia grave | Taquicardia ventricular, fibrilación ventricular, asistolia o cualquier arritmia con deterioro hemodinámico |
| Dificultad de inserción de la cánula de traqueotomía | Necesidad de más de 2 intentos para la inserción de la cánula |
| Rotura de balón | Imposibilidad para mantener hinchado el balón como consecuencia de una maniobra durante la realización de la técnica |
| Hipotensión | Descenso de al menos un 20% de la tensión arterial en relación con las cifras basales |
| Hipotensión moderada | Hipotensión que precisa tratamiento con infusión de menos de 1.000ml de fluidos durante el procedimiento |
| Hipotensión grave | Hipotensión que requiere tratamiento con vasopresores o más de 1.000ml de fluidos durante el procedimiento |
| Hemorragia | Leve: hemorragia que cede con compresión digital y estimada en menos de 20 ccModerada: hemorragia estimada en más de 20 ccGrave: hemorragia con repercusión sobre hematocrito (≥3 puntos) que precisa reparación quirúrgica o transfusión |
| Barotrauma | Leve: enfisema subcutáneoModerado: enfisema mediastínicoGrave: neumotórax |
| Falsa vía | Dilatación o inserción de la cánula de traqueotomía fuera de la luz traqueal |
| Lesión en pared posterior de la tráquea | Daño producido en la pared posterior de la tráquea con la aguja, guía o dilatador |
| Rotura traqueal | Desgarro de la pared de la tráquea producida durante el procedimiento de dilatación |
| Atelectasia | Colapso pulmonar total o parcial no existente previamente a la realización de la técnica y objetivado en control postoperatorio |
| Flexión de la guía metálica | Incapacidad de paso de la guía a la luz de la tráquea |
| Atrapamiento de la guía metálica | Imposibilidad de retirada de la guía metálica |
| Fracaso para finalizar la técnica | Necesidad de un segundo equipo –distinto- para finalizar la técnica o necesidad de finalización mediante TQ |
| Lateralización del estoma | Estoma situado fuera del cuadrante anterior de la pared traqueal |
| Fractura de anillo traqueal | Rotura de anillo traqueal durante cualquier fase del procedimiento |
| Exitus | Muerte relacionada con una complicación de la técnica |
TQ: traqueotomía quirúrgica.
Modificada de Durbin28.
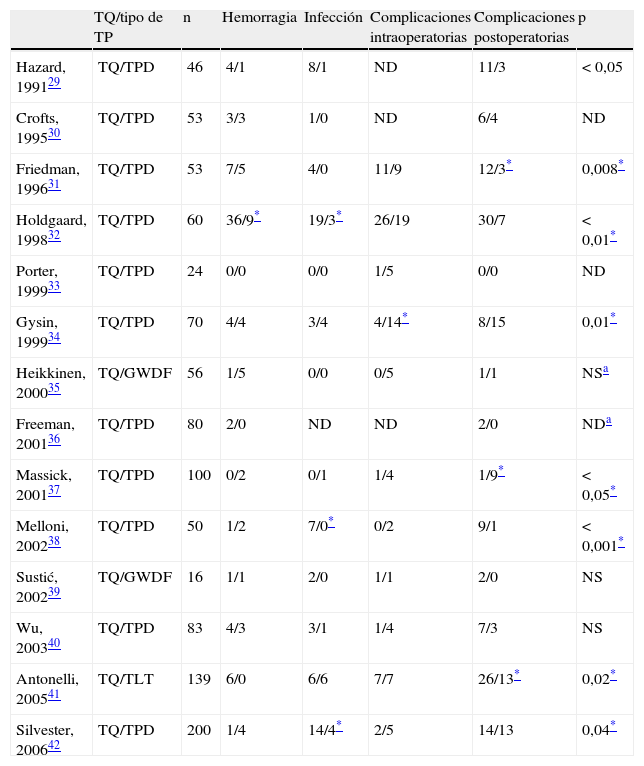
El gold estándar frente al que se ha comparado clásicamente este procedimiento ha sido la TQ. En la tabla 2 se muestra los resultados de los estudios aleatorizados29–42 que han comparado TQ y TP (mayoritariamente TPD), en la que se observa que solo en 2 la incidencia de complicaciones intraoperatorias o postoperatorias fue significativamente superior en la TPD que en la TQ.
Estudios comparativos aleatorizados entre traqueotomía quirúrgica y traqueotomía percutánea
| TQ/tipo de TP | n | Hemorragia | Infección | Complicaciones intraoperatorias | Complicaciones postoperatorias | p | |
| Hazard, 199129 | TQ/TPD | 46 | 4/1 | 8/1 | ND | 11/3 | <0,05 |
| Crofts, 199530 | TQ/TPD | 53 | 3/3 | 1/0 | ND | 6/4 | ND |
| Friedman, 199631 | TQ/TPD | 53 | 7/5 | 4/0 | 11/9 | 12/3* | 0,008* |
| Holdgaard, 199832 | TQ/TPD | 60 | 36/9* | 19/3* | 26/19 | 30/7 | <0,01* |
| Porter, 199933 | TQ/TPD | 24 | 0/0 | 0/0 | 1/5 | 0/0 | ND |
| Gysin, 199934 | TQ/TPD | 70 | 4/4 | 3/4 | 4/14* | 8/15 | 0,01* |
| Heikkinen, 200035 | TQ/GWDF | 56 | 1/5 | 0/0 | 0/5 | 1/1 | NSa |
| Freeman, 200136 | TQ/TPD | 80 | 2/0 | ND | ND | 2/0 | NDa |
| Massick, 200137 | TQ/TPD | 100 | 0/2 | 0/1 | 1/4 | 1/9* | <0,05* |
| Melloni, 200238 | TQ/TPD | 50 | 1/2 | 7/0* | 0/2 | 9/1 | <0,001* |
| Sustić, 200239 | TQ/GWDF | 16 | 1/1 | 2/0 | 1/1 | 2/0 | NS |
| Wu, 200340 | TQ/TPD | 83 | 4/3 | 3/1 | 1/4 | 7/3 | NS |
| Antonelli, 200541 | TQ/TLT | 139 | 6/0 | 6/6 | 7/7 | 26/13* | 0,02* |
| Silvester, 200642 | TQ/TPD | 200 | 1/4 | 14/4* | 2/5 | 14/13 | 0,04* |
GWDF: Guide Wire Dilating Forceps; ND: no disponible; NS: no significativa; TLT: traqueotomía translaríngea; TP: traqueotomía percutánea; TPD: traqueotomía percutánea por dilatación clásica de Ciaglia; TQ: traqueotomía quirúrgica.
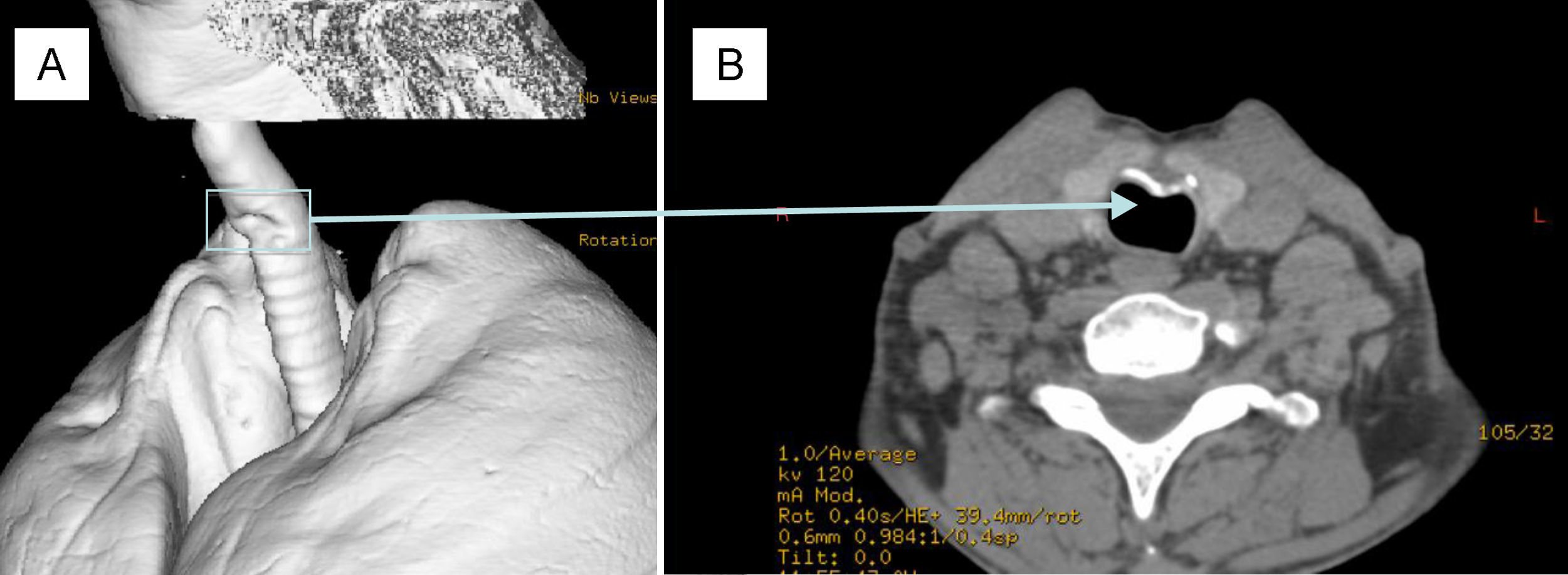
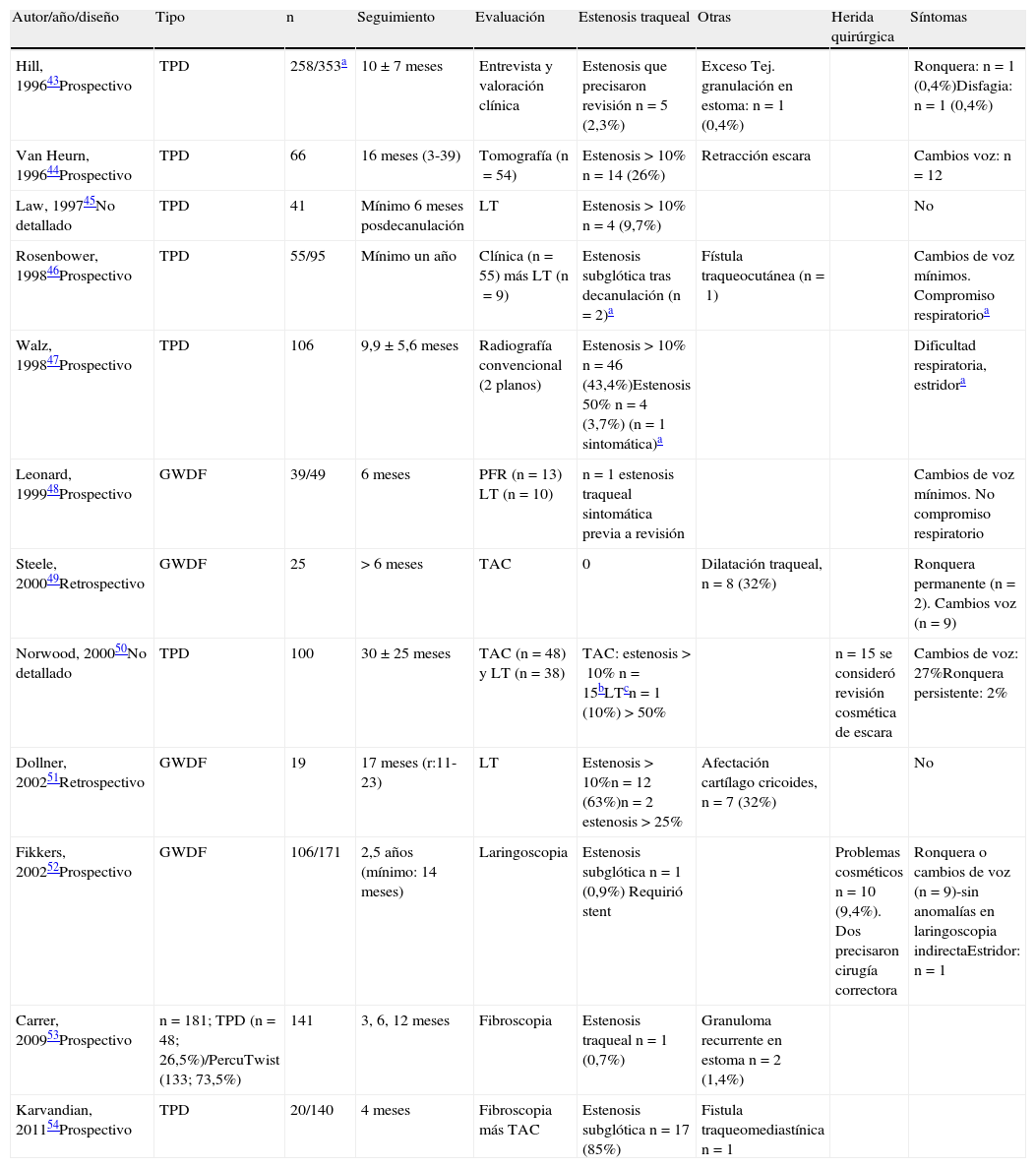
Los estudios centrados en las complicaciones tardías (algunas inherentes a la traqueotomía en sí, independientemente de la técnica realizada) de la TP son pocos y con muestras escasas debido a la elevada mortalidad intrahospitalaria y a medio plazo de los pacientes críticos candidatos a TP, lo que dificulta la obtención de muestras representativas (tabla 3)43–54. Las más temidas son: fístula de arteria innominada, traqueomalacia, fístula traqueoesofágica y estenosis traqueal. Otras menos graves son: fístula traqueocutánea, ronquera y/o cambios de voz o cambios estéticos. Con respecto a aquellas se debe destacar: 1. la ausencia de sintomatología de la estenosis traqueal hasta que esta no llega a ser del 50-75% de la luz, por lo que una mayoría pueden ser subclínicas (fig. 2); 2. la elevada mortalidad de la fístula de arteria innominada que se aproxima al 100%, cuyas medidas de prevención incluyen no practicar la traqueotomía demasiado baja para evitar el decúbito de la cánula sobre la arteria y evitar movimiento excesivo del paciente; 3. la posibilidad de crear una fístula traqueoesofágica durante la realización de una TP en la que se lesione la pared posterior de la tráquea o de forma diferida por un excesivo hinchado del balón o lesión en pared posterior por traumas continuados de la punta de la cánula de traqueotomía; y 4. la traqueomalacia como resultado de lesión del cartílago traqueal hará que la traquea sea distensible, y en el paciente ventilado en situación aguda se deberá sobrepasar la zona de malacia mediante la introducción de un tubo de traqueotomía más largo a la espera de tratamiento definitivo.
Complicaciones tardías de la traqueotomía percutánea
| Autor/año/diseño | Tipo | n | Seguimiento | Evaluación | Estenosis traqueal | Otras | Herida quirúrgica | Síntomas |
| Hill, 199643Prospectivo | TPD | 258/353a | 10±7 meses | Entrevista y valoración clínica | Estenosis que precisaron revisión n=5 (2,3%) | Exceso Tej. granulación en estoma: n=1 (0,4%) | Ronquera: n=1 (0,4%)Disfagia: n=1 (0,4%) | |
| Van Heurn, 199644Prospectivo | TPD | 66 | 16 meses (3-39) | Tomografía (n=54) | Estenosis >10% n=14 (26%) | Retracción escara | Cambios voz: n=12 | |
| Law, 199745No detallado | TPD | 41 | Mínimo 6 meses posdecanulación | LT | Estenosis >10% n=4 (9,7%) | No | ||
| Rosenbower, 199846Prospectivo | TPD | 55/95 | Mínimo un año | Clínica (n=55) más LT (n=9) | Estenosis subglótica tras decanulación (n=2)a | Fístula traqueocutánea (n=1) | Cambios de voz mínimos. Compromiso respiratorioa | |
| Walz, 199847Prospectivo | TPD | 106 | 9,9±5,6 meses | Radiografía convencional (2 planos) | Estenosis >10% n=46 (43,4%)Estenosis 50% n=4 (3,7%) (n=1 sintomática)a | Dificultad respiratoria, estridora | ||
| Leonard, 199948Prospectivo | GWDF | 39/49 | 6 meses | PFR (n=13) LT (n=10) | n=1 estenosis traqueal sintomática previa a revisión | Cambios de voz mínimos. No compromiso respiratorio | ||
| Steele, 200049Retrospectivo | GWDF | 25 | >6 meses | TAC | 0 | Dilatación traqueal, n=8 (32%) | Ronquera permanente (n=2). Cambios voz (n=9) | |
| Norwood, 200050No detallado | TPD | 100 | 30±25 meses | TAC (n=48) y LT (n=38) | TAC: estenosis >10% n=15bLTcn=1 (10%) >50% | n=15 se consideró revisión cosmética de escara | Cambios de voz: 27%Ronquera persistente: 2% | |
| Dollner, 200251Retrospectivo | GWDF | 19 | 17 meses (r:11-23) | LT | Estenosis >10%n=12 (63%)n=2 estenosis >25% | Afectación cartílago cricoides, n=7 (32%) | No | |
| Fikkers, 200252Prospectivo | GWDF | 106/171 | 2,5 años (mínimo: 14 meses) | Laringoscopia | Estenosis subglótica n=1 (0,9%) Requirió stent | Problemas cosméticos n=10 (9,4%). Dos precisaron cirugía correctora | Ronquera o cambios de voz (n=9)-sin anomalías en laringoscopia indirectaEstridor: n=1 | |
| Carrer, 200953Prospectivo | n=181; TPD (n=48; 26,5%)/PercuTwist (133; 73,5%) | 141 | 3, 6, 12 meses | Fibroscopia | Estenosis traqueal n=1 (0,7%) | Granuloma recurrente en estoma n=2 (1,4%) | ||
| Karvandian, 201154Prospectivo | TPD | 20/140 | 4 meses | Fibroscopia más TAC | Estenosis subglótica n=17 (85%) | Fistula traqueomediastínica n=1 |
PFR: pruebas de función respiratoria; GWDF: Guide Wire Dilating Forceps; LT: laringotraqueoscopia; TAC: tomografía axial computarizada; TPD: traqueotomía percutánea por dilatación clásica de Ciaglia.
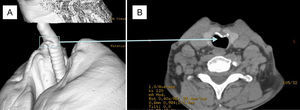
Hallazgo (por seguimiento protocolizado) en un paciente asintomático a los 6 meses de la realización de traqueotomía percutánea mediante método Ciaglia Blue Dolphin. A) reconstrucción mediante TAC helicoidal en el que se objetiva desplazamiento antero-posterior de cartilago traqueal que B) produce un 15% de estenosis de la luz traqueal.
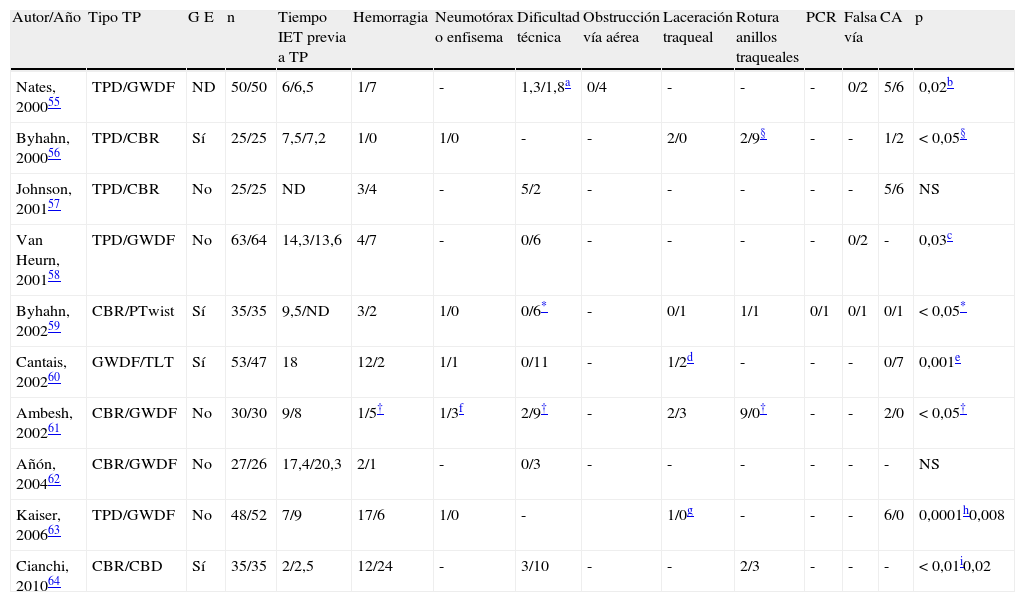
Cada modalidad de TP tiene sus propias características lo que ha motivado la búsqueda de la más segura mediante estudios comparativos, pero que han sido heterogéneos y con muestras cortas. En la tabla 4 se resumen los estudios prospectivos y aleatorizados disponibles hasta el momento55–64.
Comparación entre diferentes modalidades de TP. Estudios prospectivos y aleatorizados
| Autor/Año | Tipo TP | G E | n | Tiempo IET previa a TP | Hemorragia | Neumotórax o enfisema | Dificultad técnica | Obstrucción vía aérea | Laceración traqueal | Rotura anillos traqueales | PCR | Falsa vía | CA | p |
| Nates, 200055 | TPD/GWDF | ND | 50/50 | 6/6,5 | 1/7 | - | 1,3/1,8a | 0/4 | - | - | - | 0/2 | 5/6 | 0,02b |
| Byhahn, 200056 | TPD/CBR | Sí | 25/25 | 7,5/7,2 | 1/0 | 1/0 | - | - | 2/0 | 2/9§ | - | - | 1/2 | <0,05§ |
| Johnson, 200157 | TPD/CBR | No | 25/25 | ND | 3/4 | - | 5/2 | - | - | - | - | - | 5/6 | NS |
| Van Heurn, 200158 | TPD/GWDF | No | 63/64 | 14,3/13,6 | 4/7 | - | 0/6 | - | - | - | - | 0/2 | - | 0,03c |
| Byhahn, 200259 | CBR/PTwist | Sí | 35/35 | 9,5/ND | 3/2 | 1/0 | 0/6* | - | 0/1 | 1/1 | 0/1 | 0/1 | 0/1 | <0,05* |
| Cantais, 200260 | GWDF/TLT | Sí | 53/47 | 18 | 12/2 | 1/1 | 0/11 | - | 1/2d | - | - | - | 0/7 | 0,001e |
| Ambesh, 200261 | CBR/GWDF | No | 30/30 | 9/8 | 1/5† | 1/3f | 2/9† | - | 2/3 | 9/0† | - | - | 2/0 | <0,05† |
| Añón, 200462 | CBR/GWDF | No | 27/26 | 17,4/20,3 | 2/1 | - | 0/3 | - | - | - | - | - | - | NS |
| Kaiser, 200663 | TPD/GWDF | No | 48/52 | 7/9 | 17/6 | 1/0 | - | 1/0g | - | - | - | 6/0 | 0,0001h0,008 | |
| Cianchi, 201064 | CBR/CBD | Sí | 35/35 | 2/2,5 | 12/24 | - | 3/10 | - | - | 2/3 | - | - | - | <0,01i0,02 |
CA: complicaciones anestésicas; CBR: Ciaglia Blue Rhino; GE: guía endoscópica; GWDF: Guide Wire Dilating Forceps; IET: intubación endotraqueal; n: número de pacientes aleatorizados; ND: no disponible; NS: no significativa;. PCR: parada cardiorrespiratoria; PTwist: PercuTwist; TLT: traqueotomía translaríngea –técnica de Fantoni–; TP: traqueotomía percutánea; TPD: Traqueotomía percutánea por dilatación clásica de Ciaglia.
Complicaciones anestésicas: pérdida control vía aérea, hipotensión arterial, desaturación o arritmias.
Dificultad técnica categorizada por el médico responsable: 1. fácil, 2. alguna dificultad, 3. muy difícil, 4. se requiere a la persona con mayor experiencia o la técnica no puede finalizarse (p=0,01).
En 3 trabajos aleatorizados se ha comparado la TPD y la GWDF. Nates et al.55 en una muestra de 100 pacientes encontraron una mayor dificultad técnica y una mayor incidencia de sangrado con la GWDF, siendo el nivel de significación para el total de complicaciones favorable a la TPD. Van Heurn et al.58 en 127 pacientes, 63 aleatorizados a TPD y 64 a GWDF encontraron un mayor índice de complicaciones en el grupo de GWDF. A pesar de que los autores detallaban que todas las técnicas fueron llevadas a cabo o asistidas por personal experimentado, describieron una dificultad para la inserción de la cánula en 8 pacientes del grupo GWDF, sugiriendo que una discreta modificación del equipo podría evitar algunas de las complicaciones encontradas. En un estudio comparativo más reciente, Kaiser et al.63 aleatorizaron a 48 pacientes a TPD y a 52 a GWDF. La incidencia de complicaciones menores y mayores en el grupo de TPD fue significativamente superior que en el grupo aleatorizado a GWDF. Llama la atención el elevado índice de algunas complicaciones como hemorragia en ambos grupos así como un elevado índice de complicaciones anestésicas en el grupo de TPD, lo cual podría tener varias explicaciones: 1°. falta de utilización de guía endoscópica con la que quizá se podrían haber evitado algunas de las complicaciones descritas (lesión de la pared posterior de la tráquea, pérdida del control de la vía aérea); 2°. una estricta definición de las complicaciones (como podría ser el caso de la definición de hemorragia menor); 3°. falta de experiencia por el personal que llevaba a cabo las técnicas. Los autores descartan esta como una de las variables implicadas, puesto que el equipo encargado de la ejecución de las técnicas era experimentado con ambas (al menos 20 intervenciones con cada una de ellas). Si bien muchos trabajos no definen el grado de experimentación de los médicos que practican la técnica, el número de intervenciones que garantice un elevado nivel de experimentación es difícil de definir y el grado de experimentación queda al arbitrio de los autores.
Traqueotomía percutánea por dilatación vs. Ciaglia Blue RhinoEn 2 trabajos se comparó la TPD con la CBR. En uno de ellos, Johnson et al.57 no encontraron diferencias significativas entre ambas modalidades en una muestra de 50 pacientes, y en el otro Byhahn et al.56 también con 50 pacientes encontraron 7 complicaciones con la TPD (3 de las cuales fueron graves) y una mayor incidencia de rotura de cartílagos traqueales con la CBR. Concluyeron que esta era una técnica más practicable que la TPD al no encontrar complicaciones graves con ella.
Guide Wire Dilating Forceps vs. Ciaglia Blue RhinoEn 2 trabajos se ha comparado GWDF y CBR. Ambesh et al.61 en una muestra de 60 pacientes encontraron una mayor dificultad técnica y hemorragia con la GWDF, así como una sobredilatación del estoma. En el grupo aleatorizado a CBR observaron una mayor incidencia de rotura de cartílagos traqueales y una elevada presión en la vía aérea. En nuestra experiencia62 con 53 pacientes, 27 aleatorizados a CBR y 26 a GWDF, no encontramos alteraciones significativas entre ambas modalidades en cuanto a complicaciones; sin embargo encontramos, al igual que otros58, una mayor dificultad técnica con GWDF que consistió fundamentalmente en una dificultad en la inserción de la cánula.
Ciaglia Blue Rhino vs. PercuTwistLa CBR se comparó con la técnica PercuTwist en un estudio prospectivo y aleatorizado con 70 pacientes59. Describieron una mayor dificultad técnica con PercuTwist así como 2 casos de desagarro de la pared posterior de la tráquea. Los autores reconocían una heterogénea experiencia con las técnicas ensayadas. El equipo que las llevó a cabo estaba familiarizado con CBR pero no habían tenido experiencia con PercuTwist, por lo que se puede decir que el trabajo fue desarrollado en plena curva de aprendizaje de esta última modalidad lo que supone un claro sesgo que limita sus conclusiones.
Ciaglia Blue Dolphin vs. Ciaglia Blue RhinoCianchi et al.64 han comparado CBR con CBD con guía endoscópica en un estudio prospectivo y aleatorizado en un grupo de 70 pacientes críticos en el que los resultados han sido favorables a aquella. Han encontrado una mayor rapidez con la CBR, una menor frecuencia de sangrado (sangrado leve a nivel de mucosa traqueal objetivado mediante endoscopia 6h después del procedimiento) con esta y una mayor dificultad en la inserción de la cánula de traqueotomía con CBD. La menor familiaridad con la CBD es un factor que puede haber influido en los resultados. A pesar de las diferencias, los autores concluyen que la CBD es una técnica a realizar en las UCI. Por su reciente introducción se necesitan más estudios aleatorizados en los que la comparación se haga a igualdad de conocimientos técnicos de las modalidades evaluadas.
MetaanálisisCabrini et al.65 han publicado recientemente un metaanalisis de todos los estudios aleatorizados que han comparado al menos 2 técnicas de TP. Han incluido 13 trabajos, en 7 de los cuales se utilizó control endoscópico. Encontraron que todas las técnicas son equivalentes con excepción de la técnica de Fantoni, que se asoció a complicaciones más graves y a una mayor necesidad de convertir a otra técnica de traqueotomía en comparación con la GWDF y la CBR. La CBR se asoció con menos fracasos que la PercuTwist y con menos complicaciones leves que la CBD y la GWDF, por lo que concluyeron que la CBR es la más segura y la que tiene una mayor tasa de éxitos aunque no se pueden realizar recomendaciones para grupos específicos. Se trata del primer metaanalisis que compara las diferentes modalidades de TP más utilizadas, pero cuenta con las limitaciones derivadas de la heterogeneidad entre estudios. Uno de los trabajos incluidos fue una carta al director y el otro fue un estudio comparativo entre 3 técnicas (TQ, TPD y técnica traslaríngea), cuyo objetivo primario fue evaluar sus efectos sobre la presión intracraneal, presión de perfusión cerebral y extracción cerebral de oxígeno. Los autores animan a la realización de estudios comparativos aleatorizados.
Dada la equivalencia entre las diferentes modalidades es difícil recomendar una sobre otra, por lo que la elección estará más en función de las preferencias de los profesionales que en criterios objetivos que sirvan para recomendar una frente a otra.
Metodos de seguridadLa fibrobroncoscopia es la medida de seguridad más utilizada aunque su uso como técnica coadyuvante de rutina es heterogéneo. Mientras en nuestro país se utilizaba en el 16% de las UCI10, su uso en otros países de nuestro entorno ha oscilado entre el 3613 y el 98%15. Su uso rutinario ha sido motivo de controversia puesto que la guía endoscópica produce aumento de presión en vía aérea, hipoventilación y aumento de la presión intracraneal, lo que la contraindica en pacientes con lesión neurológica aguda. Además, incrementa el coste del procedimiento, por lo que algunos solo la han considerado en casos de dificultad anatómica o curva de aprendizaje57; sin embargo, es una técnica sencilla y recomendada en algunas guías66 en ausencia de contraindicaciones para prevenir complicaciones graves como falsa vía o el daño en la pared posterior de la tráquea.
La capnografía es útil para confirmar la ubicación intratraqueal de la aguja en el momento de la punción. Mallick et al.67 han comparado la capnografía con la fibrobroncoscopia en 55 pacientes a los que se realizó TP con la modalidad CBR; 29 pacientes fueron aleatorizados a control endoscópico y 26 a control con capnografía. Encontraron que la capnografía era comparable a la broncoscopia para confirmar la ubicación de la aguja en la luz traqueal y concluyeron que puede ser una alternativa a la guía endoscópica cuando no existe posibilidad de utilizarla o esté contraindicada. La desventaja de la capnografía es la falta de visión directa para determinar la posición exacta de la aguja y guía metálica a nivel intratraqueal.
La ecografía del cuello puede ser útil para localizar estructuras vasculares aberrantes que puedan causar hemorragia. Kollig et al.68 realizaron TPD en 72 pacientes utilizando inicialmente ultrasonidos del cuello seguido por broncoscopia. Basándose en los hallazgos encontrados en la ecografía se tuvo que cambiar el lugar de la punción en el 24% de los pacientes. No hubo casos de daño en la pared posterior de la tráquea o hemorragia. Se trata de una técnica sin intervención que puede ser de utilidad en pacientes seleccionados.
Momento de realización de la traqueotomía en el enfermo ventiladoEl momento óptimo para la realización de la traqueotomía en el paciente ventilado sigue debatiéndose. La dificultad está en definir ventilación mecánica prolongada y predecir qué pacientes van a necesitarla.
Los estudios comparativos entre traqueotomía precoz y diferida no han permitido establecer conclusiones definitivas. Ha habido heterogeneidad a la hora de definir el término ventilación mecánica prolongada y dificultad para identificar a los pacientes subsidiarios de esta, heterogeneidad en el tipo de enfermos incluidos, defectos de aleatorización y consecuentemente heterogeneidad en los resultados obtenidos. Desde 1984 se han publicado 8 estudios prospectivos y aleatorizados69–76 (tabla 5). En 271,72 no se encontraron ventajas de la traqueotomía precoz frente a la diferida. En uno71 hubo importantes dificultades para llevar a cabo la aleatorización, y el otro72 fue un trabajo llevado a cabo en quemados críticos. Los resultados de los 3 estudios más recientes son contradictorios. Mientras Rumbak et al.74 encontraron entre los pacientes traqueotomizados precozmente (primeras 48h de ventilación mecánica) una menor duración de la ventilación mecánica, estancia UCI, neumonía y mortalidad, Blot et al.75 no observaron diferencias en términos de mortalidad, neumonía, días libres de ventilación mecánica o estancia en UCI entre los pacientes a los que se realizó la traqueotomía en los primeros 4 días (precoz) frente a los de más de 7 días (tardía). En el último y más amplio estudio prospectivo aleatorizado cuyo objetivo final ha sido evaluar la incidencia de neumonía asociada a ventilación mecánica entre los pacientes traqueotomizados precoz (6-8 días) o tardíamente (13-15 días), Terragni et al.76 no han encontrado diferencias entre uno y otro grupo.
Resultados de estudios prospectivos aleatorizados que han comparado traqueotomía precoz vs. traqueotomía diferida
| Autor | Tipo de pacientes | N° de pacientes | Momento de la traqueotomía | Resultados |
| Dunham, 198469 | Trauma | 74 | Precoz: 3-4 díasTardía>14 días | Sin diferencias en patología laringotraqueal |
| Rodriguez 199070 | Trauma | 106 | Precoz ≤7 díasTardía >7 días | Menor duración de VM, estancia UCI, hospitalaria e incluso neumonía si la traqueotomía se realiza antes de 3 días |
| Sugerman 199771 | Trauma-no trauma | 157 potenciales | 1ª aleatorización: 3-5 días2ª aleatorización: 10-14 días | Sin diferencias en tiempo de estancia (UCI y hospital), frecuencia de neumonía y muerte |
| Saffle 200272 | Quemados | 44 | Precoz: día siguiente -disponible-Tardía: 14 díasa | Sin diferencias en soporte ventilatorio, tiempo de estancia, incidencia de neumonía o supervivencia |
| Bouderka 200473 | TCE | 62 | Precoz: 5 díasTardía: intubación prolongada | Menor duración de VM (para el grupo de traqueotomía precoz) |
| Rumbak 200474 | Médicos | 120 | Precoz: 2 díasTardía: 14-16 días | Menor duración VM, estancia en UCI, neumonía y mortalidad (para el grupo de traqueotomía precoz) |
| Blot 200875 | Polivalentes | 123 | Precoz: 4 díasTardía> 7 días | Sin diferencias en mortalidad, neumonía, días libres de VM, estancia en UCI |
| Terragni 201076 | Polivalentes sin neumonía | 600 | Precoz: 6-8 díasTardía: 13-15 días | Sin diferencias en incidencia de NAVM |
NAVM: neumonía asociada a ventilación mecánica; TCE: traumatismo craneoencefálico; UCI: unidad de cuidados intensivos; VM: ventilación mecánica.
Tres metaanálisis han abordado este tema. En el de Maziak et al.77 se incluyeron 2 estudios retrospectivos y 3 estudios aleatorizados con un total de 396 pacientes de etiología traumática, neutropénicos y con insuficiencia respiratoria aguda. Sus resultados no apoyan que el momento de la traqueotomía influya sobre la duración de la ventilación mecánica o el daño laríngeo. Las limitaciones derivan de la heterogeneidad de los estudios incluidos, heterogeneidad del «timing» entre cada uno de ellos, falta de información de cómo se efectuó la aleatorización o aleatorizaciones defectuosas e inclusión de trabajos previos a la era de la TP. Griffiths et al.78 incluyeron en su metaanálisis 5 estudios aleatorizados en los que se incluían 406 pacientes médicos, quirúrgicos, traumáticos y quemados. El tiempo de traqueotomía precoz osciló de 0 a 7 días tras el inicio de ventilación o ingreso en UCI. Concluyeron que los pacientes traqueotomizados precozmente tuvieron una menor duración de la ventilación mecánica y una menor estancia en UCI, pero no encontraron diferencias en el desarrollo de neumonía ni en la mortalidad. Dunham y Ransom79 incluyeron pacientes traumatizados en un metaanálisis en el que seleccionaron 4 estudios retrospectivos y 5 aleatorizados. No encontraron influencia de la traqueotomía precoz sobre el desarrollo de neumonía ni sobre la mortalidad. Una vez más la heterogeneidad de los estudios incluidos no permite establecer conclusiones sólidas.
Se desprende de la literatura que la traqueotomía precoz no aporta beneficios en variables como neumonía asociada a ventilación mecánica o mortalidad, pero parece razonable realizarla a los pacientes con una elevada probabilidad de ventilación mecánica prolongada por sus beneficios frente a la intubación en términos de bienestar, estancia en UCI y tiempo de ventilación mecánica.
Existe una amplia variabilidad respecto al término ventilación mecánica prolongada y sus definiciones están en función del ámbito de su utilización. En nuestra propuesta de diseño de un modelo de probabilidad de ventilación prolongada80 se fijó en 7 días por considerar este el límite temporal de posible aparición de daño laríngeo por intubación endotraqueal3. Se han publicado otros estudios dirigidos a identificar grupos de pacientes con elevada probabilidad de ventilación mecánica prolongada tanto en población monográfica81–83 como general84. Todos tienen limitaciones y no hay ningún modelo validado. Por lo tanto, a falta de tales herramientas que ayuden en la toma de decisiones, el momento de realización de la TP deberá individualizarse.
ConclusionesLa traqueotomía es una de las técnicas más frecuentemente realizadas en las UCI y la TP es una técnica extendida en nuestro entorno. Su popularidad se ha basado en la seguridad, la facilidad de ejecución y la posibilidad de su realización a pie de cama. La fibrobroncoscopia ha ido ganando aceptación y hoy día se recomienda como técnica de seguridad. Aunque es difícil definir la incidencia de complicaciones perioperatorias (que debe analizarse para cada modalidad de TP), se puede decir que no es superior a la de la TQ, sin embargo la incidencia de complicaciones tardías es un aspecto poco estudiado por lo que se precisa de estudios con muestras amplias para clarificar este aspecto. Las contraindicaciones de la TP se han ido relativizando conforme se ha ido ganando confianza, pero se debe tener en cuenta que la infancia, la lesión cervical y la infección en zona quirúrgica siguen constituyendo contraindicaciones absolutas. El momento óptimo para la realización de la traqueotomía en el enfermo ventilado sigue siendo objeto de debate. Los resultados de los análisis aleatorizados entre traqueotomía precoz y diferida son heterogéneos, por lo que actualmente solo se puede afirmar que el momento más adecuado debe individualizarse.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.