INTRODUCCIÓN
En los últimos años, varios estudios aleatorizados han mostrado que la angioplastia primaria, como estrategia de reperfusión en pacientes con infarto agudo de miocardio (IAM), puede ofrecer ciertas ventajas respecto al tratamiento trombolítico1-5. Un metaanálisis reciente demostró una reducción de la mortalidad temprana en el reinfarto no fatal, el ictus y la combinación de todos ellos mediante angioplastia primaria frente a la trombólisis en el tratamiento del IAM. Además, estos resultados fueron mejores para la angioplastia primaria, independientemente del trombolítico usado y de si el paciente era trasladado o no para realizarla6. Sin embargo, sólo pocos estudios de este metaanálisis incluyen a pacientes que son trasladados desde otro hospital para la realización de una angioplastia primaria.
La mayor limitación para el uso de la angioplastia primaria como terapia de primera elección en el IAM es su disponibilidad. Para hospitales que no disponen de laboratorio de hemodinámica, el retraso y los riesgos asociados al transporte de los pacientes a un centro de referencia podrían eliminar los beneficios de la angioplastia primaria frente a los fibrinolíticos. Estudios observacionales han demostrado que se presentan pocas complicaciones durante el transporte para la angioplastia primaria y que no existe una correlación entre la distancia del traslado y el efecto adverso7-8; resultados similares sobre la seguridad en el traslado se objetivaron en estudios aleatorizados, y algunos de ellos incluyeron a pacientes de alto riesgo9. Hay evidencias de que la reperfusión temprana mejora la mortalidad de los pacientes con IAM y elevación del segmento ST. Brodie et al10 observaron que la mortalidad de los pacientes tratados con angioplastia primaria dentro de las primeras 2 h de inicio de los síntomas era menor que la de los que eran tratados más tarde. Las directrices de la American Heart Association y del American College of Cardiology11 para el manejo de pacientes con IAM recomiendan un tiempo máximo de 2 h desde el diagnóstico hasta la apertura del vaso para la angioplastia primaria. Un conocimiento preciso de los distintos retrasos parciales que se suceden desde el inicio de los síntomas hasta el final de la angioplastia primaria, puede favorecer la toma de medidas para su reducción, al mismo tiempo que nos informa acerca de si estamos dentro de las recomendaciones admitidas en la actualidad.
El objetivo de este estudio es evaluar prospectivamente los intervalos desde el inicio de los síntomas hasta la apertura del vaso de los pacientes con IAM que han sido trasladados para la realización de una angioplastia primaria desde un hospital sin laboratorio de hemodinámica, como terapia de reperfusión de elección, la evolución en el tiempo de esos intervalos y la seguridad en el transporte.
PACIENTES Y MÉTODO
Diseño y pacientes
Se trata de un estudio observacional prospectivo en un hospital general de 420 camas, sin laboratorio de hemodinámica y a 10 km del hospital de referencia.
Se incluyó de forma consecutiva a los pacientes atendidos por el intensivista de guardia con indicación de reperfusión y enviados para la realización de una angioplastia primaria a nuestro hospital de referencia, desde julio de 2000 a enero de 2002.
Se consideró angioplastia primaria la realizada sin administración previa de trombólisis en los pacientes que cumplían el criterio de clase I para su realización, según las guías de actuación en el IAM de la American College of Cardiology/American Heart Association (ACC/AHA)11, es decir, conjuntamente:
Dolor torácico de características anginosas u otros síntomas compatibles con isquemia miocárdica de más de 30 min de duración pese a la administración de tratamiento antianginoso.
Elevación en el electrocardiograma (ECG) del segmento ST > 0,1 mV en, al menos, dos derivaciones contiguas o un nuevo (o presumiblemente nuevo) bloqueo completo de la rama izquierda del haz de His (BCRIHH) dentro de las 12 h desde el inicio de los síntomas.
El intensivista de guardia es el encargado de evaluar a los pacientes con sospecha de IAM procedentes de urgencias o de cualquier área de hospitalización con indicación de tratamiento de reperfusión. Una vez que el intensivista de guardia decide que el paciente es subsidiario de angioplastia primaria, se contacta con el servicio de hemodinámica del hospital de referencia. En caso de que el equipo intervencionista tuviese otro procedimiento no aplazable, negativa del paciente a la cateterización, conocimiento previo de una anatomía coronaria desfavorable o imposibilidad del traslado, no se realiza angioplastia primaria y se procede a trombólisis como tratamiento de reperfusión. Los pacientes que finalmente se trasladan para angioplastia primaria se incluyen en el estudio.
El traslado urgente es realizado por la unidad móvil de emergencia (UME) del 061, si está disponible. Se trata de unidades de vigilancia intensiva (UVI) móviles con médico, enfermera y técnico encargados de la atención extrahospitalaria urgente en nuestra región.
Una vez realizado el procedimiento, y salvo indicación contraria por el hemodinamista, los pacientes regresan a nuestro centro en la UME e ingresan en la unidad de cuidados intensivos (UCI).
Variables
Se recogieron prospectivamente, junto con los datos demográficos y basales de los pacientes, las características de presentación del infarto y el procedimiento realizado. Para el análisis de los tiempos se definió una serie de intervalos que se describen en la tabla 1. Éstos fueron recogidos de la siguiente forma:
La hora del inicio de los síntomas directamente del paciente o familiares.
La hora de llegada al hospital se recogía de la hoja inicial que realiza el celador de urgencias a la entrada del paciente o de la gráfica de enfermería en los casos trasladados en ambulancia. En los casos que presentaban infartos una vez ingresados en el hospital, se consideró como hora de llegada la del inicio de los síntomas.
La hora en que es atendido por el intensivista de guardia y la hora de salida en UME desde nuestro hospital (tiempos recogidos por el intensivista de guardia).
La hora de llegada del paciente al laboratorio de hemodinámica, la hora de repefusión de la arteria causante del IAM y la hora de presencia de flujo TIMI III en dicha arteria (tiempos suministrados por el hospital de referencia).
Considerando la recomendación de las guías de actuación en el IAM de la ACC/AHA de un tiempo no superior a 90 ± 30 min desde la admisión y el diagnóstico hasta la apertura del vaso que causa el IAM, junto con la recomendación de la European Society of Cardiology12, que la considera de elección si se puede realizar en los primeros 90 min desde el primer contacto médico, se ha evaluado el porcentaje de pacientes con tiempo superior a esas recomendaciones y sus causas.
Se consideró éxito del procedimiento si finalizaba con flujo TIMI III en la arteria causante del infarto sin complicaciones mayores en la sala de hemodinámica (fallecimiento, empeoramiento de la clase de Killip inicial o accidente cerebrovascular durante el procedimiento).
Se registraron como complicaciones durante el traslado todos los acontecimientos clínicos comunicados por el médico de la UME, tanto en la ida como en el regreso, en especial las alteraciones hemodinámicas, los trastornos del ritmo, la presencia de insuficiencia cardíaca y el aumento o la reaparición del dolor torácico. Se registraron asimismo la estancia en la UCI y la hospitalaria, y la mortalidad intrahospitalaria.
Análisis estadístico
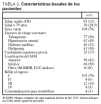
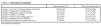
Las variables correspondientes a las características basales de los pacientes se expresan del siguiente modo: las cualitativas como valor absoluto y porcentaje y las cuantitativas, como media y desviación estándar. La variables referidas a los tiempos se expresan con la mediana junto con los percentiles 25 y 75. Gráficamente su dispersión se expone mediante diagrama de cajas (la caja representa los cuartiles 25-75; la línea central, la mediana, y las líneas de intervalo por encima y debajo de la caja, los valores máximo y mínimo de la distribución, respectivamente, excluidos los valores anómalos y extremos). La presencia de variaciones de los intervalos en el período de seguimiento se evaluó mediante la prueba ANOVA de un factor. Para el análisis se empleó el paquete informático estadístico SPSS®, versión 10.0.
RESULTADOS
Desde julio de 2000 hasta enero de 2002 se trasladó a 137 pacientes para angioplastia primaria. Regresaron 117 pacientes (85%). De los 20 que no regresaron, 4 no lo hicieron por pertenecer al área del hospital de referencia, 10 fallecieron durante el traslado, el procedimiento o en días posteriores en el hospital de referencia, y 6 pacientes no regresaron porque su condición clínica no lo aconsejaba o requirieron cirugía cardiovascular. Las características basales de los pacientes se muestran en la tabla 2. La edad media fue de 65 años (rango, 34-86), con un 28% de pacientes mayores de 75 años. Hubo un discreto predominio de los infartos de localización inferior o inferoposterior sobre los de localización anterior. Se trasladó a 20 pacientes en situación Killip III-IV.
Se realizó angioplastia primaria a 111 pacientes de los 137 trasladados (81%). De los 26 pacientes a los que no se realizó angioplastia primaria, en 16 (12%) fue por presentar coronarias normales, 8 (6%) por fallecimiento, antes o durante el procedimiento, un paciente requirió cirugía y en otro paciente la angioplastia coronaria transluminal percutánea (ACTP) fue fallida. De los 111 pacientes en los que se realizó angioplastia primaria, en el 94% se consiguió flujo TIMI III de la arteria causante del infarto al final del procedimiento.
Los distintos tiempos observados se muestran en la tabla 3.
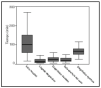
Tan sólo en 2 casos el tiempo desde el diagnóstico hasta la apertura del vaso fue superior a 120 min y en el 84% de los pacientes fue menor de 90 min. El mayor tiempo de retraso se produjo desde el inicio de los síntomas hasta la llegada al hospital. Una vez diagnosticado el paciente, la mayor demora se observó en el intervalo desde su diagnóstico hasta la llegada de la UME para su traslado al hospital de referencia. En la figura 1 se expresan los tiempos estudiados con mayor variabilidad.
Figura 1. Diagrama de caja de distintos tiempos. La caja re presenta los cuartiles 25-75; la línea central, la mediana, y las líneas de intervalo por encima y debajo de la caja, los valores máximo y mínimo de la distribución, excluidos los valores anómalos y extremos.
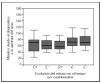
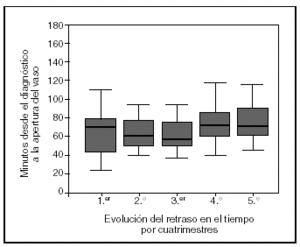
El análisis por cuatrimestres de la evolución temporal del retraso desde el diagnóstico hasta la apertura del vaso no muestra diferencias significativas (fig. 2).
Figura 2. Diagrama de caja de la evolución en el tiempo del retraso por cuatrimestres. La caja representa los cuartiles 25-75; la línea central, la mediana, y las líneas de intervalo por encima y debajo de la caja, los valores máximo y mínimo de la distribución, excluidos los valores anómalos y extremos.
Durante el traslado de ida y vuelta de los pacientes incluidos en el estudio, en ningún caso fue necesario realizar maniobras de reanimación cardiopulmonar, intubación orotraqueal o desfibrilaciones. Ocho pacientes fueron enviados en situación de shock cardiogénico, 3 de ellos con bloqueo auriculoventricular completo, uno con electrocatéter temporal y otro con marcapasos transcutáneo, de los cuales regresaron 6, uno quedó ingresado en el centro de referencia y otro llegó a hemodinámica en situación de parada cardíaca.
En el análisis por intención de tratar, la mortalidad hospitalaria de los pacientes incluidos en el estudio fue del 13,9%. De los 117 pacientes que regresaron a nuestro centro, 8 (6,8%) fallecieron durante su estancia hospitalaria (7 en la UCI y uno en planta). De los 20 pacientes que quedaron ingresados en el centro de referencia, 10 fallecieron durante su estancia hospitalaria. La estancia media en la UCI de nuestro hospital fue de 2,5 ± 2,5 días y en planta de hospitalización de 4,9 ± 3,4 días.
DISCUSIÓN
Las terapias de reperfusión en el IAM han mostrado una reducción en la morbimortalidad de esta afección13. Esta reducción es mayor cuando se consigue una permeabilidad completa y sostenida de la arteria causante del IAM lo más temprana posible. La angioplastia primaria ha conseguido mayores tasas de permeabilidad y menores tasas de infarto recurrente que la fibrinólisis intrahospitalaria6. Se ha encontrado una clara relación entre el tiempo desde el ingreso hospitalario hasta la apertura de la arteria causante y los resultados obtenidos (en términos de mortalidad y mantenimiento de la función ventricular) por la angioplastia primaria en el IAM14,15. El retraso y el riesgo del traslado de los pacientes desde un hospital sin hemodinámica hasta un centro de referencia podrían limitar los beneficios de la angioplastia primaria frente a la fibrinólisis. En las recomendaciones para el manejo del IAM elaboradas por la Sociedad Europea de Cardiología, la angioplastia primaria es considerada de elección si puede realizarse dentro de los primeros 90 min desde el primer contacto médico12.
El transporte interhospitalario de pacientes con IAM que acuden a hospitales sin laboratorio de hemodinámica y son derivados a hospitales de referencia con disponibilidad de angioplastia primaria ha sido evaluado en los estudios LIMI16, DANAMI17, PRAGUE18 y PRAGUE 219, con resultados similares o superiores del transporte para angioplastia primaria sobre la fibrinólisis inmediata en el primer hospital.
Desde el punto de vista de la demora, en nuestra experiencia, la decisión de utilizar el traslado para angioplastia primaria a nuestro hospital de referencia, como tratamiento de reperfusión de elección en el IAM, es factible; con un 40% de los pacientes con la arteria causante del IAM reperfundida en menos de 60 min, un 84% en menos de 90 min y un 98% en menos de 120 min desde su diagnóstico en nuestro hospital. Creemos que estos porcentajes
son bastante satisfactorios (por ejemplo, en el Second National Registry of Myocardial Infarction [NRMI 2]20 tan sólo el 8% de los pacientes tuvo un tiempo inferior a 1 h desde el ingreso hasta el inicio de la angioplastia) y se ajustan a las recomendaciones internacionales sobre reperfusión en el manejo del IAM. En nuestro estudio la mediana y la media de tiempo desde el diagnóstico hasta la apertura del vaso son similares a las comunicadas por estudios previos de angioplastia primaria en pacientes no trasladados14,21, e incluso más cortas que las publicadas en ensayos clínicos en los que los pacientes son trasladados a otro hospital para angioplastia primaria19,22. Estos tiempos son posibles por la cercanía de nuestro hospital al de referencia (10 km), la sensibilización de nuestro hospital para su uso, la existencia de un sistema de transporte de respuesta rápida y por la organización del servicio de hemodinámica del hospital de referencia. En los casos de los 2 pacientes que tuvieron un retraso de más de 120 min hasta la reperfusión fue debido, en el primero, al criterio del intensivista que, por la situación clínica del enfermo, decidió esperar a la UME que estaba ocupada y, en el segundo, se trató de un paciente que llegó trasladado de un hospital de primer nivel, que precisó diagnóstico y estabilización antes del traslado y en el que la técnica de apertura fue laboriosa.
Como en casi todas las series, el mayor tiempo de retraso en la resvascularización se observa desde el inicio de los síntomas hasta la llegada del paciente al hospital; este tiempo es difícilmente mejorable por su carácter extrahospitalario y está ligado a subpoblaciones que se asocian con demoras grandes23-25. Le sigue el retraso desde el diagnóstico hasta el traslado; ello se debe a que la UME que debe realizar el traslado se encuentra ubicada fuera del hospital, es preciso contactar telefónicamente con ella y su localización varía, ya que puede estar atendiendo o regresando de otras emergencias. El tiempo desde la llegada al hospital hasta el diagnóstico por el intensivista de guardia es menor al anterior, con una mediana de 15 min. Aunque esta cifra es difícil de reducir (incluye el tiempo necesario para una breve historia clínica, la realización de un ECG y la llamada al médico intensivista por el Servicio de Urgencias); un 25% de los pacientes mostraba un retraso mayor de 30 min desde que acuden al hospital hasta que son evaluados por el intensivista de guardia; en la mayoría de las ocasiones este retraso se debió a la demora en la evaluación inicial, porque los pacientes fueron atendidos en el horario de máxima asistencia a urgencias o por mala interpretación inicial del ECG, y este porcentaje sí se puede intentar reducir. El tiempo desde la llegada al hospital de referencia hasta la apertura del vaso es similar o muy poco superior al de estudios controlados en los que los pacientes son trasladados para angioplastia primaria9. Esto se ha conseguido avisando al mismo tiempo a la UME para el traslado y al equipo de hemodinámica del hospital de referencia, cuyo tiempo de respuesta rara vez supera los 20 min, con lo que, en muchas ocasiones, está esperando al paciente cuando éste llega a la sala de hemodinámica.
Una de las preocupaciones al iniciar la estrategia de traslado para angioplastia como tratamiento de elección del IAM con elevación del segmento ST fue que, con el paso del tiempo, los retrasos se fueran prolongando una vez se perdiera el estímulo que supone "lo novedoso". Por ello decidimos evaluar los retrasos prospectivamente y por cuatrimestres; hasta hoy no hemos observado un aumento significativo de la demora (fig. 2), aunque sí una tendencia a un mayor retraso en los últimos 2 cuatrimestres que lleva a continuar el control de los tiempos hasta la revascularización.
En nuestra experiencia, el traslado para angioplastia primaria se ha mostrado seguro y presenta pocas complicaciones. Hay que destacar un paciente que llegó fallecido a la mesa de hemodinámica. Era un paciente que ingresó en nuestro hospital en situación de shock cardiogénico y bloqueo auriculoventricular completo, y precisó ventilación mecánica y electroestimulación temporal para su traslado. En esta situación, la efectividad de la fibrinólisis es limitada y se recomienda la revascularización temprana26, por lo que no consideramos que se tratara de una complicación grave del traslado. Otros 7 pacientes con IAM y shock cardiogénico llegaron vivos a la mesa de hemodinámica. Algunos autores27 no consideran seguras unas tasas de complicaciones del 1,2% durante el traslado para angioplastia primaria, como las notificadas por el estudio PRAGUE 2 (con 2 fallecidos y un paciente que presentó fibrilación ventricular). En nuestro caso, la corta distancia y la disponibilidad de una UVI móvil y de personal cualificado garantizan la seguridad en el transporte de los pacientes.
En cuanto a las limitaciones del estudio, los resultados no son extrapolables a otros hospitales sin laboratorio de hemodinámica. La distancia a los centros de referencia, la disponibilidad del laboratorio de hemodinámica y la infraestructura para el traslado de este tipo de pacientes varían de un hospital a otro y son clave para el retraso y la seguridad en el transporte. Por otro lado, el hecho de que sea el criterio personal del intensivista de guardia lo que determina que un paciente sea trasladado para angioplastia primaria a otro centro o se realice fibrinolisis in situ puede cuestionar la generalización de nuestras observaciones a la población de pacientes con IAM y elevación del segmento ST que acuden a nuestro hospital. Es posible que algunos pacientes con mayores probabilidades de complicaciones durante el traslado y con un mayor retraso en él hayan quedado excluidos del presente estudio. Por otro lado, en los primeros meses del estudio hubo un acuerdo entre los miembros del servicio por el que los infartos de bajo riesgo (p. ej., infartos inferiores puros, no complicados) no fueran trasladados y se realizase fibrinólisis. Aun así, el porcentaje de pacientes con criterios de reperfusión enviados para angioplastia primaria durante el período del estudio ha sido elevado (85%). Esto no excluye que la tasa de mortalidad hospitalaria del 13,9% pueda estar sesgada por estos motivos. Pero queremos destacar que el análisis de la mortalidad se ha realizado según la "intención de tratar" y que en esta serie hay un alto porcentaje de pacientes mayores de 75 años (28,5%) y un Killip > III del 15%, que son los que más se benefician de una reperfusión mecánica temprana. En la actualidad, la mortalidad de nuestra serie, después de 3 años de experiencia y con 225 pacientes trasladados para ACTP, es de un 11,9%. Queremos destacar, por último, que la mortalidad de los pacientes tratados con fibrinolíticos en nuestro centro antes del inicio de la angioplastia primaria era del 12%.
AGRADECIMIENTOS
Al resto de mis compañeros de la unidad de cuidados intensivos, tanto médicos como enfermeros y personal auxiliar, y al muy amable personal de archivos del Hospital José M. Morales Meseguer.