INTRODUCCIÓN
El tratamiento con la heparina causa dos tipos de trombocitopenia con una frecuencia de un 7%-20%1,2. La trombocitopenia inducida por la heparina tipo I (TIH tipo I) está producida por el efecto directo de la heparina sobre la activación de las plaquetas y se caracteriza por un descenso del número de plaquetas que aparece durante los primeros 5 días del tratamiento. Este tipo de trombocitopenia se observa en un 7% a un 17% de los pacientes tratados con heparina no fraccionada1, no se asocia con complicaciones trombóticas y se resuelve sin necesidad de suspender la misma.
La trombocitopenia inducida por la heparina tipo II (TIH tipo II) está mediada por la formación de anticuerpos contra un complejo formado por el factor 4 plaquetario con la heparina (H/PF4), localizado sobre la superficie de las plaquetas. La incidencia de la TIH tipo II es del 7,8% cuando se emplea heparina no fraccionada y del 2,2% en el caso de la heparina de bajo peso molecular1. Se ha descrito una frecuencia de trombosis arteriales y venosas asociadas a la TIH tipo II de un 40% hasta un 61%2.
Presentamos un caso de TIH tipo II en un paciente que recibió tratamiento con heparina no fraccionada al precisar hemofiltración venovenosa continua por el desarrollo de una necrosis tubular aguda secundaria a un shock hipovolémico.
OBSERVACIÓN CLÍNICA
Se trata de un varón de 80 años con el antecedente de un colesteatoma en el oído izquierdo, motivo por el cual se realizó una timpanoplastia y mastoidectomía 10 días antes de ser intervenido quirúrgicamente de forma urgente por presentar una rotura espontánea de un aneurisma de aorta abdominal, ingresando en la unidad de cuidados intensivos (UCI) tras la realización de una endoaneurismorrafia y un by-pass aortobifemoral.
En el postoperatorio inmediato se inició tratamiento con aminas vasoactivas por shock y ventilación mecánica por insuficiencia respiratoria secundaria a edema agudo de pulmón.
Al ingreso en la UCI el paciente tenía una creatinina sérica de 2,9 mg/dl que aumentó en las siguientes 24 horas hasta 4,2 mg/dl en presencia de oligoanuria, por lo que se inició la hemolfiltración venovenosa continua y el tratamiento con 500 unidades/hora de heparina no fraccionada ese mismo día.
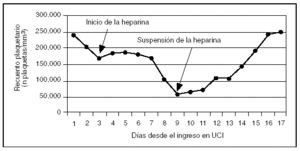
El día del ingreso en la UCI el paciente tenía un recuento plaquetario de 240 x109/l que descendió progresivamente hasta alcanzar un valor de 57 x 109/l al séptimo día de iniciar el tratamiento con heparina no fraccionada (fig. 1). Con la sospecha de que la trombocitopenia fuera inducida por la heparina se suspendió la misma y se solicitó una prueba de ELISA GTI-PF4 que resultó positiva. Tras la retirada de la heparina se observó un aumento progresivo del recuento plaquetario objetivándose cifras de plaquetas superiores a 100 x 109/l transcurridas las primeras 72 horas. Dado el aumento del riesgo de eventos trombóticos asociados a este síndrome se decidió realizar tratamiento profiláctico con 8 mg de lepirudina intravenosa, con el objetivo de mantener unas cifras de tromboplastina parcial activada de 1,5-2 veces el control. Cuando el recuento plaquetario ascendió a la cifra de 100 x 109/l se sustituyó la lepirudina por 1 mg de warfarina diario, manteniendo un INR 1,5-2 veces el control y se mantuvo hasta ser dado de alta de la UCI. Al alta hospitalaria, después de 65 días, presentaba cifras de plaquetas por encima de 200 x 109/l. Ni durante la estancia en UCI ni en el hospital se produjeron complicaciones trombóticas ni signos clínicos que hicieran sospecharlas.
Figura 1. Recuento plaquetario del paciente durante el tratamiento.
DISCUSIÓN
La trombocitopenia asociada a la heparina de origen inmune (TIH tipo II) es una entidad clínica poco frecuente. Se debe sospechar una TIH tipo II si se produce un descenso de más del 50%o del recuento plaquetario respecto de la cifra basal3 o del valor máximo en los casos de trombocitosis postoperatoria2, que aparece entre el quinto y el séptimo día de tratamiento con heparina o 24-48 horas tras reexposición en pacientes tratados con heparina en los tres meses previos, o ante la aparición de una trombosis en presencia de trombocitopenia (recuento plaquetario < 150 x 109/l)3.
Para el diagnóstico se pueden emplear tres pruebas: la de elevación de la serotonina (especificidad del 99%)4, la de agregación plaquetaria inducida por heparina (sensibilidad 88%, especificidad 99%)5 y la prueba de ELISA para la detección de anticuerpos formados frente al complejo H/PF4 (sensibilidad 87%-90%, especificidad 92%-98%)6. Las dos primeras son pruebas funcionales en las que se emplea plasma o suero del paciente al cual se añaden las plaquetas de donantes seleccionados y, posteriormente, se objetiva la elevación de la serotonina de las plaquetas o la agregación plaquetaria. La prueba H/PF4 ELISA es la más empleada por su menor complejidad en la realización. Por lo tanto, podemos concluir que el diagnóstico de TIH tipo II fundamentalmente es clínico, respaldado por la presencia de anticuerpos H/PF4 y en ausencia de otras causas de trombocitopenia.
La primera actitud a tomar, diagnosticada la enfermedad, es la supresión de cualquier exposición a la heparina, incluida las pequeñas cantidades que, en ocasiones, se emplean para evitar la formación de coágulos en las vías vasculares centrales o periféricas.
En diferentes series de casos se ha reportado una incidencia de eventos trombóticos arteriales o venosos en un 40%-61% de los pacientes, que se ha observado hasta transcurridos 30 días después de la retirada de la heparina7,8. Por tal motivo decidimos iniciar tratamiento profiláctico de la trombosis venosa profunda en este paciente. Las alternativas a la heparina son los danaparoides, la lepirudina y el argatrobán9. El argatrobán y la lepirudina son inhibidores directos de la trombina, el primero metabolizado por el hígado y el segundo excretado por la orina, ambos con una vida media aproximada de 30 minutos. Los danaparoides son un derivado de la heparina, eliminados por el riñón, que en un 10% de los casos pueden provocar reacciones cruzadas con los anticuerpos del complejo H/PF4, y por ese motivo desarrollar persistencia o recurrencia de la trombocitopenia. Otras desventajas encontradas con su empleo son la vida media mayor de 24 horas, la necesidad de medir los niveles de anticuerpos anti-factor Xa para monitorizar el efecto anticoagulante y la falta de un agente capaz de revertir dicho efecto.
No existen ensayos clínicos que comparen la mayor eficacia de uno de estos fármacos respecto de los otros. En un estudio prospectivo de 418 pacientes con trombocitopenia inmune asociada a la heparina que fueron tratados con argatrobán y comparados con un control histórico de 158 pacientes que no recibieron tratamiento antitrombótico, el empleo de argatrobán se asoció con una reducción significativa de aparición de nuevas trombosis, amputaciones y mortalidad a los 37 días (odds ratio 0,61; intervalo de confianza (IC) al 95%: 0,39-0,98, p = 0,04)10. En otro estudio no randomizado se comparó la eficacia del tratamiento con los danaparoides (126 pacientes) y con la lepirudina (175 pacientes), encontrándose que el sangrado fue más elevado en los pacientes tratados con la lepirudina (10,4% frente al 2,5%, p = 0,009) y la incidencia de nuevas complicaciones tromboembólicas fue mayor en los pacientes tratados con danaparoides (20% frente al 6,3%, p = 0,087), dentro de los 42 días de haber iniciado el tratamiento en todos los casos11.
En este paciente se empleó la lepirudina por ser la única alternativa disponible en el hospital, se ajustó la dosis a la función renal al tratarse de un fármaco que se elimina por esta vía, y se sustituyó por warfarina cuando el recuento plaquetario fue superior a 100 x 109/l de acuerdo con las recomendaciones existentes en la literatura8,11. Estas recomendaciones están basadas en los hallazgos del estudio de Warkentin et al11 de una serie de 158 pacientes con TIH tipo II en la que 66 pacientes (42%) presentaron una trombosis venosa profunda y recibieron tratamiento con warfarina, de todos ellos 8 pacientes (12%) desarrollaron gangrena. Estos últimos tuvieron un INR más elevado que los 58 pacientes que no presentaron gangrena (INR medio 5,8 frente a 3,1; p < 0,001). Aunque los autores consideraron que la aparición de gangrena podría estar relacionada con una actividad disminuida de la proteína C, ante el riesgo de esta complicación se recomienda evitar el tratamiento con warfarina hasta que las cifras de plaquetas sean superiores a 100 x 109/l.