Explorar los conocimientos, habilidades y actitudes de los médicos y enfermeras de las unidades de cuidados intensivos de adultos sobre las instrucciones previas (IP) o documento de voluntades anticipadas (DVA).
DiseñoEstudio descriptivo, transversal.
ÁmbitoNueve hospitales de la Comunidad de Madrid.
ParticipantesMédicos y enfermeras de cuidados intensivos de adultos.
IntervencionesCuestionario anónimo, autocumplimentado con variables dicotómicas y escala tipo likert.
VariablesConocimientos, habilidades y actitudes sobre las IP.
Análisis estadístico descriptivo con porcentajes y prueba de ji-cuadrado, tomando como significativos valores p<0,05.
ResultadosRespondieron al cuestionario 331 profesionales (tasa de respuesta del 51%). Además de los sociodemográficos, se obtuvo que el 90,3% no conoce todas las medidas que contemplan las IP. El 82,8% opina que el DVA es un instrumento útil para los profesionales en la toma de decisiones. El 50,2% opina que los DVA no se respetan. El 85,3% de los médicos respetaría el DVA de un paciente en caso de urgencia vital, frente al 66,2% de las enfermeras (p=0,007). Solo el 19,1% de los médicos y el 2,3% de las enfermeras conoce si los pacientes que llevan a su cargo poseen un DVA (p<0,001).
ConclusionesAunque los profesionales sanitarios muestran conocimientos escasos sobre las IP, presentan una actitud favorable hacia su utilidad. Sin embargo, la mayoría no conocen si los pacientes que están a su cargo poseen un DVA e incluso algunos profesionales a pesar de conocerlo, en caso de urgencia vital no lo respetarían. Se hace necesaria una mayor formación sobre las IP.
To identify knowledge, skills and attitudes among physicians and nurses of adults’ intensive care units (ICUs), referred to advance directives or living wills.
DesignA cross-sectional descriptive study was carried out.
SettingNine hospitals in the Community of Madrid (Spain).
ParticipantsPhysicians and nurses of adults’ intensive care.
InterventionsA qualitative Likert-type scale and multiple response survey was made.
Variables Knowledge, skills and attitudes about the advance directives.A descriptive statistical analysis based on percentages was made, with application of the chi-squared test for comparisons, accepting P<0.05 as representing statistical significance.
ResultsA total of 331 surveys were collected (51%). It was seen that 90.3% did not know all the measures envisaged by the advance directives. In turn, 50.2% claimed that the living wills are not respected, and 82.8% believed advance directives to be a useful tool for health professionals in the decision making process. A total of 85.3% the physicians stated that they would respect a living will, in cases of emergencies, compared to 66.2% of the nursing staff (p=.007).Lastly, only 19.1% of the physicians and 2.3% of the nursing staff knew whether their patients had advance directives (p<.001).
ConclusionsAlthough health professionals displayed poor knowledge of advance directives, they had a favorable attitude toward their usefulness. However, most did not know whether their patients had a living will, and some professionals even failed to respect such instructions despite knowledge of the existence of advance directives. Improvements in health profesional education in this field is needed.
Las instrucciones previas o documentos de voluntades anticipadas (IP/DVA) constituyen un conjunto de documentos en los que el paciente puede dejar constancia de cómo desea morir o ser tratado al final de su vida, con el fin de que su voluntad sea respetada1.
A lo largo de los últimos años, estos documentos han ido evolucionando, adoptando diferentes formas desde su origen, el «testamento vital» (Estados Unidos, 19672) hasta que en 1998 surgió una nueva corriente, Advance Care Planning (Planificación Anticipada de las Decisiones). En ella, el DVA aparece como una herramienta, resultado final de un amplio proceso de comunicación1,3–7 que exige a los profesionales sanitarios una formación acorde para proporcionar una mejor atención sanitaria al final de la vida. A este respecto, son varios los estudios8–12 que muestran que una inadecuada formación en los cuidados al final de la vida, especialmente en las unidades de cuidados intensivos, dificulta las habilidades y actitudes en la comunicación, los cuidados y el respeto de los DVA con todas las medidas que contempla y, en definitiva, dificulta mantener la dignidad en el proceso de la muerte del paciente.
En España3,7, el derecho del paciente a participar en las decisiones que afectan a su vida surge a partir del reconocimiento en la Constitución Española13 de la libertad (art. 1), dignidad y desarrollo de la personalidad (art. 10), libertad ideológica (art. 16)… como derechos constitucionales. Sin embargo, fue en enero de 2000 con el «Convenio de Oviedo»14 cuando comenzó el reconocimiento normativo de los documentos y, tras la modificación de la Ley General de Sanidad15, se aprobó la ley 41/2002 de Autonomía16 del paciente y de derechos y obligaciones en materia de información y documentación clínica. Se trata de una ley estatal de carácter básico y la primera que define las IP17. En 2007, con el real decreto 124/2007, se creó el Registro Nacional de Instrucciones Previas, para permitir a los profesionales sanitarios acceder al contenido de las IP desde cualquier punto de España.
No obstante, a pesar de que las distintas comunidades autónomas han editado guías de información sobre las IP, existe un gran desconocimiento por parte de los profesionales y los ciudadanos1,3,7,18–20 y escasa investigación en este tema. En concreto, no hemos identificado estudios previos sobre las competencias que los profesionales sanitarios tienen con relación a las IP o DVA en las unidades de cuidados intensivos, motivo por el que se planteó realizar esta investigación. Es en estas unidades en las que resulta especialmente importante asegurar que las decisiones y deseos de los pacientes se respetan, dado que la mayoría ingresan en situación de incapacidad y, por ello, tienen mayor riesgo de que se vulneren.
Por tanto, el objetivo de este estudio es analizar la competencia (conocimientos, habilidades y actitudes) de médicos y enfermeras de las Unidades de Cuidados Intensivos de la Comunidad de Madrid sobre las IP o DVA.
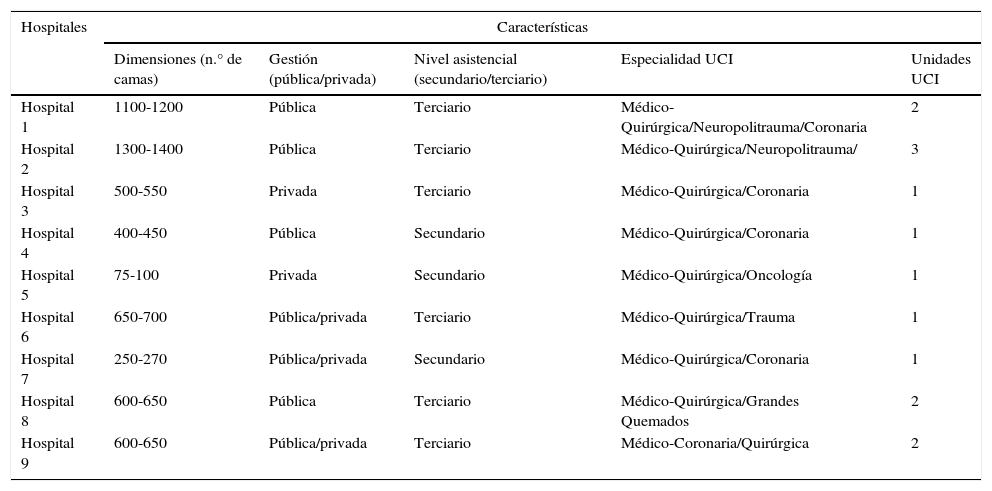
Pacientes y métodoEstudio observacional, descriptivo y transversal, desarrollado en 9 hospitales de la Comunidad de Madrid, entre octubre y diciembre de 2010. Se encuestó a una muestra de conveniencia cuyos criterios de inclusión fueron todos los médicos y enfermeras de las Unidades de Cuidados Intensivos de adultos de los hospitales Infanta Leonor, 12 de Octubre, Clínico San Carlos, Getafe, Móstoles, Fundación Jiménez Díaz, Puerta de Hierro-Majadahonda, Gómez Ulla y Clínica Anderson. La selección de los hospitales se ha llevado a cabo considerando las diferencias estructurales (dimensiones, antigüedad), de gestión (públicos, públicos con gestión privada, privado y militar), nivel de asistencia (secundario, terciario) y especialidad (oncológico, quemados, politraumatizados, cardiacos, coronarios, polivalentes), para buscar la mayor representatividad (tabla 1).
Características de los hospitales
| Hospitales | Características | ||||
|---|---|---|---|---|---|
| Dimensiones (n.° de camas) | Gestión (pública/privada) | Nivel asistencial (secundario/terciario) | Especialidad UCI | Unidades UCI | |
| Hospital 1 | 1100-1200 | Pública | Terciario | Médico-Quirúrgica/Neuropolitrauma/Coronaria | 2 |
| Hospital 2 | 1300-1400 | Pública | Terciario | Médico-Quirúrgica/Neuropolitrauma/ | 3 |
| Hospital 3 | 500-550 | Privada | Terciario | Médico-Quirúrgica/Coronaria | 1 |
| Hospital 4 | 400-450 | Pública | Secundario | Médico-Quirúrgica/Coronaria | 1 |
| Hospital 5 | 75-100 | Privada | Secundario | Médico-Quirúrgica/Oncología | 1 |
| Hospital 6 | 650-700 | Pública/privada | Terciario | Médico-Quirúrgica/Trauma | 1 |
| Hospital 7 | 250-270 | Pública/privada | Secundario | Médico-Quirúrgica/Coronaria | 1 |
| Hospital 8 | 600-650 | Pública | Terciario | Médico-Quirúrgica/Grandes Quemados | 2 |
| Hospital 9 | 600-650 | Pública/privada | Terciario | Médico-Coronaria/Quirúrgica | 2 |
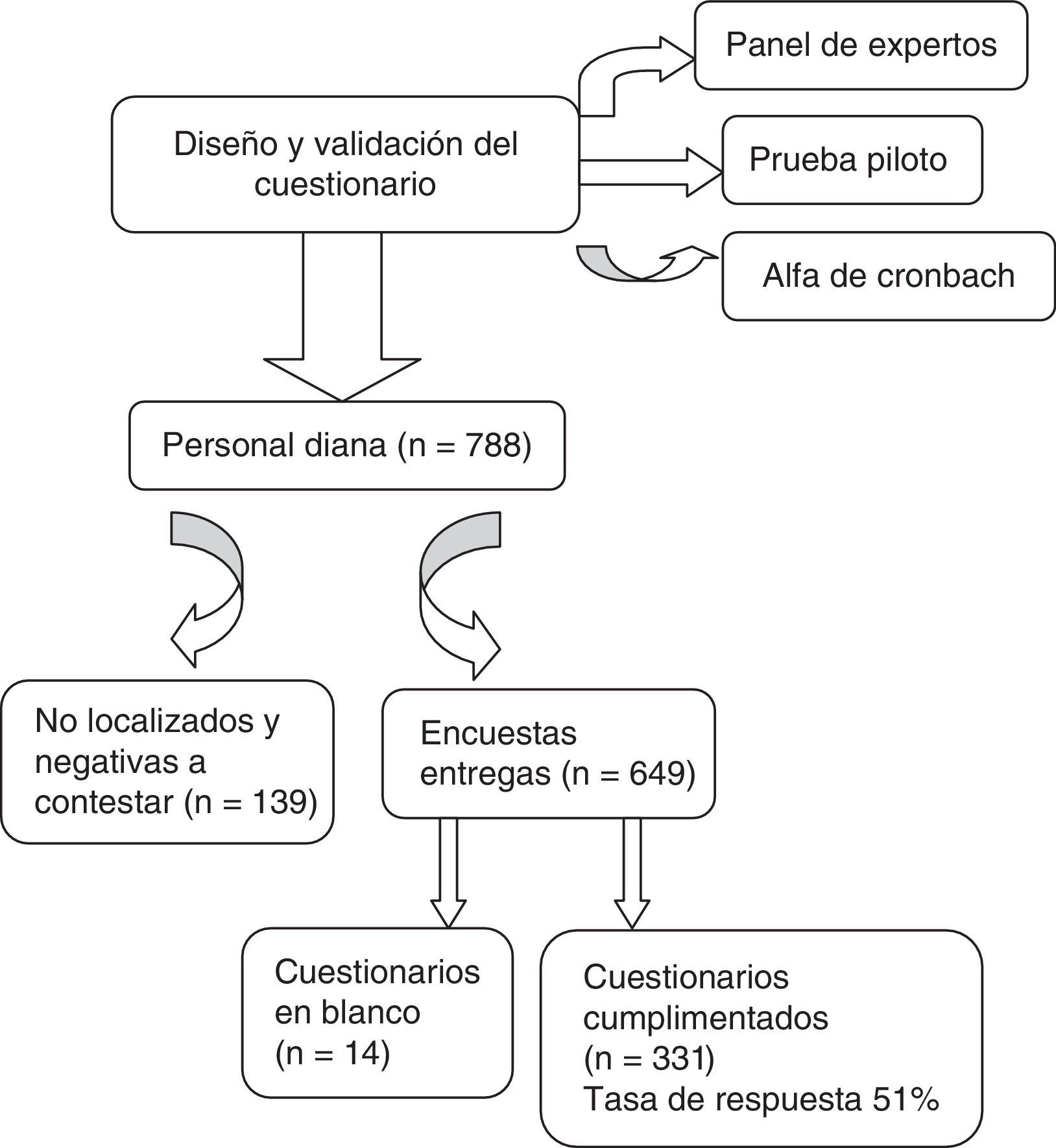
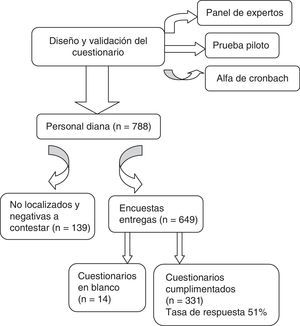
La población total o diana está constituida por 788 sujetos, entre personal médico y de enfermería. Para calcular el tamaño muestral en función de la población diana, bajo el supuesto de máxima indeterminación (esperando el 50% de proporción), se estimó N=341 participantes con un nivel de confianza del 95% y una precisión estimada del 4%.
Para la recogida de datos se diseñó un cuestionario ad hoc estructurado y autoadministrado de 19 ítems (6 sociodemográficos, 10 dicotómicos, 2 tipo likert con 3 grados de amplitud y uno de respuesta múltiple). Para la construcción del cuestionario fueron recogidos los aspectos más relevantes de los conocimientos contenidos en la ley 41/2002 de Autonomía16 y conceptos médicos20–23 (tabla 2); habilidades y actitudes extraídas de las competencias generales y específicas del Libro blanco de la Agencia Nacional de Evaluación de la Calidad y Acreditación (ANECA); recomendaciones de los Colegios de Enfermería y Medicina, junto con las del grupo de Bioética de la Sociedad Española de Medicina Intensiva Crítica y Unidades Coronarias (SEMICYUC)22.
Definiciones y precisiones terminológicas de los documentos de voluntades anticipadas
| Término | Concepto |
|---|---|
| Testamento vital | Primer término utilizado dentro de los Living Will, para definir los documentos que hacen referencia a los cuidados que un paciente quiere recibir al final de su vida. Consiste en una directiva anticipada donde se describe qué tratamiento podría ser o no aplicado cuando el paciente llegue a una situación terminal19 |
| Directivas anticipadas o directivas avanzadas | Son negocios jurídicos de mandato sui generis (declaraciones de voluntad de origen privado, reconocidas por el Derecho, que pueden producir un resultado jurídico), dirigidos al médico (de forma nominado o innominada) quien será el apoderado para interpretar la voluntad del paciente o compartirla, cuando el paciente designe a una tercera persona20 |
| Instrucciones previas | Es una declaración de voluntad, entendiéndose como un negocio jurídico unilateral (testamento)17, cuyos criterios para redactar un documento son1,7,17,21–23: - Siempre debe ser por escrito. - Se puede otorgar: ante 3 testigos, ante notario o ante la Administración (Registro nacional). - Posibilidad de revocación libre, sin plazo y por escrito - Se debe incorporar a la historia clínica Las medidas que contemplan son 21–23: - Los principios vitales o criterios que deben orientar la decisión sanitaria - Las situaciones concretas en que se quiere que se tenga en cuenta - Las instrucciones y límites referidos a las actuaciones médicas - La voluntad de no ser informados - El destino de su cuerpo y órganos - La posibilidad de designar representantes legales Existen una serie de limitaciones al documento como son: las instrucciones contrarias a la ley, la lex artis y el supuesto de hecho. Siempre se deberá anotar en la historia clínica1,3,7,17,21,22 La finalidad de las IP es respetar la autonomía del paciente, su dignidad y libertad, cuando por una situación de incapacidad no pueda hacerlo por sí mismo1,3,7; aumentar el conocimiento del paciente sobre la propia enfermedad 7,16; mejorar la relación clínica21,22 y facilitar la interpretación de los valores éticos del paciente21,23 |
El diseño y validación del cuestionario garantizó su validez y fiabilidad tras haber sido sometido a los siguientes procedimientos:
- 1.
Panel de expertos constituido por personal médico y de enfermería de cuidados intensivos expertos en Bioética.
- 2.
Estudio piloto en el Hospital Clínico San Carlos de una muestra representativa de la población de estudio.
- 3.
Comprobación estadística: fiabilidad de la encuesta mediante el índice alfa de Cronbach, con un índice de 0,725.
Las variables estudiadas fueron: sociodemográficas, de conocimientos, habilidades y actitudes.
Descripción de la intervención: En primer lugar se contactó con los jefes de servicio y supervisoras de enfermería de todos los centros para la información (explicarles el estudio) y aprobación del proyecto en las distintas unidades. Posteriormente, se concretó una semana para la distribución de los cuestionarios y de la información en cada hospital por parte del equipo investigador. Para la entrega de las encuestas, se realizaron charlas informativas, se colgaron carteles divulgativos (explicando el objetivo de la investigación, el procedimiento para la entrega y recogida de encuestas y el agradecimiento a todos los profesionales por su participación) y se facilitó la distribución de los cuestionarios a través de los investigadores y personal de enlace seleccionado en cada centro (supervisores, enfermeros y médicos). Para la devolución de las encuestas, se dispuso de urnas en cada unidad, ubicadas en los lugares de mejor acceso, consensuados con el personal.
La entrega de los formularios se realizó mediante consentimiento informado previo, una vez explicado el objeto de la investigación y tras haber sido aprobado por el Comité de Ética e Investigación Clínica del Hospital Clínico San Carlos.
A cada participante se le aseguró la máxima confidencialidad y anonimato.
Las variables cualitativas se describen mediante frecuencias absolutas y relativas porcentuales de sus categorías, y se buscaron asociaciones con la prueba de ji cuadrado o el test exacto de Fisher. En las variables objeto de análisis se calcula su intervalo de confianza para un error alfa del 5%, a través del programa estadístico SPSS v. 18.0.
ResultadosSe entregaron 649 encuestas en total, recogiéndose 331 al terminar el periodo de recepción (3 meses). La tasa de respuesta fue del 51% (fig. 1).
De las características sociodemográficas destaca que el 73,4% (243) de los profesionales eran mujeres, el 67,2% (222) con más de 31 años; del total el 20,5% (68) son médicos y el 79,5% (263) enfermeros. El 61,4% (203) de los encuestados tiene más de 6 años de experiencia en UCI. El 46,8% (155) tienen contrato fijo, el 20,8% (69) contrato interino y el 32,3% (107) eventual.
Los resultados obtenidos con relación a los conocimientos muestran que el 64,4% de los encuestados afirma no conocer los diferentes documentos que existen para expresar últimas voluntades, obteniéndose un 3,9% de precisión según la proporción observada.
Con relación a las medidas concretas que contemplan las IP, como son la limitación del esfuerzo terapéutico, los cuidados paliativos, la donación de órganos, el rechazo a la obstinación terapéutica y la asignación de un representante legal, tan solo el 9,7% de los profesionales las conocen todas.
Las principales variables relacionadas con el conocimiento de las IP quedan descritas en la tabla 3.
Principales resultados de las variables de conocimientos, habilidades y actitudes
| Variables cualitativas | Preguntas | N (%) |
|---|---|---|
| Conoce los documentos que existen para expresar últimas voluntades | 118 (35,6) | |
| El testamento vital es lo mismo que las instrucciones previas | 60 (18,1) | |
| El registro de las IP en la CCMM no es obligatorio | 224 (67,7) | |
| Conocimientos | Tiene misma validez legal otorgar las IP ante notario que ante 3 testigos | 167 (50,5) |
| Posibilidad de revocar las IP | 251 (75,85) | |
| Hay alguna limitación en la aplicación de las IP | 187 (56,5) | |
| En caso de urgencia vital, respetaría el DVA de un paciente | 232 (70,1) | |
| Habilidades | De los pacientes que lleva a su cargo, conoce si poseen un DVA | 19 (5,7) |
| Cree que el DVA se respeta | 154 (46,5) | |
| Actitudes | Cree que el DVA es un instrumento útil para los profesionales sanitarios en la toma de decisiones | 274 (82,8) |
Con respecto a las habilidades, el 90,6% (300) de los profesionales no comprueban si los pacientes que llevan a su cargo poseen un DVA y el 50,2% (166) señalan que los DVA no se respetan cuando la situación lo requiere, como en el caso de aplicar maniobras de reanimación o un tratamiento del que el paciente había dejado constancia de su rechazo.
Los principales resultados relacionados con las actitudes quedan descritos en la tabla 3.
Los varones encuestados respetarían más un DVA que las mujeres, en caso de urgencia vital (el 81,8 frente al 65,8%; p=0,018) y conocen mejor si los pacientes que llevan a su cargo poseen un DVA (el 11,4 frente al 3,7%; p=0,012).
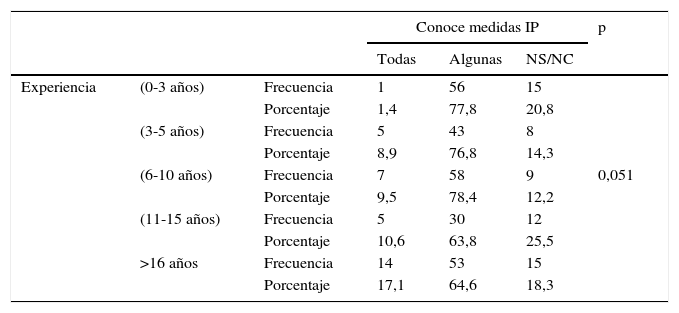
El 17,1% de los participantes con más de 16 años de experiencia en UCI conoce todas las medidas que contemplan las IP, frente al 1,4% de los profesionales con menos de 3 años de experiencia (p=0,051) (tabla 4). Las diferencias encontradas con respecto a la profesión quedan descritas en la tabla 5.
Relación entre la experiencia en UCI y el conocimiento de las medidas que contemplan las IP
| Conoce medidas IP | p | |||||
|---|---|---|---|---|---|---|
| Todas | Algunas | NS/NC | ||||
| Experiencia | (0-3 años) | Frecuencia | 1 | 56 | 15 | |
| Porcentaje | 1,4 | 77,8 | 20,8 | |||
| (3-5 años) | Frecuencia | 5 | 43 | 8 | ||
| Porcentaje | 8,9 | 76,8 | 14,3 | |||
| (6-10 años) | Frecuencia | 7 | 58 | 9 | 0,051 | |
| Porcentaje | 9,5 | 78,4 | 12,2 | |||
| (11-15 años) | Frecuencia | 5 | 30 | 12 | ||
| Porcentaje | 10,6 | 63,8 | 25,5 | |||
| >16 años | Frecuencia | 14 | 53 | 15 | ||
| Porcentaje | 17,1 | 64,6 | 18,3 | |||
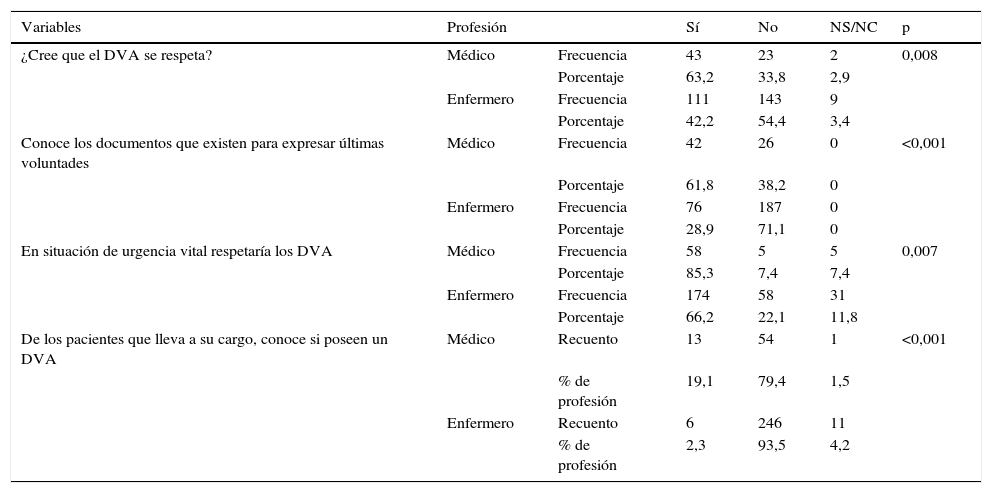
Relación entre la profesión y las principales variables de conocimientos, habilidades y actitudes
| Variables | Profesión | Sí | No | NS/NC | p | |
|---|---|---|---|---|---|---|
| ¿Cree que el DVA se respeta? | Médico | Frecuencia | 43 | 23 | 2 | 0,008 |
| Porcentaje | 63,2 | 33,8 | 2,9 | |||
| Enfermero | Frecuencia | 111 | 143 | 9 | ||
| Porcentaje | 42,2 | 54,4 | 3,4 | |||
| Conoce los documentos que existen para expresar últimas voluntades | Médico | Frecuencia | 42 | 26 | 0 | <0,001 |
| Porcentaje | 61,8 | 38,2 | 0 | |||
| Enfermero | Frecuencia | 76 | 187 | 0 | ||
| Porcentaje | 28,9 | 71,1 | 0 | |||
| En situación de urgencia vital respetaría los DVA | Médico | Frecuencia | 58 | 5 | 5 | 0,007 |
| Porcentaje | 85,3 | 7,4 | 7,4 | |||
| Enfermero | Frecuencia | 174 | 58 | 31 | ||
| Porcentaje | 66,2 | 22,1 | 11,8 | |||
| De los pacientes que lleva a su cargo, conoce si poseen un DVA | Médico | Recuento | 13 | 54 | 1 | <0,001 |
| % de profesión | 19,1 | 79,4 | 1,5 | |||
| Enfermero | Recuento | 6 | 246 | 11 | ||
| % de profesión | 2,3 | 93,5 | 4,2 |
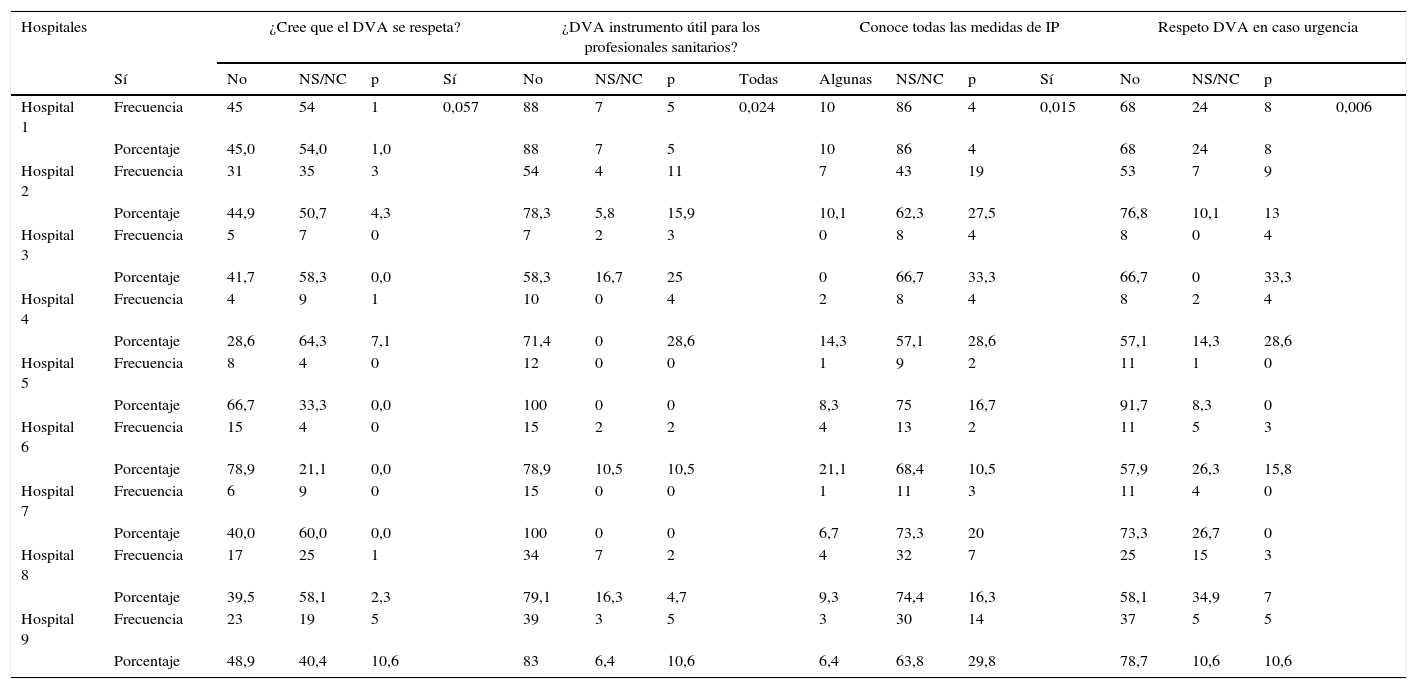
Con relación a los hospitales, las principales características quedan descritas en la tabla 6.
Relación entre los hospitales y las principales variables de conocimiento, habilidades y actitudes
| Hospitales | ¿Cree que el DVA se respeta? | ¿DVA instrumento útil para los profesionales sanitarios? | Conoce todas las medidas de IP | Respeto DVA en caso urgencia | |||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| Sí | No | NS/NC | p | Sí | No | NS/NC | p | Todas | Algunas | NS/NC | p | Sí | No | NS/NC | p | ||
| Hospital 1 | Frecuencia | 45 | 54 | 1 | 0,057 | 88 | 7 | 5 | 0,024 | 10 | 86 | 4 | 0,015 | 68 | 24 | 8 | 0,006 |
| Porcentaje | 45,0 | 54,0 | 1,0 | 88 | 7 | 5 | 10 | 86 | 4 | 68 | 24 | 8 | |||||
| Hospital 2 | Frecuencia | 31 | 35 | 3 | 54 | 4 | 11 | 7 | 43 | 19 | 53 | 7 | 9 | ||||
| Porcentaje | 44,9 | 50,7 | 4,3 | 78,3 | 5,8 | 15,9 | 10,1 | 62,3 | 27,5 | 76,8 | 10,1 | 13 | |||||
| Hospital 3 | Frecuencia | 5 | 7 | 0 | 7 | 2 | 3 | 0 | 8 | 4 | 8 | 0 | 4 | ||||
| Porcentaje | 41,7 | 58,3 | 0,0 | 58,3 | 16,7 | 25 | 0 | 66,7 | 33,3 | 66,7 | 0 | 33,3 | |||||
| Hospital 4 | Frecuencia | 4 | 9 | 1 | 10 | 0 | 4 | 2 | 8 | 4 | 8 | 2 | 4 | ||||
| Porcentaje | 28,6 | 64,3 | 7,1 | 71,4 | 0 | 28,6 | 14,3 | 57,1 | 28,6 | 57,1 | 14,3 | 28,6 | |||||
| Hospital 5 | Frecuencia | 8 | 4 | 0 | 12 | 0 | 0 | 1 | 9 | 2 | 11 | 1 | 0 | ||||
| Porcentaje | 66,7 | 33,3 | 0,0 | 100 | 0 | 0 | 8,3 | 75 | 16,7 | 91,7 | 8,3 | 0 | |||||
| Hospital 6 | Frecuencia | 15 | 4 | 0 | 15 | 2 | 2 | 4 | 13 | 2 | 11 | 5 | 3 | ||||
| Porcentaje | 78,9 | 21,1 | 0,0 | 78,9 | 10,5 | 10,5 | 21,1 | 68,4 | 10,5 | 57,9 | 26,3 | 15,8 | |||||
| Hospital 7 | Frecuencia | 6 | 9 | 0 | 15 | 0 | 0 | 1 | 11 | 3 | 11 | 4 | 0 | ||||
| Porcentaje | 40,0 | 60,0 | 0,0 | 100 | 0 | 0 | 6,7 | 73,3 | 20 | 73,3 | 26,7 | 0 | |||||
| Hospital 8 | Frecuencia | 17 | 25 | 1 | 34 | 7 | 2 | 4 | 32 | 7 | 25 | 15 | 3 | ||||
| Porcentaje | 39,5 | 58,1 | 2,3 | 79,1 | 16,3 | 4,7 | 9,3 | 74,4 | 16,3 | 58,1 | 34,9 | 7 | |||||
| Hospital 9 | Frecuencia | 23 | 19 | 5 | 39 | 3 | 5 | 3 | 30 | 14 | 37 | 5 | 5 | ||||
| Porcentaje | 48,9 | 40,4 | 10,6 | 83 | 6,4 | 10,6 | 6,4 | 63,8 | 29,8 | 78,7 | 10,6 | 10,6 | |||||
Con relación al puesto de trabajo, cabe destacar que ninguno de los médicos residentes conoce todas las medidas que contemplan las IP, lo que contrasta con el 50% (4) de las enfermeras no asistenciales (supervisoras) (p<0,001). Por otra parte, el 22% (11) de los médicos staff conocen si los pacientes que llevan a su cargo poseen un DVA, en contraste con el 2,3% (6) de las enfermeras asistenciales (p<0,001).
Con relación al tipo de contrato, se ha obtenido que el 53,3% (57) de los profesionales con contrato eventual considera que los DVA se respetan, frente al 57,4% (89) de los fijos que considera que no (p=0,022).
Por último, de los profesionales que conocen todas las medidas que contemplan las IP, cabe destacar que el 100% (32) opina que es un instrumento útil para los profesionales, el 87,5% (28) señala que el registro de IP en la Comunidad de Madrid no es obligatorio, el 71,9% (23) conoce las posibilidades de otorgamiento, el 93,8% (30) señala la posibilidad de revocación, el 56,3% (18) considera que las IP tienen alguna limitación en la aplicación, el 90,6% respetaría un DVA en caso de urgencia vital y, por último, solo el 12,5% (4) conoce si el paciente posee un DVA (p<0,001).
DiscusiónUna de las mejores maneras para poder respetar la autonomía del paciente en las unidades de cuidados intensivos, al igual que señalan otros autores24, es conocer su voluntad a través de los DVA o IP.
En los resultados obtenidos, llama la atención que más de la mitad de los encuestados afirma no conocer los documentos que existen para expresar últimas voluntades, dato que coincide con otros estudios25–31, en los que se muestran unos conocimientos insuficientes y deficitarios de los profesionales y, en consecuencia, de la población. En el trabajo de Lauzirika26 realizado con médicos de atención primaria, aparece que el 83% de los profesionales sanitarios no tienen la suficiente información ni formación para abordar el tema de las voluntades anticipadas de sus pacientes. En nuestro caso, además, el 90,3% no conoce todas las medidas que contemplan las IP y la mayoría de los profesionales (90,6%) ignora si los pacientes que llevan a su cargo poseen un DVA, lo que interfiere directamente en el abordaje de las últimas voluntades tanto con el paciente como con su familia o representante legal. Destacamos el dato de que, del total de profesionales que conocen todas las medidas que contemplan las IP, y las respetarían, tan solo un 12,5% saben si sus pacientes poseen un DVA. Esto podría indicar que en la práctica asistencial cotidiana no se aborda, de hecho, este tema, y queda más en el ámbito del conocimiento teórico. Uno de los posibles motivos también puede ser la dificultad de los profesionales al acceso electrónico de ARETEO, del cual carecen de contraseña la mayoría de los profesionales de intensivos.
No obstante, en dichos estudios25–31 los profesionales muestran un posicionamiento a favor de la utilidad de los DVA en la toma de decisiones, al igual que queda señalado en nuestra investigación.
Se hace evidente la necesidad de diseñar medidas de formación que mejoren y garanticen unos suficientes conocimientos sobre las IP, de los cuales derivarán las habilidades y actitudes correspondientes, y por tanto, mejorará la competencia profesional en este tema, máxime cuando los propios profesionales reconocen su utilidad.
Mateos Rodríguez et al.27 en 2007 realizaron un estudio sobre la actitud de los médicos y enfermeras de urgencias ante las IP. El 73,5% afirmaban conocer el término de DVA, y tan solo el 18% la legislación actual. En nuestro trabajo obtenemos que el término de DVA es conocido por el 69,8% de los encuestados, sin embargo, respecto a la legislación, otorgamiento y limitaciones existen muchas dudas. El 51% de los profesionales de urgencias señaló haber preguntado alguna vez, antes de iniciar maniobras de RCP, si alguien conocía los deseos del paciente. En nuestro caso, el 70,1% de los profesionales respetaría un DVA en caso de urgencia vital, por lo que en ese caso, tanto en UCI como en un servicio de urgencias, hay coincidencia en la actitud de los profesionales.
Aunque son objeto de este trabajo únicamente los profesionales sanitarios (médicos y enfermeras), cabe destacar un estudio25 realizado por Molina et al. en un hospital de la Comunidad de Madrid en el que se incluye a pacientes, y el 72,9% de ellos no creían que tener un DVA modificara la actitud del médico, dato que se aproxima al que aparece en nuestro caso, en el que el 50,2% de los profesionales considera que los DVA no se respetan cuando la situación lo requiere, como por ejemplo, en caso de aplicar maniobras de reanimación o un tratamiento para el que el paciente había dejado constancia de su rechazo, con las implicaciones tan importantes que tiene tanto sobre el paciente como sobre la familia, e incluso sobre los propios profesionales.
En relación con el tipo de profesional, Simón Lorda28 realiza, en 2008, 2 estudios en 2 áreas de atención primaria y especializada, uno a médicos y otro a enfermeras, para analizar cuáles eran los conocimientos y actitudes sobre los DVA. Con respecto a las enfermeras: el 63,1% conocía que los DVA estaban regulados por ley, aunque tan solo el 32,3% había leído el documento alguna vez. La mayoría creía conveniente planificar y escribir los deseos sanitarios, y consideraba el DVA como un instrumento útil para los profesionales. En nuestra investigación el 64,6% de las enfermeras también conocen que no es obligatorio registrar los DVA en la Comunidad de Madrid, sin embargo solo el 47,5% conoce las posibilidades legales de otorgar el documento. La mayoría conoce el término de DVA y también considera que es un instrumento útil para la toma de decisiones, sin embargo tan solo el 66,2% respetaría el DVA en caso de urgencia vital.
Aparece una paradoja en estos estudios, tanto en el nuestro como en el de otros autores27–31, y es que, a pesar de que se conocen poco las IP, y no se respetan, sin embargo se consideran útiles. Entendemos que esta utilidad no se relaciona con la experiencia de trabajar con las IP (puesto que de hecho, las IP se usan poco), sino que precisamente, se debe a la experiencia negativa (incertidumbres, dudas, incluso errores) que se suele generar en ocasiones en la práctica habitual cuando no se conocen las IP de los pacientes críticos. En esas experiencias negativas podría incluirse también el consumo inadecuado de recursos que puede derivarse de alargar los tratamientos de manera fútil.
Con respecto a los médicos que participaron en el estudio de Simón Lorda29 mostraron resultados parecidos a las enfermeras de la misma investigación, en cuanto a la actitud favorable hacia la utilidad de los DVA, su aplicación y respeto. También señalaron el deseo de rellenar un DVA más adelante. En nuestro caso, los médicos intensivistas mostraron mejores conocimientos sobre el DVA que las enfermeras, consideraron más que es útil para la toma de decisiones y lo respetarían más en caso de urgencia vital.
Los profesionales de Enfermería requieren una información por parte del médico responsable que sea precisa, para que no existan fisuras ni interpretaciones personales que enmascaren la realidad del paciente.
Otro estudio30 similar al de Simón Lorda realizado también en médicos y enfermeras de atención primaria y especializada en la Comunidad de Madrid mostraba resultados similares con respecto al nivel bajo de conocimientos, y una actitud favorable a su uso y utilidad.
Nos parece importante destacar que en nuestra investigación, el 17,1% de los participantes con más de 16 años de experiencia en UCI conoce todas las medidas que contemplan las IP, frente al 1,4% de los profesionales con menos de 3 años, al igual que en el estudio de Ameneiros et al.31 realizado a médicos de atención primaria y especializada, en el que mostraban mejores conocimientos los profesionales con más de 10 años de ejercicio profesional. La experiencia profesional, por tanto, es un dato que favorece el conocimiento de los DVA.
Un estudio desarrollado por Solsona32 en 2007 señalaba que los pacientes diana para la formulación de un DVA serían aquellos con enfermedades crónicas y evolutivas, para impedir situaciones fútiles. No obstante, no hay que olvidar que los 2 casos en EE. UU., que favorecieron tanto la elaboración de estos documentos como su legislación, fueron el de Karen Ann Quinlan (1976) y el de Nancy Cruzan (1990), 2 mujeres jóvenes que quedaron sumidas en una situación de coma irreversible. Por tanto, nuestra propuesta es que los DVA no deben dirigirse solo a los pacientes terminales, sino a cualquier persona mayor de edad que, por circunstancias imprevistas, pueda padecer una situación de incapacidad en la que no pueda decidir sobre sí misma, planteamiento que se recoge en la Ley de Autonomía.
Como limitación de este estudio, se podría considerar que solo se ha realizado en una comunidad autónoma, lo que impide generalizar los resultados a todos los profesionales (médicos y enfermeras) del país. No obstante, muestra una realidad muy importante en Madrid y por tanto, con proyección en otras comunidades.
En España, la situación actual de los documentos de IP o DVA es que son el gran desconocido tanto para los profesionales sanitarios como para los pacientes. Según datos del Ministerio de Sanidad, hasta marzo de 2013, tan solo había inscritos 146.641 documentos en el Registro Nacional de Instrucciones Previas (tasa de 3,10 por 1.000 habitantes); Cataluña (6,14) y País Vasco (4,91) son las comunidades autónomas con tasas más altas, y Extremadura (0,96), Ceuta y Melilla (0,01) las comunidades con tasas más bajas. Atendiendo al número de otorgamientos, Cataluña con 46.471 y Andalucía con 23.855 son las comunidades que tienen mayor número de registros33,34. A fecha de enero de 2015, los datos del Ministerio de Sanidad, Servicios Sociales e Igualdad muestra un escaso aumento del número de IP registradas (180.327 con una tasa del 3,85 por 1.000 habitantes). En la Comunidad de Madrid se ha pasado de 12.616 de 2013 a 16.363 en 201535.
En el presente trabajo se aborda este tema, explorando la competencia profesional de médicos y enfermeras de unidades de cuidados intensivos en el manejo de estos documentos. Este hecho ya ha contribuido, de entrada, a su difusión, pero aún falta mucho por hacer. Por ejemplo, se hacen necesarios protocolos de limitación de tratamiento de soporte vital en las unidades de modo que todos los profesionales hablen el mismo idioma.
Los profesionales sanitarios reconocen que aunque el DVA sea importante para la toma de decisiones, la mayoría no conocen si los pacientes que llevan a su cargo poseen uno, con mucha incertidumbre sobre su verificación en caso de urgencia vital. Incluso algunos profesionales, a pesar de conocerlo, no lo tendrían en cuenta, con las posibles repercusiones éticas, sociales, familiares, personales y económicas derivadas de ello. Por tanto, hay un importante potencial de mejora en los conocimientos, habilidades y actitudes sobre las IP que reclama una necesaria formación específica, especialmente en médicos residentes de cuidados intensivos y otras especialidades.
No solo las universidades deben velar por que se logren las competencias a las que les comprometen sus respectivos libros blancos. La formación y cumplimiento en relación con las IP debe asegurarse desde las organizaciones profesionales, como los respectivos consejos generales, y también desde las instancias políticas como las comunidades autónomas.
Los resultados obtenidos permiten disponer de una información que serviría tanto para diseñar planes de formación dirigidos a los profesionales como planes de información y cuidados a los pacientes. Esto tendría un importante impacto para que los pacientes puedan seguir ejerciendo su derecho de autonomía, y con ello, mejorar la calidad de la asistencia sanitaria.
AutoríaTodos los autores han participado tanto en la concepción del estudio como en la escritura, revisión y aprobación final para la publicación del artículo.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
AgradecimientosA todo el personal de las Unidades de Cuidados Intensivos, porque sin su participación, esta investigación nunca se podría haber realizado; a todos los supervisores de las unidades de los 9 hospitales que han formado parte del estudio, especialmente al Dr. Fernando Martínez Sagasti y a doña Pilar Bueno.