Conocer la predisposición de la limitación de tratamientos de soporte vital (LTSV) al ingreso en las unidades de cuidados intensivos (UCI), y en base a qué criterios se decide la LTSV y si estas decisiones se relacionan con factores estructurales de los hospitales encuestados.
DiseñoEstudio descriptivo multicéntrico. En 2010 enviamos una encuesta a 90 hospitales dirigida a recoger la práctica habitual de la LTSV al ingreso.
ÁmbitoUCI nacionales.
IntervenciónEncuesta de opinión.
Variables de interés principalesTipo de titularidad del hospital, número de camas hospitalarias, de UCI y de semicríticos, disponibilidad habitual de camas de UCI, utilización de criterios restrictivos de ingreso, utilización de criterios de LTSV ya al ingreso, y tipo de criterio utilizado para decidir LTSV.
ResultadosHan participado 43 (48%) hospitales, en los que el ingreso de pacientes con LTSV es una práctica común (93%). La LTSV se decide mayoritariamente por: la presencia de una enfermedad crónica severa previa (95%), el respeto a las voluntades anticipadas del paciente (95%), la limitación funcional previa (85%), y la futilidad cualitativa (82%). Disponer frecuentemente de camas de UCI (77% de los hospitales) y el uso de criterios restrictivos (79% de los hospitales) también se asoció al ingreso de pacientes con LTSV.
ConclusionesEl ingreso en la UCI de pacientes con LTSV es una práctica que está generalizada en nuestros hospitales. La LTSV se basa en la futilidad fisiológica desde una posición médica objetiva, pero también atendiendo a implicaciones éticas y morales basadas en futilidad cualitativa.
To determine the life-sustaining treatment limitation (LSTL) predisposition upon patient admission to the intensive care unit (ICU), the criteria upon which such predisposition is based, and whether these decisions are related to structural factors of the surveyed hospitals.
DesignA descriptive multicenter study was made in 2010, involving the conduction of a survey in 90 hospitals, with a view to documenting the usual practice referred to LSTL upon admission in these centers.
SettingSpanish ICUs.
InterventionOpinion survey.
Main variables of interestType of hospital, number of hospital beds, ICU and semicritical patient beds, usual bed availability in the ICU, use of restrictive admission criteria, use of LSTL criteria upon admission, and type of criterion used to decide LSTL.
ResultsA total of 43 (48%) hospitals participated in the study, with LSTL being a common practice in these centers (93%). LSTL was fundamentally decided on the basis of the presence of prior severe chronic disease (95%), observation of previously declared patient will (95%), prior functional limitation (85%), and qualitative futility of care (82%). Frequent ICU bed availability (77% of the hospitals) and the use of restrictive criteria (79% of the hospitals) were also associated to patient admission with LSTL.
ConclusionsAdmission to ICU with LSTL is a generalized practice in Spanish Hospitals. LSTL is decided based on physiological futility from an objective medical point of view, but also in observance of ethical and moral implications based on the qualitative futility of medical care.
La limitación de tratamientos de soporte vital (LTSV) debe ser una decisión clínica meditada entre los equipos asistenciales y consensuada con el paciente, o en su caso la familia, para no iniciar o no incrementar o, incluso, retirar los tratamientos iniciados, al anticipar que son fútiles y no conllevarán un beneficio significativo al paciente, en el contexto de una ética de la responsabilidad1.
Hasta el momento la mayoría de estudios existentes se basan en la LTSV aplicada durante el ingreso en la unidad de cuidados intensivos (UCI) a pacientes a los que, tras un intento inicial terapéutico, se ha comprobado la futilidad del mismo2.
Considerando la futilidad como aquella «cualidad del acto médico cuya aplicación a un enfermo está desaconsejada porque es clínicamente ineficaz, no mejora el pronóstico, los síntomas o las enfermedades intercurrentes, o porque previsiblemente produce perjuicios personales, familiares, económicos o sociales, desproporcionados al beneficio esperado»3.
Actualmente se está constatado que la decisión de LTSV al ingreso también existe. Fernández et al. ya describieron en el año 2005 un pequeño porcentaje del 1% de pacientes con LTSV establecida ya en el momento del ingreso, pero con diferente incidencia según los hospitales, debido probablemente a diferencias estructurales y demográficas de cada centro4. Pero este estudio deja aspectos sin aclarar como cuáles son los criterios que se utilizan para tomar esta decisión, y probablemente los criterios con que se llevan a cabo estas decisiones puedan presentar cierta variabilidad clínica entre hospitales.
Así existe la posibilidad de limitar los tratamientos de soporte vital ya al ingreso en la UCI. Entendida como la aceptación del ingreso con la limitación de algunos tratamientos de soporte vital o el establecimiento de tratamientos condicionados, ya establecida desde el momento inicial, pero a los que no se les deniega el ingreso en la UCI ante un posible, aunque remoto, beneficio.
La LTSV al ingreso debe ser el producto de una reflexión médica, a poder ser consensuada con el paciente o su familia, muy conveniente para definir los objetivos de la atención de los pacientes durante su estancia en la UCI, lo cual éticamente esta justificado, ya que preserva la no maleficencia al evitar mantener situaciones de obstinación diagnóstica o terapéutica y se fundamenta en el respeto al principio de justicia distributiva.
El objetivo de este estudio es conocer cuál es la actuación en nuestros hospitales, respecto a la LTSV previas al ingreso en UCI, conocer con qué criterios se están llevando a cabo, actualmente, estas decisiones clínicas, y evaluar si existen factores estructurales propios de cada centro, que afecten a las decisiones clínicas.
Material y métodosEn el contexto de la próxima puesta en marcha de un estudio multicéntrico para evaluar los factores asociados a la LTSV en el momento del ingreso en UCI, nos planteamos conocer previamente, cuál era la práctica clínica habitual en la actualidad en las unidades de cuidados intensivos de nuestro país.
Decidimos conocer la práctica clínica mediante la realización de una encuesta de respuesta voluntaria, para estudiar las características demográficas de los hospitales y los criterios de LTSV al ingreso que se utilizan en cada UCI.
La encuesta fue elaborada por una persona experta en bioética y con experiencia en cuidados intensivos, donde además de solicitar datos demográficos, se ofrecieron varios criterios preestablecidos de LTSV, basados en la práctica habitual y descritos en estudios clínicos previos, (pudiéndose escoger uno o varios a la vez) y se dejó una opción abierta, para sugerir otros criterios.
Se definió la LTSV ya al ingreso como la limitación de inicio o aumento de alguna de las medidas de soporte vital tales como la ventilación mecánica, la depuración extrarrenal, el soporte hemodinámico con drogas vasoactivas y la nutrición artificial. No incluimos como LTSV al ingreso la denegación de ingreso en UCI.
Se envió la encuesta a 90 centros y se analizaron las siguientes variables: tipo de titularidad del centro, número de camas hospitalarias de cada centro, número de camas de UCI, y de semicríticos (en caso de disponer), disponibilidad habitual de camas de UCI, utilización de criterios restrictivos de ingreso (basados en edad, comorbilidades previas, y calidad de vida previa), decisión de criterios de LTSV ya al ingreso, y tipo de criterio utilizado para decidirla. Disponibilidad de guía o recomendaciones de LTSV en el hospital, y si disponían de Comité de Ética Asistencial (CEA). También se preguntó por la posibilidad de atender pacientes con LTSV en otras áreas asistenciales fuera de UCI.
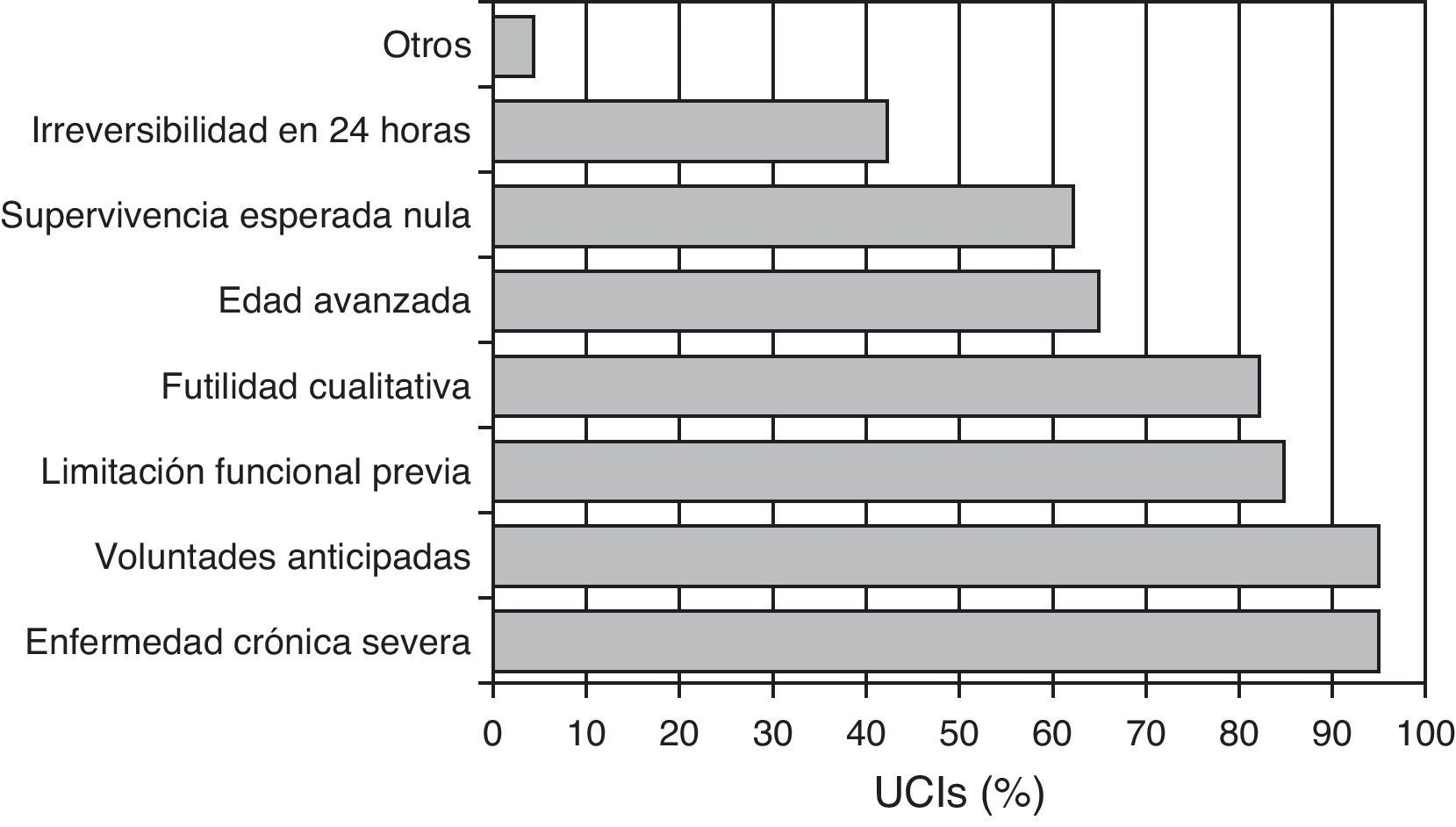
En lo que se refiere a la decisión de LTSV al ingreso se solicitaron cuáles eran los criterios que influían en la decisión de LTSV, pudiéndose contestar más de un motivo: edad; portador de enfermedad crónica severa; limitación funcional previa; recuperable del proceso agudo pero con calidad de vida inaceptablemente pobre (futilidad cualitativa); por respeto a voluntades anticipadas del paciente; por estimar una probabilidad de supervivencia hospitalaria nula; por anticipar irreversibilidad proceso actual en las primeras 24 h y otros.
Las encuestas fueron contestadas por un médico especialista en medicina intensiva (no especialmente experto en Bioética ni en temas éticos), que a modo de representante del equipo respondió haciendo referencia a la práctica habitual en su hospital, evitando su opinión personal. De acuerdo con la legislación vigente, los datos obtenidos de las encuestas se manejaron por los investigadores manteniendo la confidencialidad.
Los datos se muestran como media y desviación estándar (DE) para las variables continuas y como porcentaje para las categóricas. Se compararon los resultados en el grupo de pacientes con LTSV y sin ella mediante la prueba de la «t» de Student para las variables continuas y la prueba de chi cuadrado para las variables categóricas. Se establece un nivel de significación estadística en un valor de p<0,05. Los resultados obtenidos de las encuestas se analizaron con el programa SPSS 15.0 (Statistical Package for Social Sciences).
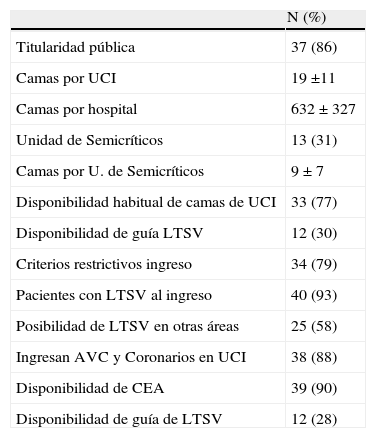
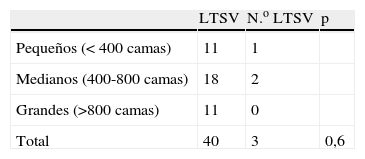
ResultadosContestaron 45 hospitales (50%), siendo solo 43 las encuestas totalmente evaluables. La gran mayoría de los hospitales son de financiación pública (86 y el 14% son de financiación privada). La media de camas hospitalarias es de 632, siendo la variabilidad muy amplia (DE de 327 camas) (tabla 1).
Características de las UCI que respondieron a la encuesta
| N (%) | |
| Titularidad pública | 37 (86) |
| Camas por UCI | 19 ±11 |
| Camas por hospital | 632 ± 327 |
| Unidad de Semicríticos | 13 (31) |
| Camas por U. de Semicríticos | 9 ± 7 |
| Disponibilidad habitual de camas de UCI | 33 (77) |
| Disponibilidad de guía LTSV | 12 (30) |
| Criterios restrictivos ingreso | 34 (79) |
| Pacientes con LTSV al ingreso | 40 (93) |
| Posibilidad de LTSV en otras áreas | 25 (58) |
| Ingresan AVC y Coronarios en UCI | 38 (88) |
| Disponibilidad de CEA | 39 (90) |
| Disponibilidad de guía de LTSV | 12 (28) |
AVC: accidente vascular cerebral; CEA: Comité de ética asistencial; LTSV: limitación del tratamiento de soportes vitales; UCI: unidad de cuidados intensivos.
En 40 hospitales (93% de las encuestas) consideran la posibilidad de ingresar pacientes en la UCI con alguna LTSV previa, y solo en 3 hospitales no ingresan pacientes en UCI si tienen alguna orden de LTSV. La mayoría de centros (77%) dicen disponer de camas de UCI libres con frecuencia y la mayoría también siguen criterios restrictivos de ingreso en UCI (79%). Por el contrario, la existencia de unidades de semicríticos aún es poco frecuente, ya que solo disponen de ellas el 31% de los hospitales. La encuesta refleja que en 25 hospitales (un 58%) existe la posibilidad de hacer LTSV en otras áreas del hospital.
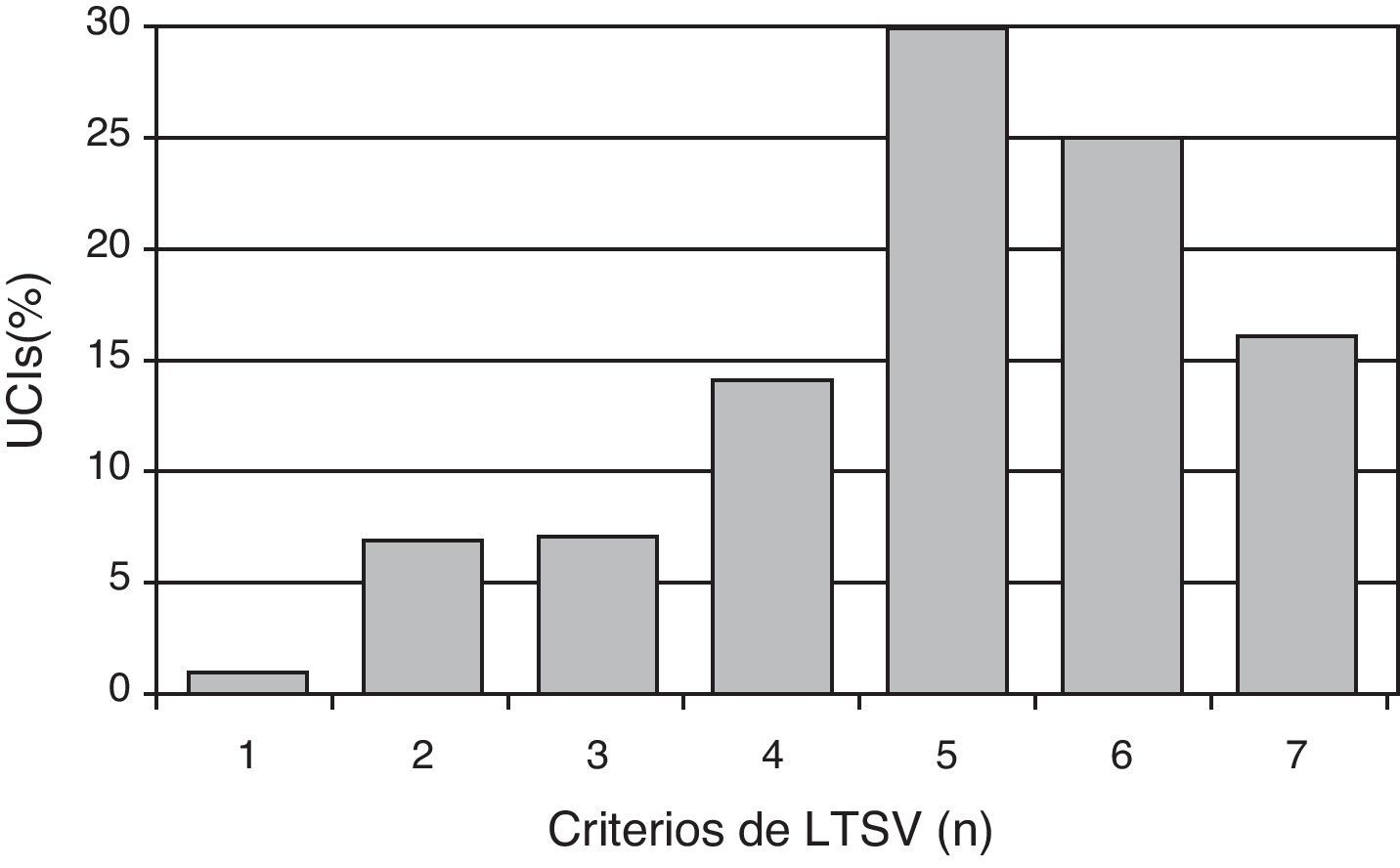
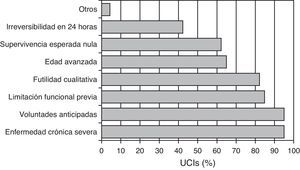
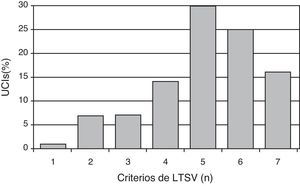
En cuanto a los criterios para indicar LTSV al ingreso (se podían marcar varios a la vez, por cada centro) los más frecuentes son: la presencia de una enfermedad crónica severa previa (95%), el respeto a las voluntades anticipadas del paciente (95%), la limitación funcional previa (85%), y la futilidad cualitativa (82%) (fig. 1). En la figura 2 se puede ver el número de criterios por los que se rige cada centro para decidir LTSV. La mayoría de los centros (86%) marcó más de 4 criterios a la vez.
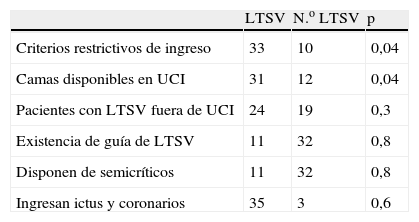
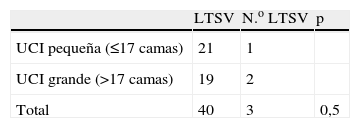
Analizando las variables recogidas, observamos que la disponibilidad de camas en UCI, y la utilización de criterios restrictivos de ingreso se asociaron estadísticamente al ingreso o no ingreso de pacientes con LTSV, pero no así el resto de factores (tabla 2). Al analizar si el tamaño del hospital o el disponer de mayor número de camas de UCI se asociaban a mayor disposición a ingresar pacientes con LTSV, no se encontró asociación (tablas 3 y 4 respectivamente).
Factores asociados al ingreso de pacientes con limitación de tratamientos de soporte vital (LTSV)
| LTSV | N.o LTSV | p | |
| Criterios restrictivos de ingreso | 33 | 10 | 0,04 |
| Camas disponibles en UCI | 31 | 12 | 0,04 |
| Pacientes con LTSV fuera de UCI | 24 | 19 | 0,3 |
| Existencia de guía de LTSV | 11 | 32 | 0,8 |
| Disponen de semicríticos | 11 | 32 | 0,8 |
| Ingresan ictus y coronarios | 35 | 3 | 0,6 |
Los resultados sugieren que la LTSV ya al ingreso, referida por los profesionales de pacientes críticos, es una característica generalizada entre los hospitales que contestaron la encuesta.
A pesar de que idealmente estas decisiones deben ser deliberadas, tomadas en consenso por el equipo asistencial y con consentimiento del paciente y/o sus representantes legales, tal y como nuestra sociedad científica ya definió en las Recomendaciones de LTSV del paciente crítico en el 20085 no siempre es así, se conoce que entre un 12 y 19% de los casos la decisión la toma el equipo de guardia antes del ingreso6,7.
En un estudio previo se describió una incidencia de LTSV en el momento del ingreso del 1% de todos los ingresos en UCI, con una supervivencia hospitalaria del 12%1, lo que indica que, a pesar de la LTSV, estos pacientes consiguen una cierta supervivencia hospitalaria. Es en este pequeño porcentaje de casos donde existe la necesidad de reflexionar sobre los objetivos que se esperan de cada ingreso, desde el momento inicial. Esta decisión la suele tomar el médico de guardia de forma individual en muchas ocasiones, con el consenso del paciente o la familia, y, no solo basada en la futilidad fisiológica de los tratamientos, sino en la futilidad cualitativa fundamentada en una ética de la responsabilidad.
Todo esto implica una reflexión sobre si deben tomarse como válidos los mismos criterios que se utilizan para la LTSV durante el ingreso en UCI. La respuesta de la mayoría de nuestros hospitales es que la decisión se basa en la anticipación de futilidad fisiológica, sustentada en la parte técnica, según la medicina basada en la evidencia. Pero vemos que también las decisiones se toman respetando las voluntades del paciente, y teniendo en cuenta sobretodo el estado funcional previo y posterior esperado, criterios que directamente están relacionados con la futilidad cualitativa.
A pesar de que nuestra muestra de hospitales es heterogénea en cuanto al número de camas disponibles, la mayoría de UCI dispone habitualmente de camas vacías lo que probablemente facilita las decisiones de LTSV ya al ingreso y que en su ausencia posiblemente no se ingresarían. Un estudio muy reciente evidencia que en los pacientes con deterioro súbito existe una clara asociación entre el número de camas disponibles de UCI y el ingreso en la UCI y los objetivos de los cuidados de los pacientes, pero no con la mortalidad hospitalaria8. En este sentido también Colmenero refiere que por el ritual de falta de camas, el ingreso de un paciente en el servicio de medicina intensiva puede afectar potencialmente a otro9. Por lo que una limitación de nuestro estudio podría ser esta disponibilidad de camas en el momento de la encuesta, y que probablemente variaría en circunstancias de UCI sin disponibilidad de camas.
A pesar de esta disponibilidad de camas para ingresos, las respuestas a la encuesta objetivan que se utilizan criterios restrictivos, lo que indicaría que a pesar de ingresar pacientes con mayor edad, con más comorbilidades y con LTSV al ingreso, seguimos basándonos en criterios de justicia social y eficiencia de recursos en los ingresos.
No incluimos en nuestra encuesta preguntas sobre las altas precoces o prematuras, que también se han relacionado con peor evolución en planta10 y si ello podría considerarse algún tipo de LTSV.
Desconocemos si existen muchas diferencias, en el momento actual, en los criterios de ingreso utilizados entre hospitales y si estas diferencias podrían condicionar una mayor o menor proporción de pacientes con LTSV en el momento del ingreso, aunque probablemente sí interfieran en las decisiones de limitación.
Nuestra encuesta preguntó por el uso de criterios restrictivos de ingreso basados en edad, comorbilidades y calidad de vida previa. El 79% de los hospitales refieren utilizar criterios restrictivos, por lo que la muestra de hospitales es bastante homogénea en cuanto a criterios de ingreso (definidos de forma global como restrictivos y no restrictivos). Probablemente si tuviéramos más datos sobre los criterios de ingreso que utilizan en todas las UCI de España, se podría garantizar mejor la homogeneidad en cuanto a la LTSV de ingreso y su relación con los criterios de ingreso. Consideramos que puede ser una limitación del estudio, el hecho de que no hemos caracterizado suficientemente en la encuesta el perfil de los pacientes que ingresan con LTSV y los criterios de ingreso en las UCI, y que también podrían ser interesantes de conocer, para valorar qué perfil de pacientes y que criterios de ingreso en UCI se asocian más a LTSV al ingreso.
Por otro lado, parece que según los resultados de nuestra encuesta, en las decisiones de LTSV al ingreso en UCI, no interfiere la disponibilidad de camas de semicríticos, ni la posibilidad de disponer de otras áreas hospitalarias en las que ingresar pacientes con soportes vitales en fase paliativa.
Nuestros datos confirman que la mayoría de hospitales respeta el principio ético de autonomía, y siguen las voluntades anticipadas de los pacientes, lo que demuestra cambios evolutivos desde el paternalismo hacia el respeto de la autonomía sustentado en las voluntades anticipadas. Lo que desconocemos es la incidencia de voluntades anticipadas escritas, que sabemos que es todavía a día de hoy muy infrecuente6.
De los resultados de nuestra encuesta se deriva que la futilidad no se valora solo desde un estricto punto de vista técnico; sino que también se relaciona con cuestiones éticas. La ética médica fundamenta la futilidad con principios tales como el respeto a la autonomía del paciente, la beneficencia y la no maleficencia11.
En nuestro conocimiento, esta es la primera encuesta de opinión en este tema, y da luz sobre los criterios que se están siguiendo a la hora de realizar la LTSV al ingreso. Parece que, sin haber llegado aún a un consenso previo entre los profesionales de las sociedades médicas, el conocimiento científico de los médicos y el sentido común abogan por establecer unos criterios mínimos universalizables, que pueden estar basados en la presencia de enfermedades crónicas previas severas, limitación funcional previa, y futilidad cualitativa (proceso actual reversible, pero calidad de vida inaceptablemente pobre), aún y con todas las limitaciones que de estos criterios se puedan derivar. Ello coincidiría con otra encuesta de opinión sobre la limitación del esfuerzo terapéutico de los profesionales de medicina intensiva que sugirió que a los profesionales les cuesta más interrumpir que no iniciar tratamientos12, por lo que anticipar la futilidad de los soportes vitales es acorde a esta manera de proceder.
Los resultados de nuestra encuesta no difieren, en lo importante, respecto a los estudios previos que objetivan que las variables que tienen más peso para decidir las LTSV una vez ingresados en la UCI son indicadores que, de forma indirecta o directa, cuantifican la gravedad del proceso como son el NEMS y el APACHE II o la calidad de vida previa, ingresar por patología médica, y el tener más de 80 años6. Saralegui et al, en un estudio sobre limitación de tratamientos de soporte vital tras el ingreso en UCI, también objetivaron que la futilidad, el pronóstico y la pobre calidad de vida son las diferentes razones para limitar tratamientos13.
Un reciente estudio multicéntrico francés que evalúa la mortalidad bajo decisiones de LTSV en departamentos de urgencias mostró que los pacientes mayores de 80 años con cáncer metastático o limitación funcional previa fueron los que mayoritariamente se definieron como LTSV7. En este estudio el criterio de futilidad cualitativa, a diferencia de los resultados de nuestra encuesta, no apareció como un criterio principal. El estudio SUPPORT ya planteó la necesidad de hablar con el paciente y familia acerca de las directrices anticipadas de cara a mejorar las decisiones del final de vida, y la toma de decisiones, aunque, según refieren, eran muy infrecuentes14.
En los resultados de nuestra encuesta: la edad, la irreversibilidad previsible en las primeras 24 h, y prever una nula supervivencia son factores de menor consideración y ocupan un segundo orden de prioridad. Entre las posibilidades ofrecidas en la encuesta para decidir la LTSV, la que menos se utiliza en la mayoría de hospitales es la anticipación de irreversibilidad en las primeras 24 h; ello indica la necesidad de tener un intervalo mayor de tiempo antes de plantear la LTSV, lo que denota una mayor prudencia por parte de los médicos ante esta toma de decisiones. El único estudio en nuestro conocimiento que ha objetivado futilidad fisiológica es el de Cabré et al. en el que demuestran una mortalidad del 100% en los pacientes con las siguientes condiciones: SOFA máximo >15, SOFA mínimo >10, edad >60 años y deterioro en los primeros 5 días15.
A pesar de ser muy frecuente la disposición al ingreso de pacientes con LTSV en UCI en este estudio, llama la atención que solo una minoría de los centros (12%) dispone de una Guía de recomendaciones de LTSV en su hospital. No se conoce la situación actual en España respecto al número de hospitales con protocolos explícitos sobre LTSV, aunque empiezan a aparecer UCI preocupadas por incorporar protocolos de LTSV ya no como guías de recomendaciones, sino como registros de la misma en la historia clínica16. No obstante, tener una guía de LTSV y/o la posibilidad de consultar al CEA no se relacionó con una mayor disponibilidad al ingreso de pacientes con LTSV en nuestro estudio.
Concluimos de nuestra encuesta que el ingreso de pacientes con LTSV en las UCI está generalizado y que se decide basado en futilidad desde una posición médica objetivable, pero también atendiendo a implicaciones éticas y morales. Y también constatamos la penetración de las consideraciones éticas a la hora de atender a los pacientes en nuestros hospitales y la profundidad del calado de estos comportamientos bioéticos en el quehacer cotidiano del profesional intensivista.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Los autores agradecen a todos los centros participantes su colaboración y su positiva predisposición a cumplimentar las encuestas.
Andalucía: Complejo Hospitalario de Jaén, Hospital Universitario Virgen de las Nieves, Hospital Regional Universitario Carlos Haya, Hospital Internacional Xanit, Hospital Parque de Sant Antonio, Asturias: Hospital Universitario Central de Asturias, Baleares: Hospital Son Llàtzer, Canarias: Hospital Universitario Nuestra Señora de Candelaria, Cantabria: Hospital Universitario Marqués de Valdecillas, Castilla y León: Hospital Clínico y Hospital Virgen de la Vega (Complejo Hospitalario de Salamanca), Hospital Virgen de la Concha, Hospital Virgen de la Luz, Hospital Rio Hortega, Complejo Asistencial de Burgos, Cataluña: Hospital de Igualada, Hospital de Sabadell, Hospital Universitario Mútua de Terrassa, Hospital General de Vic, Hospital General de Granollers, Hospital Clínico de Barcelona (Unidad quirúrgica y Unidad general), Hospital General de Catalunya, Hospital Universitario Doctor Josep Trueta, Hospital de Mataró, Fundació Althaia, Hospital de Terrassa, Hospital Santa Creu i Sant Pau, C. Valenciana: Hospital Clínico de Valencia, Hospital General de Castellón, Hospital de La Fe, Galicia: Complejo Hospitalario Xeral-Cíes de Vigo, Complejo Universitario de Santiago, Complejo Hospitalario de Orense, Hospital Montecelo, Navarra: Hospital de Navarra, Madrid: Hospital Universitario 12 de Octubre, Fundación Jiménez Díaz, Hospital Moncloa, Hospital Gregorio Marañón, Hospital del Henares, Murcia: Hospital Universitario Virgen de la Arrixaca, Hospital Morales Meseguer.
Al final del manuscrito se adjunta ene. Anexo 1 el listado de centros participantes.