El 31 de diciembre de 2019, la Comisión de Salud de la provincia China de Hubei, dio a conocer por primera vez un grupo de casos inexplicables de neumonía, que posteriormente la OMS definió como el nuevo coronavirus de 2019 (SARS-CoV-2). El SARS-CoV-2 ha presentado una transmisión rápida de persona a persona y actualmente es una pandemia mundial. En la mayor serie de casos descrita hasta la fecha de pacientes hospitalizados con enfermedad por SARS-CoV-2 (2019-nCoViD), el 26% requirió atención en una unidad de cuidados intensivos (UCI). Esta pandemia está provocando una movilización de la comunidad científica sin precedentes, lo que lleva asociado un numero exponencialmente creciente de publicaciones en relación con la misma. La presente revisión bibliográfica narrativa, tiene como objetivo reunir las principales aportaciones en el área de los cuidados intensivos hasta la fecha en relación con la epidemiología, la clínica, el diagnóstico y el manejo de 2019-nCoViD.
On 31 December 2019, the Health Commission of Hubei Province of China first unveiled a group of unexplained cases of pneumonia, which WHO subsequently defined as the new coronavirus of 2019 (SARS-CoV-2). SARS-CoV-2 has presented rapid person-to-person transmission and is currently a global pandemic. In the largest number of cases described to date of hospitalized patients with SARS-CoV-2 disease (2019-nCoViD), 26% required care in an intensive care unit (ICU). This pandemic is causing an unprecedented mobilization of the scientific community, which has been associated with an exponentially growing number of publications in relation to it. This narrative literature review aims to gather the main contributions in the area of intensive care to date in relation to the epidemiology, clinic, diagnosis and management of 2019-nCoViD.
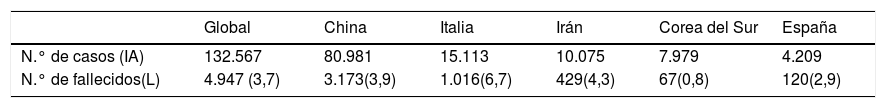
El 31 de diciembre de 2019, la Comisión de Salud de la provincia China de Hubei, dio a conocer por primera vez un grupo de casos inexplicables de neumonía1. Se informó de que algunos pacientes habían desarrollado procesos neumónicos con cambios radiográficos en vidrio deslustrado; linfopenia y trombopenia; hipoxemia; y alteración de la función hepática y renal2. La autoridad sanitaria china comunicó que los pacientes inicialmente dieron negativo en virus respiratorios y bacterias comunes. Posteriormente, estos pacientes dieron positivo para un nuevo coronavirus3. El virus fue nombrado por la OMS como el nuevo coronavirus SARS-CoV-2, causante de la enfermedad 2019-nCoViD (del inglés, new CoronaVirus Disease). El 13 de marzo de 2020, el Ministerio de Sanidad del Gobierno de España declaraba 4.209 casos, con una incidencia acumulada de casos confirmados notificados/100.000 habitantes de 8,994 (tabla 1).
Resumen epidemiológico de casos confirmados notificados a 13 de marzo de 2020
| Global | China | Italia | Irán | Corea del Sur | España | |
|---|---|---|---|---|---|---|
| N.° de casos (IA) | 132.567 | 80.981 | 15.113 | 10.075 | 7.979 | 4.209 |
| N.° de fallecidos(L) | 4.947 (3,7) | 3.173(3,9) | 1.016(6,7) | 429(4,3) | 67(0,8) | 120(2,9) |
IA: incidencia acumulada de casos confirmados notificados/100.000 habitantes.
L: letalidad, porcentaje de fallecidos entre los casos confirmados notificados.
Fuente: Ministerio de Sanidad del Gobierno de España4.
El SARS-CoV-2 tiene una estrecha similitud con los coronavirus de murciélagos, y se ha postulado que estos son la fuente de neumonía por coronavirus. Si bien el origen de 2019-nCoViD todavía está siendo investigado, las pruebas actuales sugieren que se produjo su propagación a los seres humanos a través de la transmisión de animales salvajes vendidos ilegalmente en el mercado mayorista de Huanan5,6.
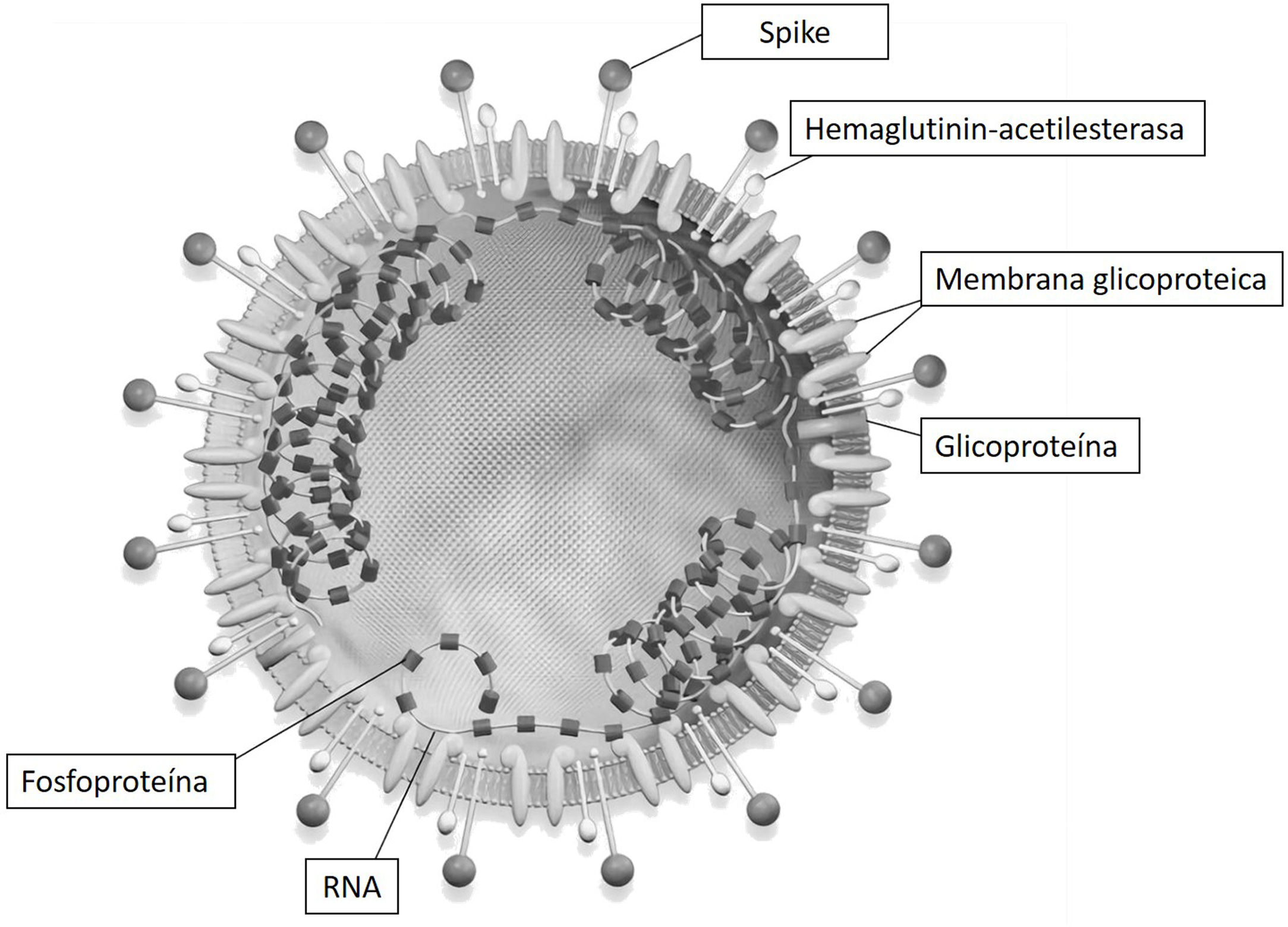
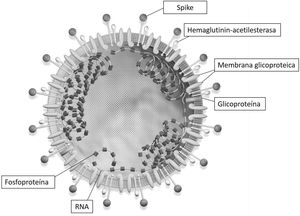
La secuenciación del genoma completo y el análisis filogénico indicaron que SARS-CoV-2 era distinto de los beta-coronavirus asociados con el síndrome respiratorio agudo grave humano (SARS) y el síndrome respiratorio de Oriente Medio (MERS). El SARS-CoV-2 tiene características típicas de la familia coronavirus y ha sido clasificado en el linaje beta-coronavirus 2b. Los coronavirus son virus RNA, con el genoma de mayor tamaño entre los virus RNA conocidos. El genoma, helicoidal y con una única hebra, está empaquetado junto con una proteína (nucleocápside). En la envoltura viral se encuentran al menos 3 estructuras proteicas: proteína M de membrana, proteína E cuya función principal es el ensamblaje viral y la proteína S en las espinas (spike) implicada en la penetración del virus en las células huésped atacadas (fig. 1)7.
Ambos, SARS-CoV y SARS-CoV-2, entran en la célula a través del receptor de la enzima convertidora de la angiotensina 2 (ECA2). El SARS-CoV-2 infecta primero las vías respiratorias inferiores y se une a ECA2 en las células epiteliales alveolares. Ambos virus son potentes inductores de las citoquinas inflamatorias. La «tormenta de citoquinas» o «cascada de citoquinas» es el mecanismo postulado para el daño de órganos. El virus activa las células inmunitarias e induce la secreción de citoquinas inflamatorias y quimioquinas en células endoteliales vasculares pulmonares8.
En comparación con las cepas SARS-CoV previamente aisladas, SARS-CoV-2 (2019) probablemente utiliza la ECA2 humana menos eficazmente que SARS-CoV-2002, pero más eficientemente que el SARS-CoV-2003. Debido a que la afinidad de unión a la ECA2 ha demostrado ser uno de los determinantes más importantes de la infectividad SARS-CoV, se podría afirmar que el SARS-CoV-2 ha evolucionado en su capacidad de infectar y trasmitirse entre los seres humanos9.
Los criterios epidemiológicos para definir un caso sospechoso, a finales de enero de 2020, eran los siguientes: un historial de viaje a Wuhan o contacto directo con pacientes de Wuhan que tenían fiebre o síntomas respiratorios, dentro de los 14 días antes del inicio de la enfermedad. Un caso confirmado se definió como un caso con muestras respiratorias que dieron positivo para el SARS-CoV-2 por al menos uno de los siguientes 3 métodos: aislamiento de SARS-CoV-2 o al menos 2 resultados positivos en tiempo real por reacción en cadena de la polimerasa con transcriptasa inversa (RT-PCR) para SARS-CoV-2 o una secuencia genética que coincide con SARS-CoV-210.
El período de incubación medio estimado es de aproximadamente 5 días, comparable a los valores medios conocidos del período de incubación en el SRAS y el MERS. Además de mostrar empíricamente la comparabilidad de SARS-CoV-2 con otros coronavirus que causan enfermedades, el percentil 95 del período de incubación es de alrededor de 10 a 14 días, lo que indica que un período de cuarentena de 14 días garantizaría en gran medida la ausencia de enfermedad entre individuos sanos expuestos11.
La 2019-nCoViD ha presentado una transmisión rápida de persona a persona. Basados en la estimación del número reproductivo básico (R0), que indica el número de individuos que un caso afectado infecta durante el curso de su enfermedad en una población de personas que anteriormente estaban libres de infección y no han sido vacunadas; el R0 de la 2019-nCoViD es de 2,2 individuos de promedio, es decir, cada paciente ha estado extendiendo la enfermedad a más de 2 personas de media. Una razón que justifica la propagación rápida puede estar relacionada con los síntomas atípicos en las etapas iniciales en algunos pacientes infectados6. Sin embargo, es reconocido que la infección parece haber sido transmitida durante el período de incubación. El hecho de que las personas asintomáticas sean fuentes potenciales de infección podría justificar una reevaluación de la dinámica de transmisión del brote actual12,13.
El mejor ejemplo al respecto se describió en una familia de 5 miembros que desarrollaron neumonía por SARS-CoV-2 en Anyang, China, que previamente al inicio del cuadro clínico tuvieron contacto con un familiar asintomático que había viajado desde el centro epidémico de Wuhan. La secuencia de eventos que se describen sugiere que el coronavirus puede haber sido transmitido por el portador asintomático. El período de incubación para dicho enfermo fue de 19 días, que es largo, pero dentro del rango reportado de 0 a 24 días. Su primer resultado de RT-PCR fue negativo; se han observado resultados falsos negativos relacionados con la calidad del kit, la muestra recogida o el rendimiento de la prueba. La RT-PCR ha sido ampliamente utilizada en virología diagnóstica y ha producido pocos resultados falsos positivos. Por lo tanto, su segundo resultado RT-PCR era poco probable que hubiera sido un falso positivo y se utilizó para definir la 2019-nCoViD.
El triaje de enfermos críticos durante una pandemiaLos protocolos de triaje están diseñados para asignar recursos escasos de manera justa y transparente donde, por definición, algunos grupos de personas están excluidos del acceso a la atención. La actual pandemia por 2019-nCoViD nos ha enseñado que la disponibilidad de camas de las UCI puede ser insuficiente, sugerido algún protocolo de triaje a cuidados intensivos14, así como medidas extraordinarias para el mejor uso de recursos, mitigar y controlar sus efectos15,16.
Aunque algunos protocolos de triaje se centran en excluir a algunos pacientes para aumentar la disponibilidad de camas de cuidados intensivos, la disponibilidad de camas no es un fin en sí misma17. La intención implícita (y a veces explícita) de los protocolos de clasificación debiera de ser el «bien público» de maximizar la supervivencia de la población.
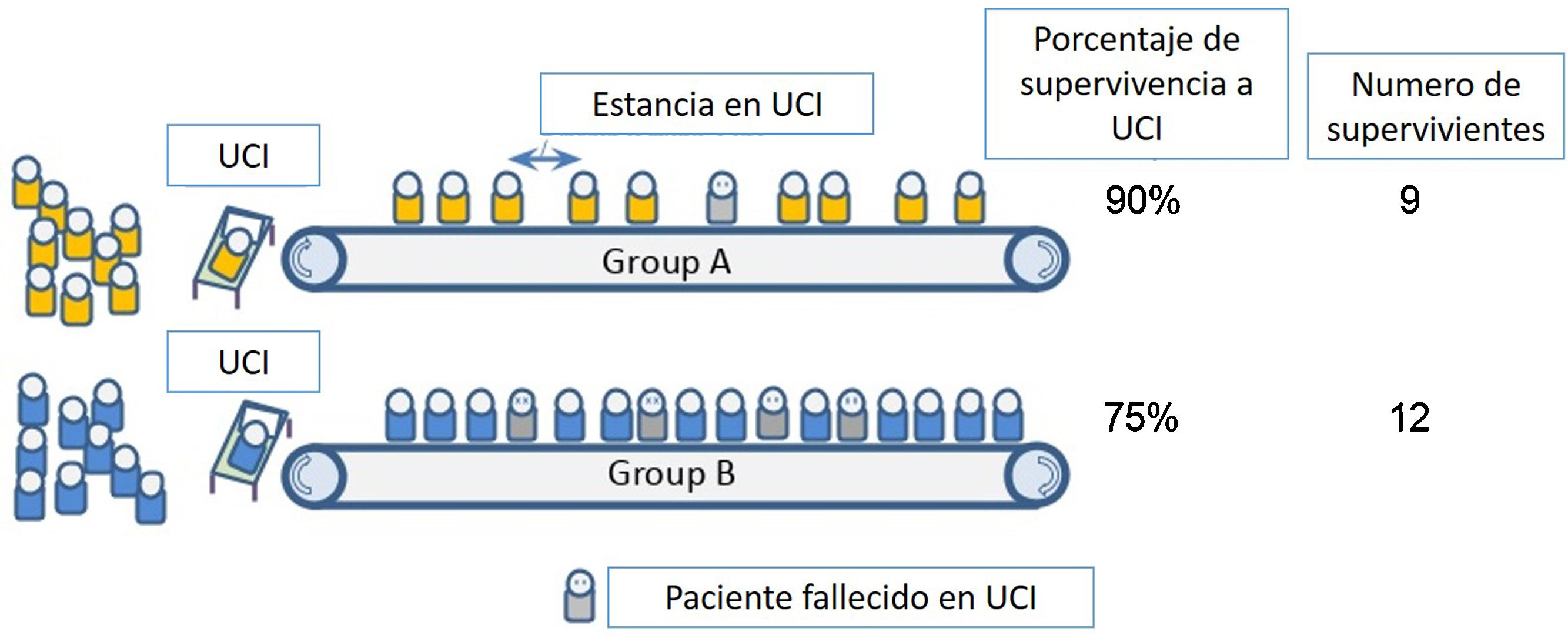
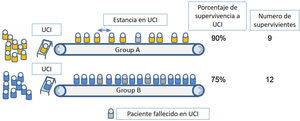
Pero es incorrecto suponer que este bien público se logra al maximizar la supervivencia entre los que reciben cuidados intensivos. Si bien muchos protocolos de triaje reconocen esto al tratar de excluir a los pacientes que no lo necesitan absolutamente (el «demasiado sanos») y los que tienen menos probabilidades de beneficiarse (el «demasiado enfermo»), no prestan suficiente atención a las diferencias entre grupos en términos de la duración de los cuidados intensivos necesarios para lograr resultados. La imagen 2 ilustra este punto.
Muchos protocolos de clasificación favorecerían la admisión del grupo A sobre el grupo B porque los pacientes en el grupo A tienen una mayor probabilidad de supervivencia si reciben cuidados intensivos. Sin embargo, en este ejemplo, los pacientes en el grupo B requieren una estancia más corta en la UCI que los pacientes en el grupo A y, por lo tanto, la asignación de recursos de cuidados intensivos al grupo B en realidad conduce a un número absoluto más alto de sobrevivientes, porque más personas tienen acceso a cuidados que salvan vidas. Si el objetivo del triaje es mejorar la supervivencia de la población con un recurso escaso, entonces el recurso escaso no son camas, sino días de cama; no son ventiladores, sino tiempo de ventilación18.
De ello se deduce que el triaje no será efectivo si en la valoración por parte del intensivista, no se discrimina adecuadamente y se considera que la gran mayoría de las personas que requieren cuidados intensivos tienen una probabilidad similar de supervivencia y una duración de estadía anticipada similar.
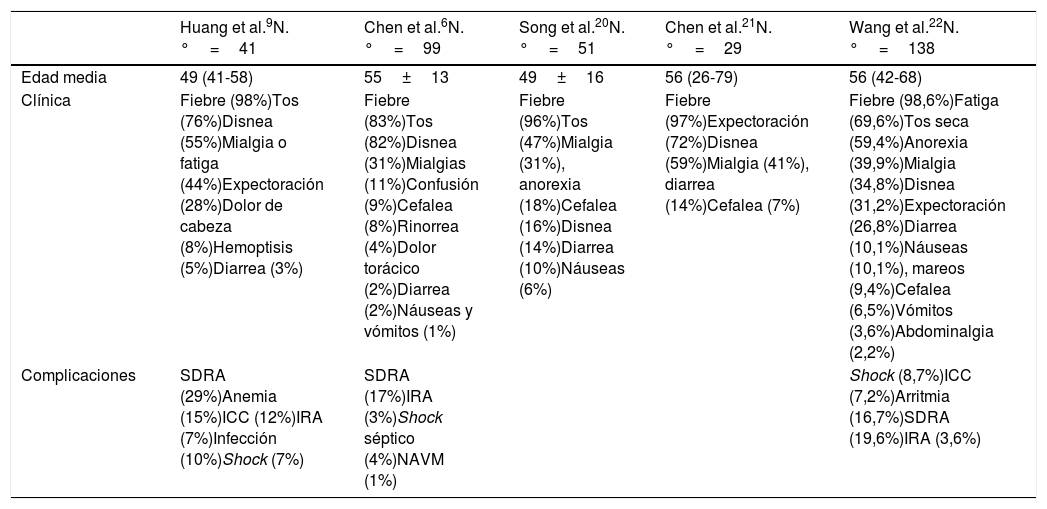
Clínica y pruebas de laboratorioLos síntomas comunes al inicio de la enfermedad fueron fiebre, tos seca, mialgia, fatiga, disnea y anorexia. Sin embargo, una proporción significativa de pacientes presentó inicialmente síntomas atípicos, como diarrea y náuseas. Las complicaciones de la neumonía por coronavirus durante la hospitalización incluyeron síndrome de dificultad respiratoria aguda (SDRA), arritmia y shock. La distribución bilateral de condensaciones irregulares y opacidad en vidrio deslustrado ha sido un sello distintivo típico en la tomografía computarizada para la neumonía por coronavirus. En los pacientes con enfermedad más grave que desarrollaron SDRA y requirieron admisión en la UCI y oxigenoterapia, el tiempo entre el ingreso hospitalario y el SDRA fue solamente de 2 días. Las principales características clínicas, así como las complicaciones más importantes asociadas de los datos publicados en población China6,19–22 se muestran en la tabla 2.
Características clínicas y complicaciones asociadas de los principales estudios publicados
| Huang et al.9N.°=41 | Chen et al.6N.°=99 | Song et al.20N.°=51 | Chen et al.21N.°=29 | Wang et al.22N.°=138 | |
|---|---|---|---|---|---|
| Edad media | 49 (41-58) | 55±13 | 49±16 | 56 (26-79) | 56 (42-68) |
| Clínica | Fiebre (98%)Tos (76%)Disnea (55%)Mialgia o fatiga (44%)Expectoración (28%)Dolor de cabeza (8%)Hemoptisis (5%)Diarrea (3%) | Fiebre (83%)Tos (82%)Disnea (31%)Mialgias (11%)Confusión (9%)Cefalea (8%)Rinorrea (4%)Dolor torácico (2%)Diarrea (2%)Náuseas y vómitos (1%) | Fiebre (96%)Tos (47%)Mialgia (31%), anorexia (18%)Cefalea (16%)Disnea (14%)Diarrea (10%)Náuseas (6%) | Fiebre (97%)Expectoración (72%)Disnea (59%)Mialgia (41%), diarrea (14%)Cefalea (7%) | Fiebre (98,6%)Fatiga (69,6%)Tos seca (59,4%)Anorexia (39,9%)Mialgia (34,8%)Disnea (31,2%)Expectoración (26,8%)Diarrea (10,1%)Náuseas (10,1%), mareos (9,4%)Cefalea (6,5%)Vómitos (3,6%)Abdominalgia (2,2%) |
| Complicaciones | SDRA (29%)Anemia (15%)ICC (12%)IRA (7%)Infección (10%)Shock (7%) | SDRA (17%)IRA (3%)Shock séptico (4%)NAVM (1%) | Shock (8,7%)ICC (7,2%)Arritmia (16,7%)SDRA (19,6%)IRA (3,6%) |
ICC: insuficiencia cardiaca congestiva; IRA: insuficiencia renal aguda; NAVM: neumonía asociada a ventilación mecánica; SDRA: síndrome de distrés respiratorio.
La mayoría de los pacientes enfermos críticos eran de mayor edad y tenían más afecciones subyacentes que los pacientes no ingresados en la UCI22. Esto sugiere que la edad y las comorbilidades previas pueden ser factores de riesgo para un peor desenlace. En comparación con los síntomas en pacientes que no ingresaron en la UCI, los síntomas más frecuentes en pacientes en estado crítico fueron la disnea, el dolor abdominal y la anorexia. Es posible que la aparición de estos síntomas pueda ayudar a identificar a los pacientes con peor pronóstico.
El otro gran foco 2019-nCoViD hasta el momento, Italia, ha declarado 12.462 casos hasta el 11 de marzo, y 827 muertes. Solo China ha registrado más muertes debido a este brote de SARS-CoV-2. La edad media de los fallecidos en Italia fue de 81 años y más de dos tercios de estos pacientes tenían diabetes, enfermedades cardiovasculares o cáncer, o eran ex fumadores. Por lo tanto, es cierto que estos pacientes tenían condiciones de salud subyacentes, pero también vale la pena señalar que tenían SDRA causada por neumonía y SDRA por SARS-CoV-2. De los pacientes que murieron, el 42,2% tenían entre 80 y 89 años, el 32,4% tenían entre 70 y 79 años, el 8,4% tenían entre 60 y 69 años y el 2,8% tenían entre 50 y 59 años23.
Las anomalías de laboratorio más comunes observadas han sido linfopenia, tiempo de protrombina prolongado y lactato deshidrogenasa elevada. Estas anomalías de laboratorio son similares a las observadas anteriormente en pacientes con infección por MERS y SARS. En los no sobrevivientes, el recuento de neutrófilos, el dímero D, la urea en sangre y los niveles de creatinina continuaron aumentando, y el recuento de linfocitos continuó disminuyendo hasta que los enfermos fallecieron. Por otro lado, la neutrofilia puede estar relacionada con la tormenta de citoquinas inducida por la invasión del virus, la activación de la coagulación podría haber estado relacionada con una respuesta inflamatoria sostenida, y la lesión renal aguda podría haber estado relacionada con efectos directos del virus, la hipoxia y el shock. Los 3 mecanismos patológicos pueden estar asociados con la muerte de pacientes con neumonía por coronavirus11.
Un reciente metaanálisis, muestra que el aumento de los valores de procalcitonina se asocia con un riesgo casi 5 veces mayor de infección grave por SARS-CoV-2 (odds ratio ajustado [OR]: 4,76; IC del 95%: 2,74-8,29)24. Aunque el número total de pacientes con 2019-nCoViD con valores de procalcitonina aumentados parece limitado25, los resultados de este metaanálisis sugieren que la medición de la procalcitonina en serie puede desempeñar un papel para predecir la evolución hacia una forma más grave de enfermedad. Se conoce que la producción y la liberación en la circulación de la procalcitonina se amplifica enormemente durante las infecciones bacterianas. Sin embargo, la síntesis de este biomarcador se ve inhibida por el interferón gamma, cuya concentración aumenta durante las infecciones virales. Por lo tanto, no es de extrañar que el valor de la procalcitonina se mantenga dentro del rango de referencia en pacientes con infección no complicada del SARS-CoV-2, y un aumento sustancial reflejase la co-infección bacteriana en aquellos que desarrollan una forma grave de la enfermedad, contribuyendo así a complicar el cuadro clínico26. Por otro lado, la elevación marcada de la proteína C reactiva en sangre se ha constituido en un marcador importante de 2019-nCoViD27. De hecho, la proteína C reactiva elevada significativamente se ha asociado con mayores riesgos del desarrollo de SDRA28.
Recientemente se ha descrito como 4 pacientes con 2019-nCoV que cumplieron con los criterios para el alta hospitalaria o la interrupción de la cuarentena en China (ausencia de síntomas clínicos y anomalías radiológicas y 2 resultados negativos de la prueba RT-PCR tuvieron resultados positivos de la prueba RT-PCR 5 a 13 días después. Estos hallazgos sugieren que al menos una proporción de pacientes recuperados todavía pueden ser portadores del virus. Aunque ningún miembro de la familia estaba infectado, todos los pacientes descritos eran profesionales médicos y tuvieron especial cuidado durante la cuarentena domiciliaria. Es posible que sea necesario reevaluar los criterios actuales para el alta hospitalaria o la interrupción de la cuarentena y el tratamiento continuo del paciente29.
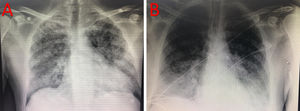
Puntos claves de la radiologíaLas imágenes de neumonías producidas por virus son variadas y poco específicas, pudiéndose ver en otros procesos infecciosos o inflamatorios pulmonares30,31. La radiografía simple de tórax muestra un patrón intersticial en más del 85% de los casos, y se presenta de forma bilateral en más del 75% (fig. 2). Por otra parte, se ha relacionado la mayor afectación en la radiografía simple con la necesidad de ingreso en una unidad de cuidados intensivos32.
Las imágenes obtenidas mediante tomografía computarizada (TC) se utilizaron para el cribado y la selección de casos sospechosos en hospitales con alta carga asistencial de esta entidad26. Estudios posteriores han demostrado la gran utilidad de esta técnica, incluso en comparación con los estudios moleculares, encontrando hallazgos sugestivos de enfermedad en pacientes con resultados microbiológicos negativos33. Los hallazgos más frecuentes son las imágenes en vidrio esmerilado, asociado o no a condensación pulmonar con broncograma aéreo; el engrosamiento de las cisuras; la distribución periférica y la afectación predominante de más de un lóbulo y frecuentemente bilateral. Menos frecuentes son las imágenes de cavitación, derrame pleural, nódulos pulmonares o signos de linfadenopatía. La presencia de consolidación pulmonar y engrosamiento del septo interlobular se ha relacionado con casos más graves que han precisado ingreso en la UCI. Estos hallazgos obligan a realizar un diagnóstico diferencial con otros procesos neumónicos de origen viral. En comparación con otros virus de la misma familia, parece existir una mayor tendencia a la afectación bilateral que en el SARS y una ausencia de un patrón de distribución específico similar al MERS24,26,34–38.
No obstante, es posible que no se encuentren hallazgos específicos en las pruebas de imagen, por lo que no es una prueba válida para excluir pacientes con enfermedad, aunque las imágenes normales en la TC se han descrito en pocos casos incluso en estadios iniciales de la enfermedad12,39.
Sin embargo, la TC tiene ciertas desventajas, ya que la dotación de equipos puede ser insuficiente, el paciente necesita movilizarse desde al área de críticos y puede causar infecciones cruzadas. Las lesiones de neumonía viral generalmente comienzan en los alvéolos terminales, que están cerca de la pleura y se pueden observar claramente por ecografía pulmonar. En la práctica clínica, para los pacientes que no pueden ser movidos o que no pueden recibir un examen radiográfico, en caso de que la enfermedad progrese rápidamente, la evaluación oportuna de la cabecera es crucial para ajustar el plan de tratamiento.
La ecografía pulmonar tiene ventajas sobre la TC y el equipo de rayos X en la desinfección y el área más pequeña de contacto con los pacientes. En particular, la sonda de matriz lineal de alta frecuencia de 9-15MHz puede mostrar claramente la morfología y los cambios de las lesiones subpleurales, y los cambios del contenido de aire y agua en los tejidos peripulmonares consolidados. Las imágenes ecográficas en la enfermedad pulmonar por SARS-CoV-2 fueron significativamente diferentes de otras lesiones, como neumonía bacteriana, absceso pulmonar, tuberculosis, compresión y atelectasia obstructiva, neumotórax, tumores benignos y malignos, etc.40.
Diagnóstico microbiológicoDisponer de un diagnóstico de laboratorio sensible y específico resulta fundamental para la correcta identificación de los casos. En este aspecto, la utilización del cultivo viral no resulta práctica como método de diagnóstico debido a la demora en la obtención de resultados. Por otra parte, los test de detección de antígenos y anticuerpos no están validados. Por todo ello, la RT-PCR realizada en muestras respiratorias resulta la prueba más útil para el diagnóstico de laboratorio41.
De forma progresiva se han desarrollado diferentes técnicas con mayor sensibilidad y especificidad para el diagnóstico microbiológico. Sin embargo, estas últimas técnicas han puesto de manifiesto una alta proporción de pacientes no diagnosticados con las técnicas habituales utilizadas hasta entonces41. La presencia de falsos negativos hace necesaria la realización de los test en 2 o 3 ocasiones al mismo paciente42. La muestra obtenida mediante lavado bronquialveolar se considera la más adecuada, en probable relación a una mayor carga viral observada en las muestras del tracto respiratorio inferior. La probabilidad de encontrar un resultado positivo es mayor cuando se toman muestras del tracto respiratorio inferior mediante lavado bronquioalveolar, en pacientes con fiebre, edad avanzada y en varones43,44. No obstante, por el momento no existen datos sobre la tasa de falsos negativos con exactitud. Este hecho puede guardar relación a la ausencia de un gold standard para el diagnóstico microbiológico.
Síndrome de dificultad respiratoria aguda en la infección por SARS-CoV-2La utilización de técnicas moleculares ha hecho que en los últimos años haya aumentado la detección de infección viral en pacientes ingresados en la UCI por infección respiratoria, siendo su prevalencia entre un 17% y hasta un 53% según las series, además los pacientes con infecciones virales graves que requieren ingreso en la UCI presentan con frecuencia insuficiencia respiratoria hipoxémica. Si bien el manejo de los pacientes con SDRA debido a una infección viral es similar al causado por otra etiología, existen algunas diferencias para tener en cuenta45.
En cuanto a la ventilación mecánica no invasiva (VMNI) los estudios que se han realizado han girado en torno a la infección por virus influenza. En un estudio multicéntrico realizado en pacientes con insuficiencia respiratoria secundaria a infección por virus influenza se objetivó que el 56,8% de los mismo requería ventilación mecánica invasiva (VMI), y que este hecho se asociaba con un aumento de la mortalidad en la UCI46 (fig. 3). Si atendemos a la infección por MERS se publicó en el año 2019 un estudio multicéntrico en el cual se había iniciado VMNI en el 35% de los pacientes, sin embargo, el 92,4% de los mismos precisaron VMI, no viéndose asociación con la mortalidad en la UCI a 90 días en este caso47.
Existen trabajos en los que el uso de gafas nasales de alto flujo (GNAF) disminuye la necesidad de intubación48. Sin embargo, los pacientes que reciben ventilación con GNAF deben estar monitorizados y atendidos por personal experimentado capaz de proceder a la intubación endotraqueal en caso de que la situación clínica del paciente se deteriore rápidamente o no mejore después de un breve tiempo (aproximadamente 1h)32. En este contexto se podría valorar la utilidad del índice ROX ([SatO2/FiO2]×FR) para predecir de manera temprana la necesidad de aumentar el soporte respiratorio si este es menor de 3,85 a las 12h49.
En la actualidad la recomendación para el uso de la VMNI en pacientes con infección viral grave pasa por seleccionar adecuadamente a los pacientes, pudiendo beneficiarse aquellos con formas leves-moderadas de insuficiencia respiratoria hipoxémica50. En el protocolo publicado por el Ministerio de Sanidad en colaboración con numerosas sociedades médicas españolas (incluyendo en ellas la SEMICYUC) se recomienda la limitación de uso de VMNI para pacientes muy concretos, teniendo en cuenta los antecedentes de alta tasa de fallo en la infección precedente por MERS51.
Recientemente, un análisis de pacientes que ingresaron en un centro hospitalario de Wuhan con diagnóstico de síndrome de distrés respiratorio agudo por 2019-nCoV, expone que el 63,5% fue tratado con GNAF, el 56% de los pacientes recibieron VMNI y el 42% requirió VMI, sin precisar la tasa de reconversión de los pacientes tratados con GNAF/VMNI a VMI52.
En cuanto a la maniobra de prono, ya en un estudio sobre pacientes infectados con virus influenza A se demostró su utilidad en mejora de la oxigenación, mantenimiento de esta tras pasar a supino y el descenso en pCO253.
En datos no publicados del manejo de pacientes en Italia encontramos que en la mayoría de los casos se trata de pulmones compliantes, generalmente ventilados con PEEP elevadas y manteniendo presión meseta y presión de conducción protectoras. Por otro lado, la maniobra más efectiva en el tratamiento está siendo el decúbito prono, en varios ciclos y prolongado entre 18 y 24h54.
En esta serie de pacientes infectados por SARS-CoV-2 la tasa de maniobra de prono se realizó en 6 pacientes (11,5%), 4 de ellos fallecieron. Del total de pacientes, precisaron terapia de oxigenación con circulación extracorpórea 6 (11,5%), 5 de los cuales fallecieron. De acuerdo con el protocolo publicado por el Ministerio de Sanidad se recomienda el uso de membranas de oxigenación en sistemas extracorpóreos (ECMO) tras haber iniciado ventilación protectora y maniobras de prono sin lograr mejoría de al menos el 20% en hipoxemia y en pacientes con hipercapnia refractaria al tratamiento con sistemas de eliminación de CO2.
El papel de los corticoides en el manejo de la insuficiencia respiratoria grave de origen viral ha sido ampliamente estudiado en pacientes con infección por SARS y MERS, y en la actualidad se están utilizando en pacientes con infección por SARS-CoV-2.
Los corticoides fueron utilizados en infecciones por SARS y MERS dado que la histología pulmonar revelaba inflamación y daño alveolar difuso55, así como un caso sugestivo de síndrome hemofagocítico56. En este contexto podría tener interés el papel de los corticoides en la modulación de la respuesta inflamatoria. Si bien se apreció mejoría clínica en algunos pacientes, un estudio retrospectivo sobre la cohorte de pacientes con infección por SARS de Hong Kong demostró que el uso de corticoides se asoció con un mayor riesgo de mortalidad a 30 días (OR: 26,0; IC del 95%: 4,4-154,8)57. En otro estudio retrospectivo sobre pacientes con infección por MERS se relacionó el uso de corticoides con aumento de del riesgo de precisar ventilación mecánica, vasopresores y terapias de reemplazo renal58.
De acuerdo con las guías actuales de la Organización Mundial de la Salud (OMS), no se recomienda el uso de corticoides de manera sistemática salvo que se empleen por otro motivo distinto a la infección por SARS-CoV-2 o en ensayos clínicos59.
Sin embargo, recientemente un estudio sobre los factores de riesgo asociados con el SDRA y la muerte en pacientes con neumonía por coronavirus 2019 en Wuhan evidenció que entre los pacientes con SDRA, el tratamiento con metilprednisolona disminuyó el riesgo de muerte (OR: 0,38; IC del 95%: 0,20-0,72), neutrofilia, y disfunción orgánica y de coagulación28.
Tratamiento antiviralEn la actualidad, no hay evidencia basada en estudios controlados aleatorizados para apoyar el tratamiento farmacológico específico contra el 2019-nCoV en casos sospechosos o confirmados. Se puede considerar en adultos, con un grado de recomendación débil, la inhalación de atomización de interferón alfa (5 millones de unidades en agua estéril/2 veces al día); También con grado de recomendación débil se pueden considerar el uso de lopinavir/ritonavir por vía oral, 2 cápsulas/2 veces al día60.
Recientemente, una revisión sistemática evidenció que la terapia temprana con lopinavir/ritonavir mejoraba el efecto anti-coronavirus en términos de mortalidad de los pacientes y reducción en el consumo de glucocorticoides. Sin embargo, más allá de la ventana temprana de tratamiento, no se encontró ningún efecto significativo en su aplicación tardía61.
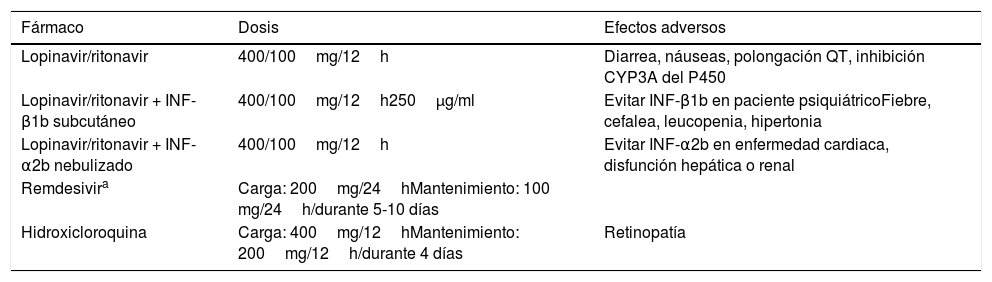
Actualmente, los antivirales más implicados en ensayos clínicos, incluyen remdesivir, ASC 09, lopinavir/ritonavir, arbidol, así como los agentes biológicos tradicionales como el interferón-alfa y la timosina alfa-1. Al mismo tiempo se encuentran en marcha 3 estudios con glucocorticoides, 2 de ellos para pacientes con neumonía grave. Además, también se están estudiando ampliamente los medicamentos antipalúdicos tradicionales: cloroquina e hidroxicloroquina62. Si bien existe evidencia ya in vitro de la mayor potencia de la hidroxicloroquina sobre la cloroquina63. En la tabla 3 se muestran las opciones terapéuticas.
Fármacos utilizados y en estudio para el tratamiento de la infección por SARS-CoV-2
| Fármaco | Dosis | Efectos adversos |
|---|---|---|
| Lopinavir/ritonavir | 400/100mg/12h | Diarrea, náuseas, polongación QT, inhibición CYP3A del P450 |
| Lopinavir/ritonavir + INF-β1b subcutáneo | 400/100mg/12h250μg/ml | Evitar INF-β1b en paciente psiquiátricoFiebre, cefalea, leucopenia, hipertonia |
| Lopinavir/ritonavir + INF-α2b nebulizado | 400/100mg/12h | Evitar INF-α2b en enfermedad cardiaca, disfunción hepática o renal |
| Remdesivira | Carga: 200mg/24hMantenimiento: 100 mg/24h/durante 5-10 días | |
| Hidroxicloroquina | Carga: 400mg/12hMantenimiento: 200mg/12h/durante 4 días | Retinopatía |
AEMPS: Agencia Española de Medicamentos y Productos Sanitarios; SARS-CoV-2: coronavirus 2 del síndrome respiratorio agudo grave.
En un análisis realizado sobre pacientes críticos ingresados por MERS, el 18% de ellos tuvieron coinfección bacteriana y un 5% de coinfección viral.
En un registro de 68 pacientes del norte de China la tasa de coinfección variaba de un 20 a un 80% entre zonas, siendo los patógenos más frecuentemente asociados virus influenza A y B, Mycoplasma pneumoniae y Legionella pneumophila64.
Sin embargo, de acuerdo con el protocolo publicado por el Ministerio de Sanidad, si bien las recomendaciones actuales no apoyan el uso de antibióticos de entrada, se debe contemplar su uso en pacientes graves que presenten neumonía de origen no filiado, sepsis o sospecha de sobreinfección bacteriana.
Seguridad frente a la pandemiaLas claves que la OMS65 ha dado al respecto se basan en varios puntos clave:
Reconocimiento precoz y control de la fuenteAdherencia estricta a los protocolos de prevención. Identificar y aislar rápidamente a los pacientes que presentan síntomas respiratorios de forma aguda, que potencialmente se puedan atribuir al 2019-nCoV. Es necesario tener en cuenta que, en época de epidemia, aproximadamente el 20% de los pacientes con síndrome de SDRA necesitarán ingreso en la UCI, pacientes que necesitarán habitaciones individuales con presión negativa ventilación adecuada (≥160l/s/paciente). También es importante establecer rutas predeterminadas si hay que transportar al paciente, minimizar el tránsito en la habitación (tanto de personal como de visitantes), y la aplicación de mascarillas FFP2 o FFP312,66,67.
Precauciones estándarEl personal en contacto con pacientes infectados deberá llevar el equipo personal protocolizado: mascarilla (FFP2: para asistencia y analítica general [hemograma, bioquímica] o FFP3: si se van a tomar además muestras con riesgo de generar aerosoles), guantes, protección ocular, batas protectoras de manga larga no estériles, delantal y calzado que pueda ser descontaminado. Los equipos deben ser de un solo uso, aunque si han de ser reutilizados, la esterilización debe realizarse de forma correcta (por ejemplo, con alcohol etílico al 70%). Es fundamental el lavado correcto de manos y la aplicación de solución alcohólica si no hay restos orgánicos visibles. Especial cuidado con las intervenciones sobre la vía aérea o que expongan al personal a secreciones respiratorias, así como la recogida y transporte de muestras respiratorias. La limpieza de superficies con lejía es eficaz y suficiente14,68.
Quizás uno de los elementos clave es recordar paso por paso la puesta y, sobre todo, la retirada de los materiales de protección (tabla 4)69.
Resumen de la puesta y la retirada de los materiales de protección
| PuestaComprobar que se viste ropa de trabajo (pijama y calzado de talón cerrado), no se porta objetos personales (móviles, bolígrafos), pelo recogido y uñas recortadas. Se dispone de adecuada hidratación y recordar el uso del servicio higiénico en previsión de necesidad. | RetiradaRetirada en habitación del paciente, junto a la puerta.Junto a la puerta habrá dispuesto para la higiene de manos, una silla y un contenedor negro. |
| 1. Higiene de manos. Con gel alcohólico y secar al aire.2. Cubrecalzas altas. Hasta media pierna. Atar las cintas.3. Bata impermeable. Hasta media pierna, talla holgada, atar en cuello y cintura.4. Mascarilla FFP3. Disponer la cinta superior en lo alto de la cabeza y la cinta inferior por debajo del nivel de las orejas. Ajustar la pieza nasal. Comprobar el ajuste: ambas manos tapando el frontal, al exhalar fuerte tenderá a separarse de la cara, y al inhalar a colapsar sobre la cara; en caso contrario hay fuga lateral y se debe reajustar.5. Caperuza. Extender los faldones por delante y por detrás reduciendo la apertura en cara a lo imprescindible para la adecuada visión.6. Gafa panorámica o pantalla facial. Ajustar la banda para que quede segura. No se aconseja el uso de gafa y pantalla al tiempo.7. Guantes de nitrilo. Extenderlos por encima de los puños de la bata. | 1. Guantes. Retirar procurando no tocar su parte externa y desechar al contenedor negro.2. Higiene de manos.3. Pantalla facial o gafa panorámica. Con leve flexión de cabeza coger la cinta por la parte posterior, izar y separar hacia delante sin tocar el frontal y desechar.4. Higiene de manos.5. Caperuza. Cabeza en leve flexión, asir con una mano por su parte más alta y retirarla despacio separándolo de la cara, desechar.6. Higiene de manos.7. Bata impermeable. Soltar las lazadas cuello y cintura. Asir por las lazadas de cuello por detrás y tirar suavemente hacia delante. Retirar la bata enrollando la parte interna sobre la externa y desechar.8. Higiene de manos.9. Cubrecalzas altas. Sentarse en silla y soltar lazadas. Retirar evertiéndolas de dentro hacia fuera y hacia abajo. Desechar al contenedor.10. Higiene de manos y salir de la habitación.Fuera de la habitación, junto a la puerta habrá dispuesto para la higiene de manos y un contenedor negro.11. Mascarilla FFP3. En flexión leve de cabeza asir con las 2 manos por detrás la cinta inferior y subirla al nivel de la superior. Asir las 2 cintas, izar y extenderlas hacia delante alejando la mascarilla de la cara, y sin tocar su parte frontal desechar al contenedor.Higiene final de manos con gel alcohólico. |
Si se decide iniciar soporte respiratorio con GNAF se aconseja colocar al paciente una mascarilla quirúrgica para limitar la producción de aerosoles. De la misma manera, si el soporte en con VMNI, se deberían utilizar máscaras cerradas, bien adaptadas a la cara del paciente para evitar fugas. Especialmente a tener en cuenta, se recomiendan usar sistemas de 2 ramas con colocación de filtro antibacteriano en ambas70.
La intubación es el momento quizá de mayor riesgo de transmisión. Por tanto, es un escenario que hay que planear de manera adecuada, a fin de disponer del personal justo y necesario en la habitación (menor número de personal en contacto con el paciente, menor riesgo de transmisión) y, por supuesto, disponer de todo el material necesario dentro del cubículo (para evitar, lógicamente entradas y salidas del mismo). Se recomienda que sea el profesional con mayor experiencia en intubación mediante secuencia rápida el que realice la técnica, con intención de minimizar los intentos, intentando que sea una intubación electiva y no emergente. Del mismo modo, se evitará la ventilación con ambú, a fin de evitar la generación de aerosoles. Para realizar la laringoscopia, es preferible utilizar un video-laringoscopio con pantalla separada, para que la distancia con el paciente sea la mayor posible71.
Controles administrativosEs necesario establecer la educación y el entrenamiento del personal a cargo del paciente y de sus cuidadores e implementar los mecanismos de mejora en cuanto al manejo a medida que vayan surgiendo dudas, así como designar un responsable que observe la práctica del personal y establezca un feedback adecuado para el control de la infección.
El uso adecuado de mascarillas depende del suministro regular, entrenamiento adecuado, higiene de manos y actitud del personal sanitario. Es útil mantener un registro de las personas que entran en la habitación del paciente. Debe ser valorado también el aumento del ratio médico/paciente y enfermera/paciente para proveer mejores cuidados12,15.
Impacto psicológicoExiste una dimensión escasamente explorada en los grandes problemas de salud pública que implican la existencia de una pandemia, y que afecta en general a todos los pacientes que requieren aislamiento, a sus familiares y allegados, y a los profesionales sanitarios incluidos en este aislamiento por razones de seguridad, que pasan largo tiempo en esta situación.
En la ciudad de Wuhan, los profesionales se han estado enfrentando a una enorme presión, incluyendo un riesgo elevado de infección y una inadecuada protección contra el virus, exceso de trabajo, frustración, discriminación, aislamiento, pacientes con emociones negativas, falta de contacto con sus familias y agotamiento físico y mental. Esto deviene en los profesionales sanitarios en estrés, ansiedad, síntomas depresivos, insomnio, negación, ira y miedo, convirtiéndose en problemas que no solo afectan a los sanitarios, sino que influyen de la misma forma en los pacientes y en la calidad de la asistencia que se les proporciona. El reconocimiento del contagio como enfermedad laboral y el aumento de la plantilla durante la epidemia son fundamentales, así como la implantación de sistemas de descanso adecuados y renovación de sanitarios en «primera línea de atención». Se han implementado equipos de intervención psicológica tanto para sanitarios como para pacientes, con buena respuesta72.
AutoríasAlejandro González-Castro: Diseño del trabajo. Selección de la bibliografía de epidemiología, clínica y laboratorio. Redacción final del manuscrito.
Patricia Escudero-Acha: Selección de la bibliografía y redacción del apartado de SDRA. Redacción final del manuscrito.
Yhivian Peñasco: Selección de la bibliografía y redacción del apartado de radiología.
Oihana Leizaola: Selección de la bibliografía y redacción del apartado de tratamiento.
Victoria Martínez de Pinillos Sánchez: Selección de la bibliografía y redacción del apartado de seguridad.
FinanciaciónEl presente manuscrito no ha recibido financiación alguna.
Conflicto de interesesTodos los autores reconocen no presentar conflicto de intereses en la realización del presente trabajo.