Los cuidados intensivos orientados a la donación (CIOD) se definen como el inicio o la continuación de medidas de soporte vital, incluyendo la ventilación mecánica, en pacientes con lesión cerebral catastrófica y alta probabilidad de evolucionar a muerte encefálica, en los que se ha descartado cualquier tipo de tratamiento.
Los CIOD incorporan la opción de la donación de órganos permitiendo un enfoque holístico en los cuidados al final de la vida coherente con los deseos y valores del paciente. Si el paciente no evoluciona a muerte encefálica, se deben retirar las medidas de soporte vital valorando la donación en asistolia controlada.
Los CIOD respetan el marco ético y legal y contribuyen a aumentar las probabilidades de los pacientes de acceder a la terapia de trasplante, generando salud, incrementando la donación en un 24% con una media de 2,3 órganos trasplantados por donante y contribuyendo a la sostenibilidad del sistema sanitario.
Estas recomendaciones ONT-SEMICYUC proporcionan una guía para facilitar una práctica armonizada de los CIOD en las UCI españolas.
Intensive care to facilitate organ donation (ICOD) is defined as the initiation or continuation of life-sustaining measures, such as mechanical ventilation, in patients with a devastating brain injury with high probability of evolving to brain death and in whom curative treatment has been completely dismissed and considered futile.
ICOD incorporates the option to organ donation allowing a holistic approach to end-of-life care, consistent with the patients wills and values. Should the patient not evolve to brain death, life-supportive treatment must be withdrawal and controlled asystolia donation could be evaluated.
ICOD is a legitimate practice, within the ethical and legal regulations that contributes increasing the accessibility of patients to transplantation, promoting health by increasing deceased donation by 24%, and with a mean of 2.3 organs transplanted per donor, and collaborating with the sustainability of health-care system.
This ONT-SEMICYUC recommendations provide a guide to facilitate an ICOD harmonized practice in spanish ICUs.
Los cuidados intensivos orientados a la donación (CIOD) consisten en la aplicación de medidas de soporte vital incluyendo la ventilación mecánica invasiva, sin una finalidad terapéutica, a pacientes con daño cerebral catastrófico, con el objetivo de evitar una parada cardiorrespiratoria inminente, permitiendo así la evolución a muerte encefálica (ME) para incorporar la opción de la donación de órganos en los cuidados al final de la vida.
Los CIOD solo se plantean tras la determinación de la futilidad de cualquier tratamiento por el equipo responsable del paciente, requieren una valoración previa de la probabilidad de evolución a ME y descartar la existencia de contraindicaciones médicas, así como una entrevista con la familia o representantes, para investigar la voluntad del paciente sobre la donación y obtener su consentimiento al procedimiento1,2.
Los CIOD no solo se refieren al inicio de medidas de soporte para posibilitar la donación de órganos, sino también a la prolongación de estas medidas en pacientes que han ingresado en la Unidad de Cuidados Intensivos (UCI) con finalidad curativa, en quienes la mala evolución posterior lleva a determinar la futilidad de su mantenimiento.
El objetivo del presente trabajo es difundir las recomendaciones sobre los CIOD elaboradas por un grupo de trabajo ad hoc, compuesto por especialistas en Medicina Intensiva designados por la Sociedad Española de Medicina Intensiva, Crítica y Unidades Coronarias (SEMICYUC) y la Organización Nacional de Trasplantes (ONT)1, así como complementar estas recomendaciones con algunos casos clínicos.
Historia y antecedentesEn 1988 el Hospital Royal Devon and Exeter puso en práctica un protocolo para identificar los pacientes en coma profundo por un accidente cerebrovascular y sin opciones curativas, que se encontraban en urgencias o en planta de hospitalización. Tras su valoración y consulta a la familia, se procedía a la intubación del paciente en el momento en que la parada cardiorrespiratoria era inminente y al ingreso en la UCI con finalidad de donación. Este protocolo permitió duplicar el número de donantes del hospital y suscitó entusiasmo ante el previsible aumento de la donación a nivel nacional si se generalizara su práctica3.
El procedimiento se denominó «ventilación electiva» (VE) o «ventilación electiva no terapéutica» y generó un intenso debate ético, que alcanzó un nivel institucional. Pese al apoyo de la Asociación Médica Británica4, la práctica fue rechazada por la Sociedad de Cuidados Intensivos5 e incluso se cuestionó su legalidad por una interpretación restrictiva del consentimiento por representación. Finalmente, en octubre de 1994, el Ministerio de Sanidad británico emitió una directriz considerando que la VE no era legal, con la consiguiente suspensión de su práctica6. Aunque el debate continuó7, tuvieron que transcurrir 2 décadas para que la VE volviera a realizarse en el Reino Unido8,9.
En España, en el año 2003, tras la aprobación por su comité de ética asistencial, el Hospital Gregorio Marañón de Madrid inició un protocolo para la consideración como posibles donantes y su ingreso en la UCI de los pacientes en situación irrecuperable por hemorragia cerebral masiva, que de otro modo habrían fallecido por parada cardiorrespiratoria en Urgencias10. La experiencia inicial fue alentadora: en los 2 primeros años hubo 15 donaciones con este procedimiento, lo que supuso el 30% de todos los donantes del hospital; el 76% de las familias entrevistadas autorizaron la intubación e ingreso en la UCI para facilitar la donación, y el tiempo medio desde el ingreso en dicha unidad hasta la instauración de la ME fue de 15h (De la Calle B, Pascual M, Tomey MJ. Ingreso en UCI como potencial donante, de pacientes en situación irrecuperable por hemorragia cerebral extensa, experiencia de dos años. XX Reunión Nacional de Coordinadores de Trasplantes. Valladolid, 4-6 mayo de 2005, comunicación personal).
En el año 2006, el Hospital San Pedro de La Rioja desarrolló un procedimiento de detección y manejo del posible donante en el servicio de urgencias y su posterior ingreso en la UCI para donación que permitió duplicar el número de donantes del hospital11,12. Esta experiencia marcó el inicio de una colaboración institucional entre la ONT y la Sociedad Española de Medicina de Urgencias y Emergencias, con la redacción de un documento de recomendaciones para fomentar la identificación de posibles donantes desde el ámbito de la urgencia hospitalaria y optimizar su manejo13.
Con el tiempo, el ingreso en la UCI de pacientes con daño cerebral catastrófico con la finalidad de donación se fue extendiendo a numerosos centros del país. Los aspectos éticos y las dificultades técnicas inherentes al procedimiento aconsejaban la elaboración de unas recomendaciones para homogeneizar y mejorar esta práctica, que se plasmaron en 2017 en un documento elaborado por un grupo de trabajo constituido por expertos designados por la SEMICYUC y la ONT1. En este documento se acuñó el término de CIOD, que se refiere tanto al inicio de medidas de soporte con finalidad de donación (la VE de la literatura anglosajona) como a la prolongación de estas medidas cuando se vuelven fútiles, ya que ambas situaciones deben guiarse por los mismos principios éticos y consideraciones técnicas.
En la actualidad, los CIOD son una realidad en numerosos países de nuestro entorno14,15. En España, su práctica está formalmente recomendada por la SEMICYUC16, se realizan de forma generalizada en las UCI españolas17 y son el origen del 24% de todos los donantes de órganos, con 2,3 órganos trasplantados por donante18.
Marco legal, ético y deontológicoLos CIOD se ajustan al marco regulatorio español, siendo los documentos legales de referencia los relativos a la toma de decisiones al final de la vida y a la obtención y utilización clínica de órganos y tejidos de origen humano19–22.
El respeto del principio de autonomía es el que fundamenta que el equipo clínico responsable de un paciente con daño cerebral catastrófico deba considerar la opción de la donación cuando se ha desestimado el tratamiento curativo y reorientado el objetivo terapéutico hacia los cuidados al final de la vida. Este principio exige que el profesional explore la voluntad del paciente con respecto a la donación, comprobando si hizo patente su voluntad a otras personas o a través de los medios previstos por la ley, como el registro de Instrucciones Previas23; si existiera expresión previa en contra de la donación de órganos, no se planteará la opción de los CIOD. El profesional sanitario responsable debe asegurar un proceso informativo adecuado a la familia antes de obtener el consentimiento por representación necesario para los CIOD. La responsabilidad del profesional sanitario de facilitar el acceso de los pacientes a la terapia del trasplante es el segundo aspecto que subyace a la consideración de la donación en los cuidados al final de la vida.
Desde el punto de vista ético, un programa de CIOD respeta el principio de autonomía, pues permite incorporar la voluntad del paciente en su proceso asistencial, incluyendo las instrucciones respecto al destino de sus órganos o cuerpo, así como tener en consideración los valores morales y los principios que han configurado su proyecto de vida. Respecto a la familia del posible donante, la donación puede suponer un consuelo ante la pérdida y una oportunidad para la expresión de valores como la solidaridad y el compromiso social. Respecto a los pacientes en lista de espera para trasplante, al posibilitar la donación de órganos, los CIOD permiten mejorar su supervivencia y calidad de vida16,24–28.
La utilización de recursos de UCI necesaria para los CIOD se justifica no solo por los beneficios clínicos derivados del trasplante, sino también por su contribución a la sostenibilidad del sistema sanitario, al ser el trasplante renal un procedimiento coste-efectivo29.
Los CIOD deben realizarse respetando la dignidad del paciente y reconociendo su opción por la donación, pero siempre garantizando que no se incurre en maleficencia. En todo momento debe asegurarse la ausencia de sufrimiento y el bienestar del paciente30–32; si el posible donante no evolucionara a ME en el período de tiempo consensuado con la familia o esta no deseara prolongar la espera, los cuidados del paciente habrán de reorientarse exclusivamente hacia el mantenimiento de las medidas de bienestar, retirando el resto de medidas y dispositivos, para permitir la evolución natural de la enfermedad9,33,34. En este sentido, es importante incidir en una adecuada selección de los posibles donantes con base en su alta probabilidad de evolucionar a ME en un corto espacio de tiempo.
Los CIOD se ajustan al Código de Deontología Médica, emitido por la Organización Médica Colegial de España, que es de carácter obligatorio. Conforme a este Código, es deber de los médicos fomentar y promover la donación de órganos. También son deberes: los relacionados con la información y comunicación para la toma de decisiones, el cuidado de la salud del individuo y de la comunidad, el respeto a la vida humana y a la dignidad de la persona, así como la atención al final de la vida. Estos deberes primordiales del médico permiten que los CIOD se fundamenten desde la Deontología Médica y puedan ser considerados como parte del acto médico35.
La SEMICYUC dispone de un Código Ético como guía de conducta al servicio de la Medicina Intensiva. Respecto a la autonomía del paciente, en él se destaca la importancia del consentimiento informado, el documento de instrucciones previas y el derecho a morir con dignidad. Se señala el derecho a la información para la toma de decisiones por representación. El Código insta a garantizar la calidad de la asistencia sanitaria de acuerdo con los conocimientos del momento, velando por la gestión eficiente de los recursos disponibles como principio ético de justicia distributiva. Finalmente, establece explícitamente la responsabilidad de los profesionales de intensivos de facilitar la donación de órganos, por lo que los CIOD quedan también enmarcados dentro del Código Ético de la SEMICYUC36.
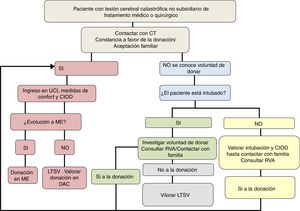
Resumen de las recomendaciones ONT-SEMICYUC sobre CIOD y factores clinicorradiológicos predictores de evolución a MELa valoración de un paciente como candidato a CIOD se sustenta en la probabilidad de evolución a ME en un corto período de tiempo y en descartar la existencia de contraindicaciones médicas para la donación. Si se considera improbable la evolución a ME, o se identifican contraindicaciones médicas absolutas, no se debe plantear la posibilidad de CIOD.
Una vez se ha tomado la decisión de no continuar con tratamiento médico o quirúrgico con finalidad curativa, ha de considerarse sistemáticamente la opción de la donación. En la práctica, esto implica la notificación del caso al coordinador de trasplantes (CT) del centro, lo que se ve facilitado por la existencia de criterios de derivación consensuados, claros y de un mecanismo ágil de comunicación con el CT.
Según la Sociedad de Neurocríticos Americana, la definición de «lesión devastadora cerebral» o «lesión catastrófica cerebral» incluye pacientes con una lesión neurológica cerebral que provoca un riesgo inminente para la vida (de origen neurológico), y aquellos con grave lesión cerebral en los que inicialmente se decide limitar el tratamiento de la propia enfermedad, priorizando otro tipo de cuidados, como el bienestar32.
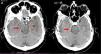
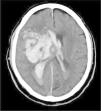
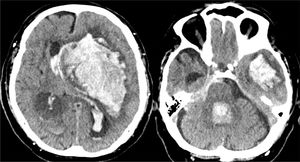
En la práctica clínica, antes de establecer un pronóstico definitivo, se recomienda la opinión de un equipo multidisciplinar experto, que minimice el sesgo personal; en esta valoración el especialista en Medicina Intensiva, por sus conocimientos sobre la enfermedad neurocrítica, juega un papel primordial. La lesión cerebral catastrófica condiciona una elevada presión intracraneal (PIC), con una disminución de la presión de perfusión cerebral e instauración progresiva de la parada circulatoria cerebral. La probabilidad de evolucionar a ME ha de sustentarse en datos clínicos, de neuromonitorización y resultados de la tomografía computarizada (TC) craneal. En primer lugar, hay que tener en cuenta la situación clínica neurológica, medida por las escalas habituales de gravedad según las diferentes enfermedades (escalas de Glasgow [GCS], Hunt y Hess, NIHSS), así como la ausencia de algunos reflejos de tronco del encéfalo. Las escalas de gravedad realizadas en las primeras horas de la lesión tienen sus limitaciones y su valor pronóstico mejora cuando se realizan después de la reanimación del paciente. La probabilidad de error pronóstico es siempre menor cuando estas escalas tienen un valor extremo; a mayor gravedad clínica, mayor probabilidad de evolución a ME37. En este sentido, algunos estudios encuentran que la abolición de 3 reflejos de tronco al ingreso es la variable que más predice la evolución a ME38. Otro de los factores pronósticos que pueden ayudar a predecir una alta probabilidad de evolución a ME es la TC craneal, ya que permite documentar el tipo, el volumen, la localización y la gravedad de la lesión estructural, así como la existencia de signos de hipertensión intracraneal y herniación cerebral. En las hemorragias cerebrales, el volumen del hematoma es uno de los predictores más potentes de evolución a ME y algunos autores encuentran que un volumen superior a 65cc es un factor determinante39. Igualmente, la presencia del «signo del remolino» en la TC sin contraste y del spot sign en la angio-TC nos indica que hay presencia de sangrado activo por arteriolas o vénulas y es un signo de mal pronóstico que algunos autores asocian con una mayor probabilidad de evolución a ME38,40,41. El desplazamiento de la línea media nos informa del grado de compresión y es un indicador, junto con el estado de las cisternas de la base, del compromiso de las estructuras encefálicas. El borramiento parcial o total de las cisternas de la base es un fuerte indicador de probable evolución a ME42. La presencia de signos de herniación cerebral en la TC implica hipertensión intracraneal y, por lo tanto, riesgo elevado de enclavamiento cerebral. Los 3 tipos más frecuentes de herniación cerebral son: herniación subfalcial, que se caracteriza por un desplazamiento de la línea media y compresión del ventrículo lateral ipsilateral (fig. 1), la herniación uncal o transtentorial, donde existe una dilatación de la cisterna del ángulo pontocerebeloso ipsilateral y del cuerno temporal del ventrículo lateral contralateral (fig. 2), y la herniación amigdalina, que se caracteriza por la desaparición de la cisterna magna y el descenso de las amígdalas cerebelosas por debajo de la línea de Chamberlain. La vaina del nervio óptico se continúa con las meninges del sistema nervioso central y acumula líquido cefalorraquídeo en este espacio subaracnoideo, aumentando su diámetro cuando hay un incremento de la PIC. Su diámetro se puede medir por ultrasonidos, resonancia magnética y TC craneal, y aunque no existe unanimidad sobre el lugar de la medición ni el diámetro necesario para considerar hipertensión intracraneal, algunos autores confirman que un diámetro de la vaina del nervio óptico>5-6mm tiene una fuerte correlación con una PIC superior a 20mmHg43,44.
Herniación uncal o transtentorial. A: colapso del asta temporal y de la cisterna ambiens ipsilateral a la lesión expansiva (flecha). Dilatación del asta temporal contralateral (círculo). B: dilatación de la cisterna cerebelopontina ipsilateral (flecha). (Cortesía de Ángela Meilán, Servicio de Radiología del Hospital Universitario Central de Asturias).
El doppler transcraneal (DTC) también puede ser de utilidad para valorar la situación hemodinámica cerebral y estimar cuál será la evolución neurológica. El aumento de la PIC provoca inicialmente un aumento de la velocidad sistólica pico secundario al aumento reflejo de la fuerza de contracción sistólica, aumentando la diferencia entre la velocidad sistólica pico y la velocidad diastólica final e incrementando, por lo tanto, el índice de pulsatilidad. Si continúa aumentando la PIC, disminuye de forma progresiva la velocidad diastólica final, dando lugar a un patrón «sistolizado» para, posteriormente, llegar a desaparecer completamente la diástole. Aunque no existe un modelo matemático que pueda predecir el cálculo exacto de la PIC mediante el estudio con DTC, el aumento de la PIC y, por lo tanto, la predicción de evolución a ME por DTC viene determinada por la disminución de la velocidad media de flujo sanguíneo cerebral, la presencia de un patrón muy sistolizado y el aumento del índice de pulsatilidad. Finalmente, los patrones típicos de la parada circulatoria cerebral que acompañan a la ME son el flujo diastólico invertido, o flujo reverberante, y el patrón de espigas sistólicas45.
La selección del posible donante en lo relativo a la ausencia de contraindicaciones a la donación ha de basarse inicialmente en los datos disponibles en la historia clínica, la entrevista familiar y las exploraciones complementarias.
En resumen, la toma de decisiones con respecto al ingreso en UCI para CIOD debe realizarse por un equipo multidisciplinar experto, que debe valorar individualmente a cada paciente, basándose en la evidencia científica disponible, analizando en conjunto la situación clínica según los modelos pronósticos/escalas de gravedad actuales, la TC craneal, el DTC, la experiencia clínica y las preferencias del paciente expresadas personalmente o por delegación (fig. 3).
Proceso de los cuidados intensivos orientados a la donación. CIOD: cuidados intensivos orientados a la donación; CT: coordinador de trasplantes; DAC: donación en asistolia controlada; LTSV: limitación del tratamiento de soporte vital; ME: muerte encefálica; RVA: registro de voluntades anticipadas UCI: Unidad de Cuidados Intensivos.
Una vez en la UCI, será prioritario asegurar la comodidad y el bienestar del paciente, para lo que se administrará analgesia y sedación, si fuera preciso, con fármacos y dosis que no interfieran con el futuro diagnóstico de la ME. El manejo del paciente irá dirigido a la adecuada preservación de órganos, evitando cualquier medida adicional que sea considerada fútil46. Durante el ingreso se completará la evaluación del posible donante y de los órganos que puedan ser trasplantados. Una vez instaurada la ME y completado el diagnóstico, se obtendrá el consentimiento habitual para la obtención de órganos. De no evolucionar el paciente a ME en el tiempo acordado, o de expresar la familia el deseo de no continuar con medidas de soporte orientadas a la donación, se podrá valorar la opción de la donación en asistolia controlada.
Casos clínicosA continuación se presentan 3 casos clínicos de pacientes ingresados en UCI para CIOD.
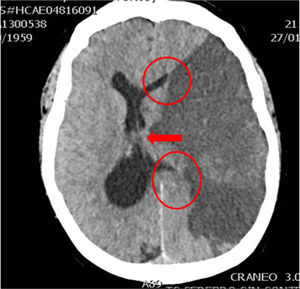
Caso 1Varón de 76 años con HTA, sin otros antecedentes de interés. Deterioro brusco del nivel de consciencia en su domicilio con un GSC de 4 (O1, V1, M2). Se activa código ictus y es intubado por el servicio de emergencias extrahospitalario. Al ingreso en el hospital, la TC craneal muestra hemorragia masiva de ganglios de la base izquierdos abierta a ventrículos, importante edema cerebral y signos de herniación cerebral (fig. 4). Valorado por el Servicio de Neurocirugía y UCI, ante la situación clínica y los hallazgos de la TC craneal, se descarta cualquier tipo de tratamiento. No existe documento de voluntades anticipadas. Se informa a la familia y se realiza la entrevista previa en el Servicio de Urgencias, aceptando el ingreso en la UCI con la exclusiva finalidad de la donación de órganos. Evolución a ME en 28h, siendo donante de hígado. El receptor hepático presentó buena evolución, siendo dado de alta de la UCI en el cuarto día postrasplante.
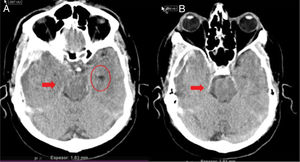
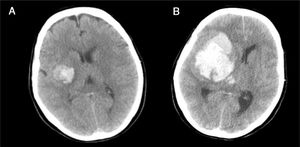
Caso 2Mujer de 65 años con antecedentes de HTA y cardiopatía isquémica en tratamiento con antiagregantes y antihipertensivos. Hemiplejia izquierda y disartria con un GCS de 14. En la TC craneal se evidencia pequeña hemorragia derecha en los ganglios de la base (fig. 5A), por lo que ingresa en la unidad de ictus para control. A las 4h presenta crisis hipertensiva, deterioro del nivel de consciencia con un GCS de 6 (O1-V1-M4) y anisocoria con midriasis derecha arreactiva. En una nueva TC se observa hemorragia masiva hemisférica derecha (fig. 5B), con signos de herniación subfalcial. Ingresa en la UCI y, dada la gravedad de la lesión, se descarta cualquier tipo de tratamiento. Se informa a la familia y al CT, quien comprueba que la paciente contaba con documento de instrucciones previas en el que manifestaba su deseo de ser donante de órganos, hecho que es comunicado a la familia, quien acepta continuar con CIOD y cumplir la voluntad de la paciente. A las 15h de su ingreso se confirma la ME. Donante de hígado y 2 riñones, que fueron trasplantados con resultado satisfactorio.
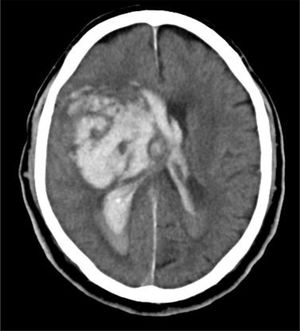
Caso 3Varón de 79 años con pérdida brusca de consciencia en su domicilio. Los servicios de emergencia objetivan un GCS de 4 (O1, V1, M2), pupilas arreactivas y presión arterial de 205/115mmHg. Se procede a realizar intubación traqueal y traslado al hospital; en Urgencias obtiene un GSC de 4 y ausencia de reflejos fotomotor, corneal y oculocefálico. La TC craneal mostró un hematoma intraparenquimatoso en los ganglios de la base derechos, desplazamiento de la línea media e invasión del sistema ventricular (fig. 6). Valorado por Neurocirugía y Neurología, se descartó cualquier tipo de tratamiento. El CT planteó a la familia la posibilidad de la donación de órganos, aceptando esta el ingreso en la UCI para facilitar la donación en ME. A las 48h el paciente se mantenía en coma arreactivo, sin reflejos fotomotor, corneal ni oculocefálicos, pero con persistencia del reflejo tusígeno y de respiración espontánea. La familia no deseaba prolongar más la situación, por lo que se decidió la retirada del soporte ventilatorio. Se les planteó entonces la opción de la donación en asistolia controlada, que autorizaron. Se realizó extracción de riñones y córneas. Los riñones fueron trasplantados, presentando función renal inmediata y buena evolución posterior.
ConclusiónLos CIOD son una práctica legítima, que respeta nuestro marco legal, ético y deontológico. Los CIOD permiten un enfoque holístico de la atención al final de la vida, respetando el interés general del paciente (si la donación es coherente con sus deseos y valores), mientras se administran cuidados paliativos ajustados a las necesidades cambiantes de este. De forma simultánea, permiten aumentar las opciones de trasplante de los pacientes en lista de espera, con el correspondiente impacto en salud y contribución a la sostenibilidad del sistema. Las recomendaciones ONT-SEMICYUC sobre CIOD pretenden proporcionar una guía que contribuya a realizar una práctica armonizada y coherente con nuestro marco regulatorio.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.