Nuestra población envejece, y con ello aumentan las patologías crónicas relacionadas con la edad. Esto condiciona un aumento en el número de personas de edad avanzada, pluripatológicas y con reserva funcional escasa1. Todo ello supondrá que el número de pacientes frágiles en nuestras unidades de cuidados intensivos (UCI) seguirá creciendo1. Estos pacientes sufren mayor discapacidad al alta, tienen más posibilidades de acabar ingresando en un centro sociosanitario, una mayor mortalidad y experimentan convalecencias más largas2,3.
Por todo ello, debería plantearse la detección precoz de la fragilidad y ser consciente de su utilidad pronóstica como complemento a las escalas habituales centradas en la mortalidad (APACHE, SAPS3, etc.). Así podríamos reorientar nuestros esfuerzos hacia adelantar conversaciones empáticas y honestas centradas en la planificación compartida de los cuidados, respetando los deseos, las preferencias y los valores de nuestros pacientes y sus allegados3. Además, detectarla la fragilidad al alta podría suponer una ayuda en la continua toma de decisiones clínicas y mejorar la eficiencia del sistema sanitario.
El Plan de Salud4 de Cataluña de 2011-2015 se centró en intentar priorizar la prevención y la atención a las personas que padecen enfermedades crónicas avanzadas. Los equipos de atención primaria (EAP) mediante la herramienta NECPAL (NECesidades PALiativas)5 identificaban dos perfiles de personas frágiles: los pacientes crónicos complejos (PCC) y los que precisan de un modelo de atención a la cronicidad avanzada (MACA) con la idea de poderles realizar un plan de cuidados individualizado (Plan Individualizado de Intervención Compartido [PIIC]) que incluía una planificación de decisiones avanzadas (PDA). Todo ello se registra en la historia clínica compartida de Cataluña (HCCC) para intentar facilitar la toma de decisiones.
La herramienta NECPAL fue diseñada por el observatorio Qualy-ICO-CCOMS y se ha validado en nuestro entorno para identificar a personas en situación de enfermedad crónica avanzada, pronóstico vital de 12meses y necesidad de atención paliativa de cualquier tipo, por lo que precisan la activación de planes específicos5 (ver material suplementario).
Dado el nuevo paradigma poblacional las importantes y persistentes barreras en la toma de decisiones sobre adecuación del tratamiento de soporte vital (ATSV) y cuidados al final de la vida6 que obliga a los intensivistas a tener que decidir al respecto, y en consonancia con el Plan de Salud4 de Cataluña, nos propusimos ser más proactivos en la detección de estos pacientes, hacer un seguimiento pronóstico e intentar detectar precozmente sus predecibles necesidades paliativas.
En este contexto, durante 6meses consecutivos se comprobó en todos los pacientes dados de alta de nuestra UCI si estaban identificados como PCC o MACA y si disponían de PIIC y/o PDA. Si lo estaban, pero no tenían PIIC y/o PDA, se realizaba interconsulta a la enfermera de enlace (EE) con los EAP, registrándose el tiempo hasta su implementación. Al resto, a través de NECPAL, se identificaron los pacientes con necesidades paliativas y se comunicó a la EE para facilitar su identificación como PCC/MACA y realización de su PIIC y PDA. Finalmente, durante un año de seguimiento se comprobó cuántos eran finalmente catalogados y si tenían su PIIC y PDA cumplimentada.
El estudio fue aprobado por el comité ético del centro. Al no realizarse ninguna intervención diferente a la práctica habitual, no fue necesario solicitar el consentimiento informado a los pacientes o sus representantes.
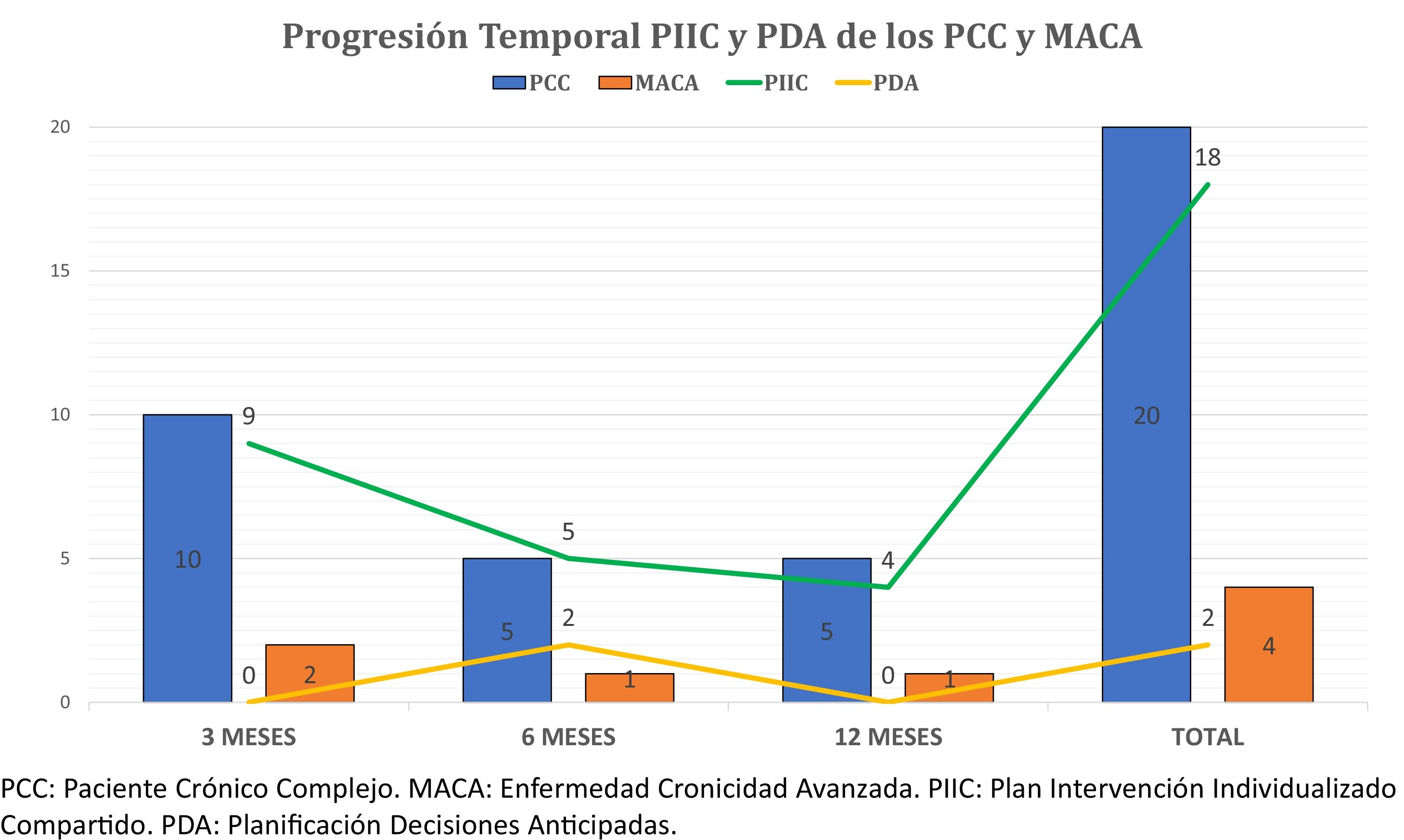
De los 471 pacientes dados de alta, el 24,6% (n=116) resultaron ser NECPAL positivos con predominio de varones (66,4%, n=73) y edad media de 66,3±13 años. La mortalidad al año fue del 28,9% (n=33). De todos ellos, 16 (13,7%) eran previamente PCC (n=14) o MACA (n=2), teniendo 9 (56,2%) su PIIC realizado y solo en uno de ellos también la PDA. Tras el año de seguimiento y las pertinentes interconsultas a la EE se habían conseguido 10 PIIC (62,5%) y 4 PDA (25%). De los otros 100 pacientes NECPAL positivos al alta, en 5 no se pudo obtener información de la HCCC, quedando 95 pacientes. Al año, el 25,2% de ellos (n=24) fueron catalogados como PCC (n=20) o MACA (n=4) por parte de los EAP, si bien el 75% (n=18) se catalogaron como tal a los 6meses. En este mismo período de tiempo se realizaron casi el 60% (58,3%, n=14) de los PIIC y las 2 únicas PDA conseguidas durante todo el año de seguimiento (fig. 1).
Existen experiencias previas con la herramienta NECPAL5 en otras poblaciones para detectar a pacientes crónicos con necesidades paliativas7, incluso intentando predecir su mortalidad8. Bajo nuestro conocimiento, es la primera vez que se utiliza para detectar las necesidades paliativas de los pacientes al alta de UCI e intentar implicar a los profesionales de los EAP.
A pesar de existir múltiples escalas validadas en diferentes poblaciones para medir la fragilidad9, ninguna de ellas tiene la capacidad discriminativa suficiente como para ser universalmente utilizada en las UCI. Hasta conseguirla, lo más conveniente es utilizar la que sea más factible en nuestro medio y permita tomar las mejores decisiones con nuestros pacientes. En nuestra región sanitaria cobra total sentido utilizar la herramienta NECPAL5, dado que, además de estar ya validada y de tener una valoración multimodal (incluye comorbilidades, aspectos subjetivos de demanda o necesidad de cuidados paliativos, indicadores clínicos de gravedad y progresión de la enfermedad, nutricionales, funcionales, sociales, de distrés emocional y de utilización de recursos), se puede consultar y compartir mediante la HCCC.
La misma Organización Mundial de la Salud (OMS) recomienda abordar la fragilidad, las preferencias individuales, las prioridades y los recursos psicosociales e incorporarlos a la planificación individualizada de los cuidados, ya que estos factores tienen influencia en la calidad de vida individual de los pacientes10.
La escasa cantidad de PDA realizadas inicialmente, así como al año de seguimiento, nos ofrece una posibilidad de mejora exponencial que deberíamos aprovechar.
Dada su implicación pronóstica, detectar la fragilidad debería incorporarse en nuestra práctica clínica habitual para ayudar a una correcta adecuación de los tratamientos de soporte vital tanto al ingreso en UCI como al alta. Además, esto nos permitiría implementar estrategias paliativas precoces y, en caso de necesitarlo, proporcionar una adecuada atención al final de la vida.