Conocer la organización, el manejo y la formación en vía aérea (VA) en las unidades de cuidados intensivos (UCI) españolas, con especial interés en la vía aérea difícil (VAD).
DiseñoEstudio transversal descriptivo y subanálisis con χ2, elaborado mediante una encuesta nacional realizada del 1 de noviembre al 15 de diciembre de 2016. Con el aval de la SEMICYUC, se envió a 179 UCI un cuestionario online con 27 apartados.
ÁmbitoUCI de hospitales públicos, privados y consorcios.
ResultadosResponden 101 UCI (56,4%), que suponen 1.827 camas y casi 95.000 ingresos/año. El 85,1% son hospitales públicos, y el 83,2%, con residentes. El 22,8% no utilizan rutinariamente escalas de valoración de VA, siendo la más frecuente la asociación Cormack-Mallampati (35,6%). El 77,2% no tienen protocolo de intubación (IOT), ni el 75,2% protocolo de VAD. El 82,2% tienen carro de VAD. El 48,5% refieren formación en IOT, y el 53,5%, en VAD. Identificar a un experto en VAD se asocia significativamente con mayor formación en IOT (60% vs. 39,3%; p=0,03), VAD (64,4% vs. 44,6%; p=0,04) y más protocolos de VA (73,4% vs. 37,5%; p=0,000). El 99% estima necesario disponer de una guía específica de manejo de VAD en UCI.
ConclusionesExiste un amplio margen de mejora para el manejo de la VA. Es necesario identificar un experto en VAD en cada unidad y elaborar una guía específica de manejo de VAD en el paciente crítico.
To know organization, management and training in airway (AW) in Spanish Intensive Care Units (ICUs), with special interest in difficult airway (DAW).
DesignDescriptive cross-sectional study and χ2 subanalysis, conducted through a national survey from november 1th to december 15th, 2016. With the SEMICYUC's support, an online questionnaire of 27 items was sent to 179 ICUs.
SettingICUs of public, private centers, and consortia.
ResultsIn total, 101 units responded (56.4%), corresponding to 1,827 beds and almost 95,000 incomes/year. The 85.1% are public hospitals, and 83.2% had residents. Of the responders, 22.8% don’t use routinely AW assessment scales, being the most frequently used the Cormack-Mallampati association (35.6%). There's not intubation (IOT) protocol in 77.2%, nor DAW protocol in 75.2%. An 82.2% have a DAW cart. The 48.5% have training in IOT, and in VAD 53.5%. Having a DAW expert is significantly associated with greater training in IOT (60% vs. 39.3%; P=.03), DAW (64.4% vs. 44.6%; P=.04), and more AW protocols (73.4% vs. 37.5%; P=.000). Having an specific guideline for DAW management in UCI is considered necessary in 99%.
ConclusionsThere is room for improvement in AW management. It's necessary to identify an expert in DAW in each Unit, and the development of an specific guideline for DAW management in critical care.
El correcto manejo de la vía aérea (VA) y la vía aérea difícil (VAD) es esencial en las unidades de cuidados intensivos (UCI). La intubación de un paciente crítico supone un procedimiento de riesgo al que con frecuencia se enfrenta el médico intensivista en su práctica asistencial. Pueden ocurrir complicaciones graves hasta en el 30-40% de las intubaciones, incluyendo el desarrollo de hipoxemia grave, arritmias e incluso parada cardíaca y daño cerebral anóxico permanente. Se ha descrito que el fallecimiento del paciente ocurre hasta en el 1-2% de las ocasiones1-4 .La escasa reserva fisiológica de los pacientes críticos cuando son intubados y la variable experiencia del operador hace que esta técnica deba considerarse de riesgo en todos los pacientes ingresados en la UCI. Además, todas estas complicaciones son más frecuentes en casos de reintubación, dado que se añaden con frecuencia alteraciones anatómicas que dificultan el procedimiento4-6 o determinadas poblaciones de riesgo, como el paciente obeso mórbido7. Esto ha llevado a algunos autores a establecer que todas las VA deben consideradas a priori como VAD8.
La definición de VAD no está bien establecida, pero incluye la dificultad en la ventilación con mascarilla, la necesidad de múltiples intentos para intubar, la visión glótica inadecuada o la aparición de complicaciones durante el procedimiento8. Esta clasificación de VAD puede verse influenciada por los nuevos instrumentos y equipos que, utilizando los avances tecnológicos, han aparecido en los últimos años y pretenden facilitar el proceso de la intubación. Su utilidad y su posicionamiento dentro del protocolo de manejo de la VAD no están bien establecidos, aunque, basándose en la evidencia disponible, el uso del videolaringoscopio se incluye en las guías de práctica clínica para el manejo de la VAD9.
No existe información sobre cómo está organizado el manejo de la VAD en las UCI españolas. En otras palabras, no disponemos de datos, recientes o antiguos, de cómo se aborda en España este problema, de qué esquemas de actuación se siguen, la formación que reciben los intensivistas, sobre la tecnología de que se dispone en las UCI para enfrentarse a un caso de VAD o sobre el número de UCI que tienen identificados un líder/experto en VAD, como recomienda la 4th National Audit Project of the Royal College of Anaesthetists’ and Difficult Airway Society (NAP4)10.
Por todo ello, nos propusimos realizar una encuesta nacional sobre el manejo en las UCI españolas de la VA, y especialmente de la VAD, para conocer la organización, los recursos disponibles y la programación de la docencia. Además, pretendemos analizar si estos aspectos son diferentes según el tamaño de la unidad, según si se identifica en la UCI un experto en manejo de VA, o si la unidad está acreditada para formación de especialistas en medicina intensiva.
Material y métodoSe realizó una encuesta nacional transversal que obtuvo el aval del Comité Científico de la Sociedad Española de Medicina Intensiva, Crítica y Unidades Coronarias (SEMICYUC). No se solicitó aprobación del Comité Ético de Investigación Clínica dado el carácter voluntario de participación y que no incluía la recogida de datos de pacientes. Todos los datos obtenidos se han manejado anónimamente para salvaguardar la confidencialidad de los mismos.
Se elaboró un cuestionario con 27 preguntas (ver tabla en Material electrónico suplementario) que incluía preguntas con respuesta múltiple. Se dividía en tres apartados: aspectos organizativos de la UCI, manejo de la vía aérea y materiales disponibles y aspectos formativos, contando además con un apartado final de comentarios y sugerencias. En cuanto a las escalas de valoración de la VAD, se incluyeron las siguientes: Mallampati-Samsoon, Cormack-Lehane, subluxación mandibular, regla 3:3:2 y extensión de la articulación atlantooccipital11. Respecto a los videolaringoscopios, se solicitó información sobre si se poseía alguno de los siguientes modelos: tipo sonda (Bonfils); con pala rígida estándar (V-MAC® o C-MAC®), con pala rígida angulada (GlideScope® o McGrath®), con canal para tubo endotraqueal integrado (Airtraq®, Pentax AWS® o C-TRACH®)12.
Desde la Secretaría de la SEMICYUC se envió un correo electrónico a todas las UCI que estaban identificadas en esa fecha. Dicho envío se remitió a los jefes de servicio explicando el proyecto y sus objetivos. El correo contenía el enlace que daba acceso a la encuesta (https://goo.gl/forms/xRsWRSqUMHZTL7FY2). Mediante sucesivos correos electrónicos enviados por el equipo investigador se incentivó la participación y se solucionaron las dudas planteadas.
Análisis estadísticoLos datos se presentan como número absoluto y porcentaje en el caso de variables cuantitativas, y medianas con rango intercuartílico las variables continuas. Se realizó la prueba de la chi-cuadrado para comparar los subgrupos anteriormente definidos. El número de camas de la UCI se categorizó en tres grupos: menos de 10, entre 10 y 20 y más de 20 camas. Se consideró estadísticamente significativo si la p de dos colas era <0,05. Se empleó el programa estadístico SPSS versión 20.0.
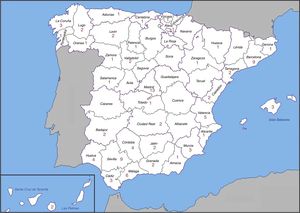
ResultadosLa encuesta se llevó a cabo desde el día 1 de noviembre al 15 de diciembre de 2016. Se obtuvo respuesta por parte de 101 UCI de las 179 que fueron invitadas a participar (56,4%). La distribución geográfica de las UCI participantes se muestra en la figura 1. La tabla 1 resume las características organizativas de los centros que respondieron esta encuesta, siendo en su mayoría hospitales públicos y con formación de médicos residentes. Setenta y una de estas encuestas fueron contestadas por el jefe de servicio, 24 por el experto en VA de la UCI y 6 por otros miembros de la UCI. El tipo más frecuente de UCI es polivalente, con una mediana de 16 camas. La suma del total de las mismas asciende hasta 1.827, lo que se corresponde con unos 95.600 ingresos anuales.En la tabla 2 se muestran los resultados globales y según el tamaño de la UCI de distintos aspectos relativos al manejo de la VA y al contenido del carro de VAD. De todas las UCI participantes, la presencia de un experto/líder en VAD se identifica solo en 45 (44,5%). Se preguntó por el uso de escalas de valoración de la VA, siendo la más frecuentemente utilizada la escala Cormack-Lehane, sola o en combinación con la escala de Mallampati. En 23 de las UCI no se utiliza rutinariamente ninguna escala de valoración de la VA, y en 55 (54,5%) no se registra en la historia clínica la evaluación de la VA. En cuanto a protocolos escritos, en el 77,2% de las UCI no se dispone de protocolo para la intubación orotraqueal, e igualmente hasta en el 75,2% de los casos no está protocolizado el abordaje de la VAD.
Características de las UCI participantes
| Tipo de hospital | Público: 86 (85,1%) Privado: 11 (10,9%) Consorcio: 4 (4%) |
| Hospital Universitario | 70 (69,3%) |
| Formación de Residentes | 84 (83,2%) |
| Tipo de UCI | Polivalente: 92 (91,1%) Médica: 5 (5%) Otros: 4 (4%) |
| Camas por hospital (mediana) | 424 (240-770) |
| Camas en UCI (mediana) | 16 (9-25) |
| Ingresos anuales en UCI (mediana) | 800 (500-1.200) |
| Médicos por guardia de UCI (excluyendo MIR) (mediana) | 2 |
Manejo de la VA y composición del carro de VAD según el tamaño de la UCI
| Número de camas en UCI | 0-10 ( N=34) | 11-20 ( N=30) | ≥21 ( N=37) | Total |
|---|---|---|---|---|
| Identificación de un experto en VAD | 12 (35,35) | 12 (40%) | 21 (56,8%) | 45 (44,6%) |
| Registro en la historia clínica de la evaluación de la VA | 20 (58,8%) | 13 (43,3%) | 22 (59,5%) | 55 (54,5%) |
| Escalas de valoración utilizadas | ||||
| Ninguna | 8 (23,5%) | 9 (30%) | 6 (16,2%) | 23 (22,8%) |
| Mallampati + Cormack | 10 (29,4%) | 8 (26,7%) | 18 (48,6%) | 36 (35,6%) |
| Cormack-Lehane | 10 (29,4%) | 7 (23,3%) | 6 (16,2%) | 23 (22,8%) |
| Mallampati-Samsoon | 1 (2,9%) | 1 (3,3%) | 1 (2,7%) | 3 (3%) |
| Cormack y otra escala | 0 | 1 (3,3%) | 3 (8,1%) | 4 (4%) |
| Mallampati y otra escala | 0 | 1 (3,3%) | 1 (2,7%) | 2 (2%) |
| Más de dos escalas | 4 (11,8%) | 3 (10%) | 2 (5,4%) | 9 (8,9%) |
| Otras | 1 (2,9%) | 0 | 0 | 1 (1%) |
| Protocolos escritos para el manejo de la VA | ||||
| Intubación orotraqueal | 8 (23,5%) | 3 (10%) | 12 (32,4%) | 23 (22,8%) |
| Manejo vía aérea difícil | 9 (26,5%) | 8 (26,7%) | 8 (21,6%) | 25 (24,8%) |
| Extubación | 1 (2,9%) | 8 (26,7%) | 9 (24,3%) | 18 (17,8%) |
| Traqueostomía percutánea | 12 (35,3%) | 15 (50%) | 12 (32,4%) | 39 (38,6%) |
| Autoextubación | 1 (2,9%) | 0 | 1 (2,7%) | 2 (2%) |
| Extubación en VAD | 2 (5,9%) | 3 (10%) | 4 (10,8%) | 9 (8,9%) |
| Análisis de las complicaciones e incidentes relacionados con la intubación/extubación | 24 (70,65) | 14 (50%) | 17 (45,9%) | 44 (44,45) |
| Disponibilidad de carro de VAD | 29 (85,3%) | 23 (76,7%) | 31 (83,8%) | 83 (82,2%) |
| Comprobaciones periódicas del carro de VAD | 29 (85,3%) | 23 (76,7%) | 30 (81,1%) | 82 (81,2%) |
| Contenido del carro de VAD | ||||
| Laringoscopios | 30 (88,2%) | 21 (70%) | 31 (83,8%) | 82 (81,2%) |
| Tubos endotraqueales | 29 (85,3%) | 21 (70%) | 31 (83,8%) | 81 (80,2%) |
| Mascarilla laríngea | 27 (79,4%) | 22 (73,3%) | 26 (70,3%) | 75 (74,3%) |
| Mascarilla laríngea de intubación | 24 (70,6%) | 21 (70%) | 29 (78,4%) | 74 (73,3%) |
| Videolaringoscopio | 16 (47,1%) | 15 (50%) | 23 (62,2%) | 54 (53,5%) |
| Guía de Eschmann | 24 (70,6%) | 13 (43,3%) | 24 (64,9%) | 61 (60,4%) |
| Fibrobroncoscopio | 4 (11,8%)* | 13 (43,3%)* | 16 (43,2%)* | 33 (32,7%) |
| Set de cricotiroidotomía | 28 (82,4%) | 21 (70%) | 26 (70,3%) | 75 (74,3%) |
Según los datos obtenidos, 83 de las UCI participantes en esta encuesta dispone de un carro de VAD del que se realizan comprobaciones periódicas de su contenido. Dichas comprobaciones se llevan a cabo mayoritariamente de forma semanal (66,3%), y en menor medida cada dos semanas (7,2%) o cada tres o más semanas (13,3%). Un total de 11 UCI (13,3%) refieren no tener una frecuencia establecida de comprobación. Mayoritariamente, se dispone de material básico para intubación (laringoscopios y tubos endotraqueales), mascarilla laríngea, mascarilla laríngea de intubación, así como un set de cricotiroidotomía de emergencia. Se preguntó por el tipo específico de videolaringoscopio en aquellas UCI que disponían del mismo (53,3%), siendo Airtraq® el más frecuente (42,6%), seguido por GlideScope® (10,9%) y McGrath® (6,9%).
Haciendo referencia a los aspectos formativos, 52 UCI (51,5%) refieren que existe formación continuada sobre intubación, y en 54 UCI (53,5%) reportan que existe formación continuada específica en VAD. Con respecto al lugar donde se realiza, mayoritariamente es de forma externa. Solo el 21,8% de los casos disponen de maniquíes de simulación de VAD.
Comparando en base al tamaño de la UCI, solo hallamos que la disponibilidad de fibrobroncoscopio aumenta de forma significativa cuanto mayor es el tamaño de la UCI: 43,2% (>20 camas), 43,3% (11-20 camas), 11,76% (0-10 camas); p=0,04.
En la tabla 3 se muestra el manejo de la VA y la composición del carro de VAD según la identificación o no de un experto en VAD. Encontramos relación significativa entre la presencia de un experto/líder en VAD y la existencia de protocolos escritos de intubación orotraqueal (33,3% vs. 14,3%; p=0,02), manejo de VAD (44,4% vs 8,9%; p=0,000), extubación en VAD (17,8% vs. 1,8%; p=0,006) y realización de traqueostomía percutánea (51,1% vs. 28,6%; p=0,01). También resultó significativa la relación entre la presencia de experto y la disponibilidad de videolaringoscopio (66,7% vs. 42,8%; p=0,01), fibrobroncoscopio (46,6% vs. 21,4%; p=0,006) y set de cricotiroidotomía (84,4% vs. 66,1%; p=0,04), así como en las UCI que tienen identificado un experto en VAD relacionado con la formación en intubación (60% vs. 39,3%; p=0,03) y la formación en VAD (64,4% vs. 44,6%; p=0,03).
Manejo de la VA y composición del carro de VAD según la presencia de un experto en VAD
| Identificación de experto en VAD n=45 | No identificación de un experto en VAD n=56 | |
|---|---|---|
| Registro en la historia clínica de la evaluación de la VA | 28 (62,2%) | 27 (48,2%) |
| Escalas de valoración utilizadas | ||
| Ninguna | 5 (11,1%) | 18 (32,1%) |
| Mallampati + Cormack | 19 (42,2%) | 17 (30,4%) |
| Cormack-Lehane | 10 (22,2%) | 13 (23,2%) |
| Mallampati-Samsoon | 0 | 3 (5,4%) |
| Cormack y otra escala | 4 (8,9%) | 0 |
| Mallampati y otra escala | 1 (2,2%) | 1 (1,8%) |
| Más de dos escalas | 5 (11,1%) | 4 (7,1%) |
| Otras | 1 (2,2%) | 0 |
| Protocolos escritos para el manejo de la VA | ||
| Intubación orotraqueal | 15 (33,3%)* | 8 (14,3%)* |
| Manejo vía aérea difícil | 20 (44,4%)* | 5 (8,9%)* |
| Extubación | 11 (24,4%) | 7 (12,5%) |
| Traqueostomía percutánea | 23 (51,1%)* | 16 (28,6%)* |
| Autoextubación | 1 (2,2%) | 1 (1,8%) |
| Extubación en VAD | 8 (17,8%)* | 1 (1,8%)* |
| Análisis de las complicaciones e incidentes relacionados con la intubación/extubación | 27 (60%) | 28 (51,9%) |
| Disponibilidad de carro de VAD | 42 (93,3%) | 41 (73,2%) |
| Comprobaciones periódicas del carro de VAD | 42 (93,3%) | 40 (71,4%) |
| Contenido del carro de VAD | ||
| Laringoscopios | 41 (91,1%) | 41 (73,2%) |
| Tubos endotraqueales | 41 (91,1%) | 40 (71,4%) |
| Mascarilla laríngea | 39 (86,7%) | 36 (64,3%) |
| Mascarilla laríngea de intubación | 37 (82,2%) | 37 (66,1%) |
| Videolaringoscopio | 30 (66,7%)* | 24 (42,9%)* |
| Guía de Eschmann | 32 (71,1%) | 29 (51,8%) |
| Fibrobroncoscopio | 21 (46,7%)* | 12 (21,4%)* |
| Set de cricotiroidotomía | 38 (84,4%)* | 37 (66,1%)* |
Por último, no encontramos ninguna diferencia con significación estadística al relacionar las preguntas incluidas en la encuesta respecto a si la UCI cuenta con acreditación para la formación de especialistas en medicina intensiva. Cien de los 101 participantes (99%) respondieron que creen necesario disponer de una guía clínica específica de manejo de la VAD en cuidados intensivos.
DiscusiónEsta es la primera encuesta nacional disponible sobre el manejo de la VA, y específicamente de la VAD, en las UCI españolas. Sus resultados ponen de manifiesto que existe gran heterogeneidad en el abordaje de la VAD, destacando que solo aproximadamente el 50% de la UCI tienen protocolos escritos de manejo de la VA o se identifica un experto/líder en manejo de VA, cuya existencia se asocia a una mejor formación y dotación para el manejo de la VAD.
Algunos estudios han concluido que implementar un protocolo de intubación en UCI puede reducir las complicaciones graves inmediatas relacionadas con el procedimiento13. Esta reducción no solo afecta a las relativas al manejo de la VA, sino también a alteraciones hemodinámicas o neurológicas que son comunes en el paciente crítico durante el procedimiento. Además, según nuestros datos, la existencia de un protocolo específico de manejo de VAD está disponible en un número reducido de las UCI que respondieron, como ocurre en otros países14-16. Se ha postulado como una de las estrategias necesarias para mejorar las tasas de éxito en las intubaciones de riesgo y disminuir las complicaciones asociadas9. Otros protocolos, tales como el de extubación en paciente de VAD o el de desplazamiento de la traqueostomía, también recomendados por los documentos de expertos17, están disponibles en un número muy reducido de UCI. Llamativamente, lo más frecuente en las UCI que participaron es disponer de protocolos para traqueostomía percutánea, técnica que por lo general se realiza de forma programada18.
Tener identificados aquellos pacientes con posible VAD es una estrategia que posibilita un mejor abordaje de la VA19. Sin embargo, según nuestros datos, en casi la mitad de las ocasiones no queda registrada en la historia clínica del paciente la evaluación de la VA, omitiéndose de esta manera información potencialmente valiosa en situaciones de emergencia o en futuros ingresos9. El uso de una única escala de valoración tiene baja sensibilidad, baja especificidad y bajo valor predictivo positivo, aumentando cuando se utilizan varias asociadas20. Como ocurre en otras encuestas, los predictores más utilizados son la combinación Mallampati-Cormack, seguida por el uso de Cormack en solitario, lo que implica que en la mayoría de los supuestos se trata de pacientes que se han sometido a una laringoscopia directa en alguna ocasión (p.ej., posquirúrgicos). El uso de predictores simples combinados (distancia tiromentoniana, apertura bucal…) realizados a pie de cama es escaso, a pesar de su potencial rentabilidad y facilidad de realización21.Las guías de práctica clínica y documentos de expertos recomiendan que todas las UCI deben disponer de un «carro de intubación difícil»9,22. Este carro está disponible en el 82% de las UCI que contestaron la encuesta, aunque esta cifra es sensiblemente inferior a lo encontrado en otras encuestas realizadas en nuestro entorno, que se sitúa en torno al 95%23,24. Además, la composición de los mismos es muy heterogénea, y 3 de cada 4 UCI poseen set de cricotiroidotomía, mascarilla laríngea o mascarilla laríngea para intubación23. Una reciente encuesta en el Reino Unido concluye que solo el 50% de las UCI disponen de videolaringoscopio, una cifra muy similar a la que hemos encontrado nosotros25. Por el contrario, en una encuesta llevada a cabo en Francia en 2013 fue aún menor, situándose en el 24%24 Es cada vez más frecuente que, basándose en la evidencia disponible, el uso del videolaringoscopio se incluya en las guías de práctica clínica para el manejo de la VAD9,26. Esto contrasta con que, al igual que ocurre en el Reino Unido, solo la mitad de las UCI españolas que han participado en esta encuesta disponen del mismo.
La identificación en la UCI de un líder/experto en VA mejora sensiblemente los recursos disponibles para afrontar una VAD, así como la formación. Este hecho nos parece de gran relevancia por la traducción que puede tener en mejor manejo de las situaciones de VAD y en un menor número de complicaciones. Pensamos que, al igual que en otros ámbitos de la atención al paciente crítico se recomienda identificar en cada UCI al menos un referente que lidere los aspectos asistenciales concretos27, nuestros datos confirman que también para el manejo de la VA y la VAD debe existir un líder/experto en cada unidad.
Respecto a la formación para el manejo de la VA y la VAD, solo existe en la mitad de las UCI, y mayoritariamente es externa. Este entrenamiento debe ser realizado tanto por los especialistas como por los médicos en formación22. Solo una de cada cinco UCI que respondieron a nuestro cuestionario poseen maniquíes de simulación de VAD, aunque se sabe que la formación con maniquíes y simuladores es una herramientas didáctica útil para el aprendizaje y la mejora de las habilidades en intubación28.
La posibilidad de encontrar una intubación complicada es mayor en cuidados intensivos que en otros ámbitos de la asistencia sanitaria. A pesar de ello, hasta el momento las guías de práctica clínica de las que se dispone en este campo están realizadas por profesionales de anestesiología y están focalizadas en el entorno intraoperatorio, incluyendo en algunas ocasiones directrices para el manejo de la VA en UCI o en el ambiente extrahospitalario9,22,29,30-32. Sin embargo, existen grandes diferencias en cuanto al paciente que va a ser sometido a una intervención quirúrgica con respecto al paciente crítico, que generalmente es intubado debido a un fallo preexistente en la oxigenación/ventilación y en condiciones de inestabilidad hemodinámica. Hay que destacar que todos los participantes excepto uno respondieron que creen necesario disponer de una guía clínica específica de manejo de la VAD en cuidados intensivos.
Reconocemos que nuestro estudio tiene algunas limitaciones. Primero, la tasa de respuesta fue aproximadamente del 55%, pudiendo motivar que la información recogida no refleje realmente lo que ocurre en las UCI españolas. Sin embargo, nos parece importante resaltar que entre las UCI que respondieron se encuentran la mayoría de grandes hospitales públicos de España, suponiendo un elevado número de camas de UCI y un alto volumen de ingresos anuales en UCI. Segundo, como toda encuesta que se realiza, la información se obtiene a través de las respuestas de los encuestados, por lo que cabe la posibilidad de que la información obtenida no siempre refleje la realidad. Por último, es posible que hayan participado los profesionales más interesados en el tema, lo que ocasionaría también un sesgo en los resultados.
En resumen, los datos de nuestra encuesta ponen claramente de manifiesto que existe un amplio margen de mejora en aspectos organizativos y docentes para optimizar el manejo de la VAD en las UCI españolas. Cada UCI debe identificar un líder/experto en manejo de VA y VAD, pues su existencia se asocia a una mejora de aspectos organizativos, docentes y de dotación instrumental para abordaje de la VAD. Los resultados de esta encuesta deben ser el primer paso hacia la realización de una guía clínica específica de manejo de la VAD en cuidados intensivos auspiciada por la SEMICYUC.
AutoríaI.M.R. y J.G.M. contribuyeron en la concepción de la idea del presente estudio. I.M.R., J.G.M., M.G.G.P., M.R.M y J.R.J.V. participaron en el diseño y la adquisición de los datos. La interpretación de los mismos y el análisis estadístico fueron realizados por M.G.G.P., J.G.M. y M.R.M.C.; además de la redacción del manuscrito original, J.R.J.V. hizo contribuciones al material suplementario. J.G.M., I.M.R. y M.G.G.P. realizaron una revisión crítica de su contenido intelectual. Todos los autores leyeron y dieron la aprobación a la versión final del manuscrito.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Nuestro agradecimiento a todos aquellos que ha participado cumplimentando esta encuesta.