El objetivo tradicional de la medicina intensiva ha sido disminuir la mortalidad a corto plazo, sin embargo en el momento actual la atención al enfermo crítico se debe centrar en objetivos que van más allá de la supervivencia. Se estima que al menos la mitad de los supervivientes de la enfermedad crítica van a presentar síndrome poscuidados intensivos (post-intensive care syndrome [PICS]), entidad que abarca un grupo de problemas de salud que se mantienen tras la enfermedad crítica y que comprenden alteraciones psiquiátricas, cognitivas y físicas. Los factores de riesgo varían en función del área del componente del PICS que se estudie1 (tabla 1).
Síndrome Post-Cuidados Intensivos. Descripción, factores de riesgo e historia natural
| Complicación | Descripción | Factores de riesgo | Historia natural |
|---|---|---|---|
| Función Física | Deterioro AVD | Sepsis. SDRA. VM>7 días. SDMO. Mala regulación de la glucosa. Edad. Fármacos vasoactivos. Corticoides. | Mejora en AVD puede verse en meses |
| Pulmonar | Deterioro espirometría, volúmenes pulmonares y capacidad de difusión | Duración VM | Generalmente leve durante primer año pero puede persistir hasta cinco años |
| Psiquiátrico | 1.- Depresión | Sepsis, SDRA, Trauma, Hipoglucemia, Hipoxemia, Recuerdos de delirium. Sedación, Desempleo previo. | 1.- Depresión: Puede disminuir en el primer año |
| 2.- Ansiedad | 2.- Ansiedad: Puede persistir más allá del primer año | ||
| 3.- TEPT | Mujeres, Edad<50 años. Alcoholismo. | 3.- TEPT: Poca mejoría en el primer año | |
| Cognitivo | Alteración en la memoria. Atención. Función ejecutiva. Velocidad de procesamiento mental. Capacidad visoespacial | Delirium. | Mejora significativa durante primer año. Déficit residual hasta seis años |
| Sepsis. | |||
| SDRA. | |||
| Otros (disregulación de la glucosa, duración VM, hipotensión, PCR…) |
AVD: Actividades de la vida diaria. SDRA: Síndrome de Distres Respiratorio Agudo. SDMO: Sindrome de disfunción multiorgánica. VM: Ventilación Mecánica. TEPT: Trastorno de estrés postraumático. PCR: Parada cardiorespiratoria
Las alteraciones psiquiátricas asociadas al PICS son trastorno de estrés postraumático (TEPT), ansiedad y depresión. El TEPT se relaciona con experiencias aterradoras durante la estancia en la UCI. Síntomas compatibles con TEPT se producen en uno de cada 5 supervivientes de enfermedad crítica en los 12 meses post-UCI, con una mayor prevalencia en pacientes con antecedentes psiquiátricos, que tuvieron recuerdos de su estancia en la UCI y que recibieron benzodiacepinas, aunque en este último caso no queda clara su relación causal2.
Los supervivientes del SDRA experimentan frecuentemente trastornos psiquiátricos post-UCI. Se ha demostrado que el 36%, 42% y 24% presentan síntomas de depresión, ansiedad y TEPT respectivamente a los 6 meses del alta, con mínimos cambios de prevalencia a los 12 meses. La mayor juventud se asoció a ansiedad y TEPT, y una mayor duración de la administración de opiáceos se asoció a síntomas de depresión y ansiedad3.
Trastornos cognitivosLas alteraciones cognitivas afectan a la función ejecutiva, la memoria y la atención. El delirium constituye un factor de riesgo independiente para su desarrollo. La evaluación cognitiva global y de función ejecutiva en una cohorte de pacientes con insuficiencia respiratoria aguda, shock cardiogénico o shock séptico demostró que a los 3 meses del alta el 40% de ellos tenía una puntuación cognitiva global de 1,5 desviaciones estándar inferior a la media y el 26% 2 desviaciones inferior (similar a la de pacientes con enfermedad de Alzheimer leve). Al año estas cifras fueron el 34% y 24% respectivamente. La mayor duración del delirio se asoció a peor función cognitiva y peor función ejecutiva a los 3 y a los 12 meses. Las dosis altas de benzodiacepinas no se asociaron a peores valoraciones cognitivas a largo plazo, pero fueron un factor de riesgo independiente de peor función ejecutiva a 3 meses4.
Alteraciones físicasLas alteraciones físicas que limitan las actividades de la vida diaria son extremadamente frecuentes en la fase precoz del periodo post-UCI. La mayoría, especialmente aquellos que han tenido estancias prolongadas, son dependientes durante la primera semana del alta5. La independencia funcional mejora con la rehabilitación precoz, pero la recuperación de la masa muscular perdida y la ganancia de fuerza puede durar semanas, meses o incluso años después del alta del hospital6. Recientemente la debilidad muscular medida mediante el Clinical Frailty Score se ha asociado a una mayor mortalidad a los 3 y 12 meses7.
La debilidad muscular adquirida en la UCI es un diagnóstico clínico. La presentación típica en la fase aguda es la debilidad muscular simétrica que afecta miembros y musculatura respiratoria. Términos como polineuropatía del enfermo crítico, miopatía del enfermo crítico o neuromiopatía se refieren a la enfermedad subyacente y necesitan neurofisiología o biopsia muscular para ser identificadas. No todos los pacientes con debilidad muscular adquirida en la UCI tienen polineuropatía o miopatía del enfermo crítico. Tampoco todos los pacientes con un diagnóstico neurofisiológico de neuropatía o miopatía tienen debilidad muscular adquirida en la UCI, aunque el riesgo de desarrollarla es alto. Entre los mecanismos fisiopatológicos la rotura proteica miofibrilar mediada por calpaína y ubiquitina-proteasoma es uno de los elementos claves particularmente durante la sepsis, lo que conduce a pérdida de filamentos de miosina, desorganización de los sarcómeros y atrofia muscular. Este aumento de la rotura de proteína muscular es potenciado por la inmovilización; una constante en mayor o menor grado en el enfermo crítico8.
La consulta externa de medicina intensivaLa identificación y tratamiento del PICS precisa de un equipo multidisciplinar.
Desde 2009 el National Health Service del Reino Unido, a través sus guías del National Institute for Health and Care Excellence recomienda a sus hospitales que revisen la provisión de servicios de seguimiento a los pacientes críticos9.
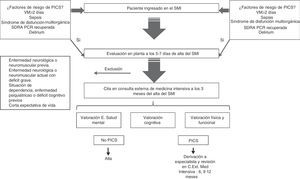
En nuestro país el Servicio de Medicina Intensiva (SMI) del Hospital Universitario La Paz ha puesto en marcha el programa para la detección y seguimiento del PICS. Sin obviar las estrategias dirigidas a su prevención10, los componentes del proyecto se centran en el seguimiento en planta de hospitalización de los enfermos en riesgo de desarrollo de PICS y en la revisión en la consulta externa de medicina intensiva.
El paciente en riesgo es evaluado en planta de hospitalización a los 5-7 días del alta del SMI, y si se sigue considerando candidato a evaluación es citado a los 3 meses en la consulta externa de medicina intensiva. Las actividades a realizar en ella son: anamnesis desde el alta hospitalaria, exploración física, evaluación de la función respiratoria, evaluación de la fuerza muscular, evaluación funcional y de calidad de vida, valoración psicológica y valoración cognitiva. En función de las características de cada paciente podrá ser citado nuevamente a los 6, 9 y 12 meses o se procede al alta si no presenta alteraciones que precisen consultas sucesivas. Asimismo, en función de las alteraciones encontradas, los pacientes pueden ser derivados a los especialistas correspondientes (fig. 1). El SMI forma equipo con el servicio de psiquiatría y el servicio de rehabilitación para la ejecución de este programa.
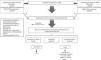
Los cambios conceptuales en nuestra especialidad han hecho que el intensivista no sea aquel especialista encerrado en las paredes del SMI. Dentro de esta filosofía el proyecto pretende ofrecer la mejor calidad asistencial al enfermo crítico, no solo antes y durante, sino también «después» de haber superado la enfermedad crítica11 (fig. 2). Por lo tanto, la respuesta a la pregunta que abre este punto de vista no puede ser más que afirmativa. Un equipo multidisciplinar coordinado por el intensivista, conocedor de la trayectoria del paciente durante su estancia en el SMI, constituye la estrategia para conseguir el objetivo final de la medicina crítica, esto es, la reincorporación del paciente a sus actividades laborales y sociales en condiciones óptimas de salud tanto en el ámbito físico como en el mental.
Modelo de enfermedad crítica.
Modificado de Angus y Carlet11.
SMI: servicio de medicina intensiva.
aPaquete de medidas ABCDEF: A: prevenir y tratar del dolor; B: prueba de retirada de sedación. Prueba de ventilación espontánea; C: elección analgesia y sedación; D: prevención y tratamiento del delirio; E: movilización precoz; y F: implicación de las familias.
Los autores declaran que no existe conflicto de intereses.