Explicar la mortalidad de pacientes con ventilación mecánica invasiva en el Servicio de Medicina Intensiva (SMI) y en el hospital.
DiseñoProspectivo de cohortes. Duración: 9 meses.
ÁmbitoSMI.
PacientesEn ventilación mecánica en el SMI, desde la intubación hasta el alta del hospital.
Intervenciones Ninguna.
Variables de interésFecha de ingreso, día de la primera prueba de desconexión de la ventilación, días de ventilación mecánica, día de extubación final, días de estancia en el SMI y en el hospital, día de muerte o traslado del SMI, SAPS-3, clasificación del estudio WIND, día de muerte o alta del hospital.
ResultadosDe 266 pacientes, 40 eran del grupo 0 de la clasificación WIND (15%; IC 95% 11-20%); 166 del grupo 1 (62%; IC 95% 56-68%); 38 del grupo 2 (14%; IC 95% 11-19%); y 22 del grupo 3 (8%; IC 95% 6-12%). Usando regresión logística, el grupo 3 tiene la más alta probabilidad de muerte en el hospital: grupo 3 vs. 1 (odds ratio 4,0; IC 95% 1,5-10,8; p=0,007). Sin embargo, no se observaron diferencias en la mortalidad del grupo 3 vs. 1 empleando el método de regresión de Cox (hazard ratio 1,6; IC 95% 0,7-3,4; p=ns).
ConclusiónEn nuestro estudio, y teniendo en cuenta el tiempo de exposición, la mortalidad es la misma entre los 3 diferentes grupos de pacientes que se han sometido a una prueba de desconexión de la ventilación.
To explain mortality in the ICU and in hospital among patients subjected to invasive mechanical ventilation.
DesignA prospective, 9-month observational cohort study was carried out.
SettingA Department of Intensive Care Medicine.
PatientsConsecutive patients requiring invasive mechanical ventilation were followed-up on until hospital discharge or death.
InterventionsNone.
Interest variablesDate of admission, day of first spontaneous breathing test, length of mechanical ventilation, final extubation date, days in ICU, days in hospital or discharge from ICU, SAPS-3 score, WIND study classification, day of death, hospital discharge.
ResultsThere were 266 patients: 40 in group 0 of the WIND classification (15%; 95% CI 11-20%); 166 in group 1 (62%; 95% CI 56-68%); 38 in group 2 (14%; 95% CI 11-19%); and 22 in group 3 (8%; 95% CI 6-12%. Logistic regression analysis showed group 3 to have the highest hospital mortality (group 3 vs. group 1; odds ratio 4.0; 95% CI 1.5-10.8; P=.007). However, Cox regression analysis showed no significant differences (hazard ratio group 3 vs. group 1, 1.6; 95% CI 0.7-3.4; P=ns).
ConclusionIn our study, considering exposure time, the probability of mortality was the same among the 3 different groups of patients with at least one spontaneous breathing test.
La ventilación mecánica es una técnica habitual en los servicios de Medicina Intensiva (SMI), utilizada para el soporte vital de los pacientes1,2. Su uso puede afectar a los pacientes, en relación directa con el tiempo de empleo, entre otras causas3-5. Acortar el tiempo de conexión a la ventilación mecánica es necesario para mejorar la morbimortalidad. Por otro lado, es sabido que los fallos en la extubación pueden empeorar la supervivencia6. El análisis de supervivencia (con el método de Kaplan-Meier y la regresión de Cox)7 y el modelo de regresión logística (RL)8,9 se han utilizado discrecionalmente para evaluar mortalidad y sus factores modificadores, en el SMI y en el hospital.
El cómputo de la mortalidad, sin embargo, depende del modelo estadístico empleado. Los cálculos más precisos corresponden a estudios de seguimiento (análisis de supervivencia y regresión de Cox) en los que los sujetos se siguen durante un periodo de tiempo determinado, que puede ser distinto para cada sujeto. Se anota el tiempo transcurrido desde un suceso inicial hasta un suceso terminal, o hasta el final del seguimiento si no ocurre el evento terminal (en cuyo caso se etiqueta de evento incompleto o censurado)10. Otro modelo estadístico utilizado para calcular la mortalidad es la RL, sin embargo, no tiene en cuenta el tiempo hasta el evento considerado. La RL solo valora la existencia o no del suceso terminal (por ejemplo, la muerte) y trata todos los eventos como completos; este modelo está muy extendido en la literatura médica, aunque es más impreciso que la regresión de Cox cuando se utiliza en estudios de seguimiento11.
La desconexión de la ventilación mecánica es una parte importante de la evolución de los pacientes en los SMI. Boles et al.12 propusieron en el año 2007 una clasificación de los pacientes en desconexión de la ventilación mecánica; sin embargo, había una parte importante de sujetos que no se podían catalogar según esta clasificación. En 2017, el estudio WIND13 propone una nueva taxonomía de pacientes en desconexión del ventilador según el tiempo transcurrido entre la primera prueba de desconexión de la ventilación y la extubación, y añade un nuevo grupo para los pacientes que no han realizado ningún intento de desconexión (grupo 0).
El objetivo de nuestro trabajo fue evaluar en nuestros pacientes, de forma global y por categorías WIND, tanto la mortalidad en el SMI como en el ingreso hospitalario, usando 2 modelos estadísticos distintos. Uno de ellos tiene en cuenta el tiempo de seguimiento (análisis de supervivencia con el método de Kaplan-Meier con regresión de Cox) y otro la RL, que es el empleado en el estudio WIND.
Pacientes y métodosSujetos de estudioHemos incluido en el estudio a todos los pacientes ingresados y conectados a ventilación mecánica. Se considera todo el episodio único de ingreso en el hospital, desde el ingreso en el SMI hasta la salida del hospital; el paciente podría haber sido trasladado a una Unidad de Cuidados Intermedios o bien a la sala de hospitalización y reingresar al SMI. Hemos seguido a los pacientes hasta el alta del SMI ?en el caso de muerte o traslado a otro centro? o alta del hospital. Se aplican los criterios habituales para definir el éxito de la prueba de la desconexión de la ventilación mecánica14,15,16. Esta primera prueba de desconexión se realiza siempre con tubo en «T». Se define como éxito de extubación cuando un paciente permanece extubado durante una semana seguida, como se hace en el estudio WIND13. Este criterio también se aplica a los pacientes con traqueostomía ?desconectado de la ventilación mecánica más de una semana o alta del SMI?. La desconexión de la ventilación mecánica en los pacientes con traqueostomía y en aquellos que fracasan en un primer intento de desconexión se llevó a cabo mediante la reducción gradual de la presión de soporte o bien desde ventilación asistida por volumen y desconexiones del respirador con pieza en «T» de duración progresivamente más larga, según la tolerancia clínica del estudio15,16. Nuestros pacientes fueron todos clasificados según las definiciones más recientes13. Esta clasificación incluye 4 grupos: grupo 0, pacientes sin ningún intento de desconexión; grupo 1, el tiempo entre la primera prueba de desconexión y la extubación es de menos de un día; grupo 2, el tiempo entre la primera prueba de desconexión y la extubación es de entre un día y 6 días, y grupo 3, el tiempo entre la primera prueba de desconexión y la extubación es de 7 días o más.
Criterios de inclusión y exclusiónEstudiamos a los pacientes de más de 18 años, más de 24h de intubación y ventilación mecánica invasiva. Todos los pacientes estaban sometidos a intubación orotraqueal al inicio del estudio. Se excluyeron los pacientes no intubados o que solo recibieron ventilación no invasiva.
Tamaño de la muestraSe anticipaba recoger 10 pacientes por efecto analizado. Se estimaba analizar un total de 3 variables por grupo (hay 4 grupos en la clasificación WIND), con una pérdida estimada del 15%. Se preveía una muestra de 250 pacientes. El número de ingresos anuales en el SMI se sitúa alrededor de 550 pacientes al año, de los que alrededor del 80% corresponden a pacientes intubados y ventilados mecánicamente.
Recogida de informaciónSe recogió en una base de datos (Access 2010, Microsoft) variables personales y de enfermedad de base de los pacientes, día de ingreso en el hospital y en el SMI, día de intubación y día de primera prueba de desconexión del ventilador, día de extubación, escalas de gravedad (SAPS-3), tipo de prueba de desconexión del ventilador (tubo en «T»), día de colocación de la traqueostomía, día de salida del SMI, día de alta del hospital.
El estudio fue aprobado por el comité de ética del Hospital de Sant Pau. Se pidió el consentimiento mediante una hoja informativa para obtener datos de los pacientes, puesto que el estudio no tenía ninguna intervención.
Análisis estadísticoSe utilizó Stata 15 como paquete estadístico (Copyright 1985-2017, StataCorp LLC, StataCorp LP, College Station, TX, EE. UU.). Se llevó a cabo un análisis descriptivo (mediana, rango intercuartil e intervalos de confianza [IC] al 95%, según corresponda). Para estudiar la mortalidad se utilizó el riesgo de muerte-incidencia acumulada17 ?cociente entre el número de muertos y el total de pacientes evaluados en un tiempo determinado?, de forma global y por grupos del WIND. Este riesgo es un porcentaje de mortalidad. La tasa de mortalidad9,17 se calculó como el cociente entre el número de muertos y el total de días que todos los pacientes han estado en riesgo de muerte. Un paciente está en riesgo de morir mientras está en el SMI o en el hospital, por tanto, los días de riesgo de muerte incluyen los días de estancia en el SMI o el total de días de estancia en el hospital. La tasa se da como número de muertos por cada 100 pacientes y durante 10 días para hacerla más comprensible clínicamente. Para valorar las diferencias entre riesgos y la diferencia entre tasas se utilizó la prueba de tendencia lineal de Mantel-Haenszel en ambos casos. Se construyó una curva de supervivencia con todos los pacientes que han tenido una prueba de desconexión de la ventilación, y una curva para cada grupo del WIND. Se comparan las curvas con la prueba de Mantel-Haenszel (logrank). Además, se plantea un modelo explicativo9,18 ?no predictivo? de mortalidad de la muestra recogida. Para ello se utiliza RL, análisis de supervivencia mediante Kaplan-Meier y regresión de Cox10.
La RL y de Cox se calculan inicialmente sin ajustar, y posteriormente se añaden variables que modifican la magnitud del efecto inicial de mortalidad más de un 10%19, o que clínicamente se consideran relevantes: el SAPS-3 como índice de gravedad, la estancia en el SMI y los días de ventilación mecánica. Establecidos los modelos estadísticos, se hace un diagnóstico de los supuestos de todos ellos. Además, se lleva a cabo un análisis de colinealidad para las variables independientes consideradas, con medidas de tolerancia y factor de incremento de la variancia disponibles en el paquete estadístico Stata 15. La proporcionalidad del modelo de regresión de Cox se comprobó mediante residuales de Schoenfeld escalados20 y la inspección de las curvas de Kaplan-Meier.
ResultadosLa cohorte estudiada comprende 266 pacientes consecutivos (156 varones y 110 mujeres) recopilados en un periodo de 9 meses. Del total de pacientes, 97 tenían insuficiencia respiratoria, 88 eran neurológicos, 27 tenían enfermedad séptica, 21 eran postoperados, 20 politraumáticos y 13 tenían otros síndromes. La mediana de la edad fue de 64,5 años (rango intercuartil 54-74). La mediana del SAPS-3 fue de 65; intervalo intercuartílico (54-75). El resto de los datos para toda la cohorte se muestran en la tabla 1. En el total de la muestra (n=266), 53 pacientes murieron en el SMI (20%; IC 95% 16-25%), y se observó una tasa mortalidad de 15 fallecidos por cada 100 pacientes durante 10 días (IC 95% 11-20). El total de los pacientes que fallecieron en todo el ingreso hospitalario fue de 74 de 266 (28%; IC 95% 23-33%) y se observó una tasa de mortalidad de 10 fallecidos por cada 100 pacientes durante 10 días (IC 95% 8-12). Para el total de la población (n=266) los días de estancia en el SMI y los días de ventilación mecánica fueron de 9 y 7 días de mediana, respectivamente (7 y 5 para los vivos y 6 y 4 para los fallecidos). El SAPS-3 fue de 63 puntos de mediana para los pacientes vivos y de 75 puntos para los fallecidos.
Características y evolución de los pacientes
| Total | Grupo 0 | Grupo 1 | Grupo 2 | Grupo 3 | pa | |
|---|---|---|---|---|---|---|
| Pacientes, n | 266 | 40 | 166 | 38 | 22 | |
| Edad en años, mediana (rango intercuartil) | 64,5 (54-75) | 68 (60-76) | 62 (52-73) | 63 (54-76) | 70 (60-77) | |
| SAPS-3, mediana (rango intercuartil) | 65 (54-75) | 70 (62-82) | 64 (54-72) | 61 (52-73) | 67 (55-84) | |
| Predicción de mortalidad SAPS-3 (%), mediana (rango intercuartil) | 46 (24-66) | 57 (40-76) | 44 (24-60) | 38 (20-62) | 50 (26-79) | |
| Estancia SMI en días, mediana (rango intercuartil) | 9 (9-17) | 5 (3-14) | 7,5 (4,5-13,5) | 13,5 (9,5-21,5) | 23 (17,5-32,5) | |
| DVM, mediana (rango intercuartil) | 7 (3-13) | 6 (3-12) | 5 (2-10) | 10 (6-15) | 19 (12-24) | |
| SBT-alta SMI, mediana (rango intercuartil) | 4 (2-8) | - | 2,5 (1,5-5,5) | 6,5 (3,5-8,5) | 14 (11,5-17,5) | |
| Traqueostomías, n (%) | 15 (100) | - | 9 (5) | 4 (11) | 2 (9) | |
| Muertos SMI, n | 53 | 34 | 8 | 3 | 8 | |
| Porcentaje de mortalidad SMI, media (IC 95%) | 20 (16-25) | 85 (71-93) | 5 (3-9) | 8 (3-21) | 36 (20-56) | <0,001 |
| Tasa mortalidad SMI, muertes por 100 pacientes en 10 días | 15 (12-20) | 85 (59-118) | 11 (5-21) | 10 (2-30) | 18 (8-35) | 0,32 |
| Estancia hospital en días, mediana (rango intercuartil) | 20 (10-39) | 8 (3-24) | 20 (10-39) | 23 (18-40) | 39 (26-57) | |
| SBT-alta hospital | 16 (8-33) | - | 14 (8-30) | 18 (10-33) | 31 (18-42) | |
| Muertos hospital, n | 74 | 36 | 25 | 4 | 9 | |
| Porcentaje de mortalidad hospital, media (IC 95%) | 28 (23-34) | 90 (77-96) | 15 (10-21) | 11 (4-24) | 41 (23-61) | 0,03 |
| Tasa mortalidad hospital (dg), muertes por 100 pacientes en 10 días | 10 (8-12) | 46 (33-65) | 7 (4-10) | 5 (1-12) | 11 (5-21) | 0,34 |
DVM: días de ventilación mecánica; IC 95%: intervalo de confianza al 95%; SBT-alta hospital: días entre primera prueba de respiración espontánea y el alta del hospital; SBT-alta SMI: días entre la primera prueba de respiración espontánea y el alta del Servicio de Medicina Intensiva.
Del total de la cohorte de 266 pacientes, 40 pacientes pertenecían al grupo 0 de la clasificación WIND (15%; IC 95% 11-20%); 166 pertenecían al grupo 1 (62%; IC 95% 56-68%); 38 pertenecían al grupo 2 (14%; IC 95% 11-19%); y 22 pertenecían al grupo 3 (8%; IC 95% 6-12%).
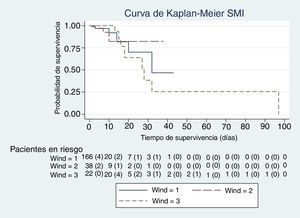
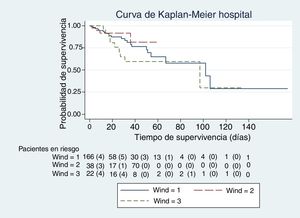
La mediana y el rango intercuartil de los días previos de ventilación mecánica antes de la primera prueba de desconexión de la ventilación, en el grupo 1 de WIND fueron de 5 días (2-10); en el grupo 2 fueron de 7 días (3-12), y en el grupo 3 fueron de 10 días (5-14). En cuanto al porcentaje bruto de mortalidad, se objetivan diferencias significativas entre los grupos 1 y 3 de la clasificación WIND en el SMI y en el hospital (tabla 1). Sin embargo, la tasa de mortalidad entre los grupos 1 y 3 de la clasificación WIND, en el SMI y en el hospital, es distinta entre grupos, pero no alcanza la significación estadística (tabla 1).
Excluido el grupo 0 (n=40), en el que no se llegó a poner a los pacientes en desconexión del ventilador, y analizando conjuntamente los pacientes que fueron incluidos en los grupos 1, 2 y 3 (n=226), el porcentaje de pacientes fallecidos en el SMI fue del 8,4% (19/226; IC 95% 5-13%), siendo la tasa de mortalidad de 6 fallecidos por cada 100 pacientes durante 10 días (IC 95% 4-10). El total de los pacientes que fallecieron en todo el ingreso hospitalario fue de 38 de 226 (17%; IC 95% 13-22%) y se observó una tasa de mortalidad de 5 fallecidos de cada 100 pacientes durante 10 días (IC 95% 4-8).
La mediana y el rango intercuartil de los días entre la intubación y la traqueostomía fue de 26 días (19-40). La limitación del esfuerzo terapéutico se aplicó a 13 de 19 pacientes que previamente habían sido sometidos a una prueba de desconexión de la ventilación durante su estancia en el SMI. El motivo de los traslados fuera del SMI fue la mejoría clínica y la no necesidad ni de vigilancia ni de tratamientos intensivos o invasivos. Los pacientes que reingresaron en el SMI fueron 13 sobre un total de la muestra de 266 pacientes (5%; IC 95% 3-8%). De los 13 pacientes reingresados en el SMI, 11 fueron reintubados. De estos 13 pacientes, 6 (46%) fallecieron en el episodio hospitalario.
La tabla 2 muestra los datos de edad, el SAPS-3, la duración del ingreso y los días de ventilación para el total de la cohorte, separada en vivos y muertos.
Variables relevantes en pacientes vivos y muertos
| Vivos SMI | Muertos SMI | |
|---|---|---|
| Pacientes, n | 213 | 53 |
| Edad, mediana (RIC) | 63 (52-73) | 69 (60-76) |
| SAPS-3, mediana (RIC) | 63 (54-72) | 75 (65-84) |
| Estancia SMI, mediana (RIC) | 9 (5-16) | 12 (52-73) |
| DVM, mediana (RIC) | 6 (3-11) | 12 (5-25) |
| Vivos hospital | Muertos hospital | |
|---|---|---|
| Pacientes, n | 192 | 74 |
| Edad, mediana (RIC) | 62 (51-73) | 69 (60-77) |
| Estancia hospital, mediana (RIC) | 21 (12-40) | 18 (6-33) |
DVM: días de ventilación mecánica; RIC: rango intercuartil; SMI: Servicio de Medicina Intensiva.
Las tablas 3 y 4 muestran los resultados de mortalidad en el SMI usando análisis con RL (tabla 3) y de Cox (tabla 4). En la tabla 3a se comunica el resultado del modelo de RL (odds ratio) sin ajustar del grupo 3 vs. 1 del WIND, y ajustado por el SAPS-3, los días de estancia y los días de ventilación mecánica. Las diferencias de mortalidad son estadísticamente significativas. En la tabla 3bse analizan los mismos datos, pero con la regresión de Cox, y en este caso no se observan diferencias de mortalidad estadísticamente significativas.
Regresión logística sin ajustar en el SMI, odds ratio grupos WIND 3 vs. 1: 11,3; IC 95% (3,7-34,7); p<0,001. Regresión logística ajustada en el SMI
| Exitus | Odds ratio | p | IC 95% | |
|---|---|---|---|---|
| WIND 2 vs. 1 | 1,584 | 0,529 | 0,378 | 6,642 |
| 3 vs. 1 | 4,775 | 0,021 | 1,260 | 18,101 |
| SAPS-3 | 1,037 | 0,038 | 1,002 | 1,074 |
| EstSMI | 0,976 | 0,390 | 0,923 | 1,032 |
| DVM | 1,103 | 0,001 | 1,039 | 1,171 |
| Cons | 0,002 | 0,000 | 0,000 | 0,027 |
Cons: constante; DVM: días de ventilación mecánica; EstSMI: días de estancia en el Servicio de Medicina Intensiva; IC 95%: intervalo de confianza al 95%.
Regresión de Cox sin ajustar en el SMI, hazard ratio grupos WIND 3 vs. 1: 1,2; IC 95% (0,4-3,6); p=0,728. Regresión de Cox ajustada en el SMI
| Exitus | Hazard ratio | p | IC 95% | |
|---|---|---|---|---|
| WIND 2 vs. 1 | 1,005 | 0,995 | 0,254 | 3,967 |
| 3 vs. 1 | 1,064 | 0,920 | 0,319 | 3,550 |
| SAPS-3 | 1,026 | 0,101 | 0,995 | 1,059 |
| EstSMI | 0,905 | <0,001 | 0,857 | 0,955 |
| DVM | 1,093 | 0,001 | 1,038 | 1,152 |
DVM: días de ventilación mecánica; EstSMI: días de estancia en el Servicio de Medicina Intensiva; IC 95%: intervalo de confianza al 95%.
Las tablas 4 muestran los resultados de mortalidad en el hospital usando RL (tabla 5) y de Cox (tabla 6), respectivamente. En la tabla 4a se expresa el resultado del modelo de RL (odds ratio) sin ajustar del grupo 3 vs. 1 del WIND, y ajustado por el SAPS-3, los días de estancia y los días de ventilación mecánica. Había diferencias de mortalidad en el modelo no ajustado, sin embargo, esta diferencia desaparece al ajustar el modelo con las variables mencionadas antes. En la tabla 4b se analizan los mismos datos, pero con regresión de Cox, no observándose diferencias entre los grupos 3 y 1 del WIND, ni en el modelo ajustado ni en el no ajustado.
Regresión logística sin ajustar en el hospital. Odds ratio grupos WIND 3 vs. 1: 4,0; IC 95% 1,5-10,8; p=0,007. Regresión logística ajustada en el hospital
| Exitus | Odds ratio | p | IC 95% | |
|---|---|---|---|---|
| WIND 2 vs. 1 | 0,550 | 0,328 | 0,166 | 1,821 |
| 3 vs. 1 | 1,652 | 0,414 | 0,495 | 5,512 |
| SAPS-3 | 1,051 | <0,001 | 1,023 | 1,080 |
| EstSMI | 1,007 | 0,829 | 0,948 | 1,069 |
| DVM | 1,057 | 0,093 | 0,991 | 1,127 |
| Cons | 0,003 | <0,001 | 0,000 | 0,024 |
Cons: constante; DVM: días de ventilación mecánica; EstSMI: días de estancia en el Servicio de Medicina Intensiva; IC 95%: intervalo de confianza al 95%.
Regresión de Cox sin ajustar en el hospital, hazard ratio grupos WIND 3 vs. 1: 1,6; IC 95% 0,7-3,4; p=0,233. Regresión de Cox ajustada en el hospital
| Exitus | Hazard ratio | p | IC 95% | |
|---|---|---|---|---|
| WIND 2 vs. 1 | 0,783 | 0,655 | 0,268 | 2,291 |
| 3 vs. 1 | 1,373 | 0,491 | 0,558 | 3,382 |
| SAPS-3 | 1,040 | <0,001 | 1,019 | 1,062 |
| EstSMI | 0,968 | 0,016 | 0,943 | 0,994 |
| DVM | 1,037 | 0,010 | 1,009 | 1,066 |
DVM: días de ventilación mecánica; EstSMI: días de estancia en el Servicio de Medicina Intensiva; IC 95%: intervalo de confianza al 95%.
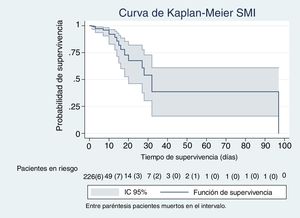
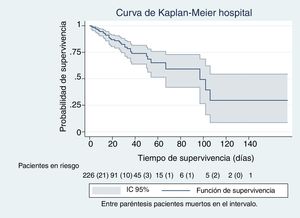
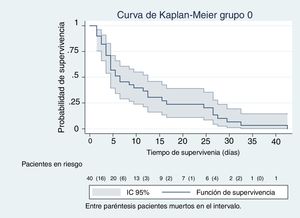
En las figuras de 1 a 5 se describe, mediante las curvas de Kaplan-Meier, la evolución de la mortalidad en el SMI y en el hospital, de forma global y por grupos de la clasificación WIND.
Con nuestra muestra no observamos diferencias en la mortalidad de los pacientes que habían tenido una prueba de desconexión de la ventilación al clasificarlos según el estudio WIND y compararlos mediante tasas de mortalidad, análisis de supervivencia con método de Kaplan-Meier y regresión de Cox. Estos modelos tienen todos ellos en cuenta el tiempo de seguimiento. Al ajustar la ecuación de regresión de Cox con la puntuación de SAPS-3, los días de estancia y los días de ventilación mecánica, el efecto de las 2 últimas variables era estadísticamente significativo en el SMI, y todas ellas en el caso del hospital. El índice SAPS-3 predice la mortalidad hospitalaria, no del SMI; el efecto beneficioso de la estancia en el SMI es de poca magnitud, al aumentarlo en una unidad de un día; sin embargo, es estadísticamente significativo (tablas 3b y 4b) y podría tener relevancia clínica al aumentar los días de estancia. Puede que ello sea debido a los cuidados ofrecidos mientras los pacientes no entran en limitación de esfuerzo terapéutico. Es conocido el efecto deletéreo de la acumulación de días de ventilación mecánica13. En nuestro estudio, este efecto es también significativo, pero de poca magnitud cuando la ventilación aumenta en un solo día (tablas 3b y 4b). Sin embargo, el efecto deletéreo de la ventilación, lógicamente, se incrementa a medida que aumenta la duración de la ventilación mecánica (riesgo acumulativo).
Con la misma muestra había diferencias en la mortalidad al emplear un modelo con porcentajes de mortalidad y de RL, en el SMI y en el hospital. Puesto que la RL no tiene en cuenta el tiempo de seguimiento, las diferencias de mortalidad entre grupos usando este método eran de una magnitud considerablemente mayor que con la regresión de Cox (Tablas 3 a 4). Sin embargo, el uso de porcentajes de mortalidad y de RL podría dar estimaciones poco precisas o sesgadas21,11. En realidad, el modelo de RL8,22,23 es adecuado cuando se indaga un efecto binario, por ejemplo, estar vivo o muerto, sin tener en cuenta el momento en que ocurre el efecto17,8,23,21. No obstante, la RL podría no ser adecuada para evaluar la mortalidad en el contexto de estudios de seguimiento variable, como es la mortalidad en el SMI y en el hospital21,11.
Con la RL se pierde información porque ignora el intervalo de tiempo hasta la muerte y el tiempo que pasa el paciente en el hospital24,25. El uso de este método para estudios de seguimiento de cualquier variable solo debe ser considerado como una alternativa a la regresión de Cox cuando el seguimiento de la cohorte es corto en el tiempo y cuando la proporción de censuras, es decir, pacientes que no llegan al evento que se analiza, la muerte en nuestro caso, es mínima y similar entre los niveles de la variable explicativa11,17,21. Un dato censurado (o evento incompleto) es, por tanto, un paciente vivo al final del tiempo de seguimiento (SMI u hospital en nuestro caso).
El estudio WIND13 supone un esfuerzo para unificar criterios e incluir todas las posibilidades clínicas que se dan en los pacientes ventilados mecánicamente de forma invasiva. Sin embargo, la simple comparación de porcentajes de pacientes muertos, sin ningún intervalo de confianza para estimar qué ocurre en la población general, puede no ser adecuada para concluir que la mortalidad de un determinado grupo es diferente a la de otros. Los porcentajes de mortalidad del estudio WIND, que solo analiza mortalidad en los SMI, no se pueden equiparar a riesgo de muerte, porque para considerarlos como tal se requiere el tiempo de seguimiento17, que en este caso varía entre pacientes y grupo y, por tanto, no es comparable.
Nuestra estrategia para analizar eventos durante el curso de la ventilación mecánica, en particular a partir de la primera prueba de desconexión, es similar a la empleada por autores como Jubran et al.26 que usaron un análisis de supervivencia con método de Kaplan-Meier y logrank para evaluar mortalidad en un grupo de pacientes en desconexión del ventilador. El mismo grupo, en un estudio posterior27, usó también un modelo de regresión de Cox para cuantificar la mortalidad asociada a determinadas variables (conexión a ventilación mecánica, terapia vasopresora y puntuación de SAPS-2, entre otras). Esta metodología permitió a los autores analizar con detalle la mortalidad en una cohorte con una gran variabilidad en su tiempo de seguimiento.
Nuestro estudio tiene algunas limitaciones. Tenemos pocos pacientes en los grupos 2 y 3 de WIND. Es un estudio hecho en un solo hospital, por tanto, con una validez externa que podría cuestionarse. La limitación del esfuerzo terapéutico podría condicionar el tiempo hasta la muerte. De este modo, si la limitación del esfuerzo terapéutico disminuyera el total de días en que los pacientes están en riesgo, ello daría lugar a una sobreestimación de las tasas de mortalidad. Además, en el grupo 1 de nuestro estudio tenemos una parte importante de pacientes que se van de alta del SMI y fallecen en la planta de hospitalización tras aplicar medidas de limitación del esfuerzo terapéutico. El método de Kaplan-Meier supone que la probabilidad de que un dato sea censurado es independiente del tiempo de supervivencia (o tiempo de seguimiento), suposición que puede no ser cierta con nuestros pacientes25,28. La ausencia de diferencia de mortalidad entre grupos de la clasificación WIND también podría deberse a una falta de potencia de nuestro trabajo, sin embargo, el mismo argumento debería ser válido para la RL, donde sí se observan diferencias.
En nuestra opinión y la de otros autores10,25-27, el análisis de supervivencia y el modelo de Cox son más adecuados para calcular mortalidad en el SMI y en el hospital que el modelo de RL, puesto que en este se pierde información del tiempo de seguimiento, y la información que aportan las variables independientes de la ecuación podría ser distinta.
El hecho de que no se detecten diferencias en nuestro trabajo, cuando se utilizan tasas, análisis de supervivencia o regresión de Cox, podría explicarse por la eficacia de los tratamientos que aplicamos a nuestros pacientes. El grupo 3 de WIND, en el que intervenimos con más recursos para evitar mortalidad, tiene tasas de mortalidad comparables a las de otro grupo, el grupo 1 de WIND, de escasa complejidad en la desconexión de la ventilación mecánica, pero con una severidad inicial de la enfermedad y las comorbilidades similar a la del grupo 3.
En conclusión, en nuestro estudio monocéntrico de 9 meses de duración, de acuerdo con la práctica clínica diaria local y teniendo en cuenta el tiempo de exposición, la mortalidad es la misma entre los 3 diferentes grupos de pacientes que se han sometido a una prueba de desconexión de la ventilación mecánica.
AutoríaJ.A. Santos ha evaluado la idea inicial de valorar la mortalidad en pacientes en separación del ventilador, propuesto distintas hipótesis, recogido los datos, hecho el análisis estadístico y escrito el manuscrito.
J. Mancebo ha propuesto la idea de valorar la mortalidad en pacientes en separación del ventilador, supervisado el trabajo y valorado críticamente el manuscrito.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.