Editado por: Alberto García-Salido - Cuidados Intensivos Pediátricos, Hospital Infantil Universitario Niño Jesús, Madrid
Última actualización: Mayo 2024
Más datosIdentificar factores pronósticos precoces que conduzcan a un mayor riesgo de pronóstico desfavorable.
DiseñoEstudio de cohortes observacional de octubre de 2002 a octubre de 2017.
Pacientes y ámbitoSe incluyeron pacientes menores de 18años con TCE grave ingresados en cuidados intensivos (UCIP).
Variables e intervencionesSe recogieron variables epidemiológicas, clínico-analíticas y terapéuticas. Se valoró la capacidad funcional del paciente a los 6meses mediante la Glasgow Outcome Scale (GOS). Se consideró pronóstico desfavorable un GOS ≤3. Se realizó un análisis univariante para comparar grupos de buen y mal pronóstico y su relación con las diferentes variables. Se realizó un análisis multivariante para predecir el pronóstico del paciente.
ResultadosSe incluyeron 98 pacientes, 61,2% varones, mediana de edad 6,4años (RIQ 2,49-11,23). El 84,7% fueron atendidos por los servicios de emergencias extrahospitalarios. A los 6meses, el 51% presentaban recuperación satisfactoria, el 26,5% secuelas moderadas, el 6,1% secuelas graves y el 2% estado vegetativo. Fallecieron el 14,3%. Hubo significación estadística entre la puntuación en la Escala de Coma de Glasgow (ECG) prehospitalaria, reactividad pupilar, hipotensión arterial, hipoxia, ciertas alteraciones analíticas y radiológicas (compresión de las cisternas basales), con pronóstico desfavorable. El análisis multivariante demostró que es posible realizar modelos predictores de la evolución de los pacientes.
ConclusionesEs posible identificar factores pronósticos de mala evolución en las primeras 24h postraumatismo. Su conocimiento puede ayudar a la toma de decisiones clínicas y ofrecer una mejor información a las familias.
To identify early prognostic factors that lead to an increased risk of unfavorable prognosis.
DesignObservational cohort study from October 2002 to October 2017.
Setting and patientsPatients with severe TBI admitted to intensive care were included.
Variables and interventionsEpidemiological, clinical, analytical and therapeutic variables were collected. The functional capacity of the patient was assessed at 6 months using the Glasgow Outcome Scale (GOS). An unfavorable prognosis was considered a GOS ≤3. A univariate analysis was performed to compare the groups with good and bad prognosis and their relationship with the different variables. A multivariate analysis was performed to predict the patient's prognosis.
ResultsA total of 98 patients were included, 61.2% males, median age 6.4years (IQR 2.49-11.23). 84.7% were treated by the out-of-hospital emergency services. At 6 months, 51% presented satisfactory recovery, 26.5% moderate sequelae, 6.1% severe sequelae, and 2% vegetative state. 14.3% died. Statistical significance was found between the score on the prehospital Glasgow coma scale, pupillary reactivity, arterial hypotension, hypoxia, certain analytical and radiological alterations, such as compression of the basal cisterns, with an unfavorable prognosis. The multivariate analysis showed that it is possible to make predictive models of the evolution of the patients.
ConclusionsIt is possible to identify prognostic factors of poor evolution in the first 24hours after trauma. Knowledge of them can help clinical decision-making as well as offer better information to families.
El traumatismo craneoencefálico (TCE) grave supone la principal causa de muerte y discapacidad en niños mayores de un año en países desarrollados1. Cerca del 98% tienen una intensidad leve1, por lo que estudios sobre TCE moderado-grave son limitados y difíciles de llevar a cabo, más teniendo en cuenta la falta de registros de pacientes con TCE. La epidemiología del TCE grave pediátrico en nuestro país ha sido descrita recientemente por Cabrero Hernández et al.2. La mayor parte del conocimiento del TCE grave, factores pronósticos y sus consecuencias ha sido extrapolado de estudios en adultos. Sin embargo, existen diferencias importantes entre el cerebro del niño y del adulto en cuanto a respuesta fisiopatológica a la lesión, capacidad de recuperación y plasticidad. La valoración de los factores que influyen en el pronóstico es difícil, ya que intervienen numerosas variables clínicas, radiológicas y analíticas, así como factores dependientes del paciente, el traumatismo, complicaciones y actuaciones posteriores.
En las primeras 24h postraumatismo existen factores pronósticos que se correlacionan con aumento de la morbimortalidad de los niños con TCE grave3. Su conocimiento ayudará a identificar a los pacientes con mayor riesgo de mortalidad o de evolución neurológica desfavorable.
Material y métodosEstudio de cohortes observacional de octubre de 2002 a octubre de 2017. Parte de los datos fueron recogidos de forma prospectiva, mediante un registro del paciente politraumatizado, y otros de manera retrospectiva (revisión de historias clínicas de la unidad de cuidados intensivos pediátricos [UCIP], hospitalización y consultas).
Se incluyeron los pacientes con TCE grave (Escala de Coma de Glasgow (ECG) <9) ingresados en la UCIP durante el período de estudio. Para catalogar el TCE como grave se valoró la puntuación en la ECG prehospitalaria o en el hospital de origen y en las primeras 4 horas de ingreso en el hospital de estudio.
Se excluyeron pacientes con datos incompletos, imposibilidad de evaluación del pronóstico neurológico (por patología previa o pérdida de seguimiento), fallecidos en las primeras horas de ingreso en los que no se pudo aclarar si existía TCE (TC craneal no realizado) o fallecidos por una lesión traumática extracraneal.
Las variables recogidas fueron: epidemiológicas, mecanismo lesional, evaluación clínica prehospitalaria (ECG, pupilas, convulsión, hipotensión arterial, hipoxia), tratamiento prehospitalario (intubación, líquidos y fármacos administrados, reanimación cardiopulmonar [RCP]), evaluación clínica hospitalaria (ECG, pupilas, convulsiones, hipotensión arterial, hipoxia, constantes vitales, presión intracraneal [PIC]), datos de laboratorio (glucosa, pH, pCO2, HCO3, hemoglobina, plaquetas, electrólitos y coagulación), radiológicos, tratamiento hospitalario (ventilación mecánica, líquidos, hemoderivados, neurocirugía, sedoanalgesia, anticonvulsivantes, terapia hiperosmolar, coma barbitúrico, craniectomía) y lesiones extracraneales asociadas.
Se valoró la capacidad funcional del paciente al alta de la UCIP y a los 6meses del traumatismo mediante la Glasgow Outcome Scale (GOS) y se revisaron las historias clínicas y el seguimiento de los pacientes en consultas de distintas especialidades.
Se consideró un pronóstico favorable una puntuación en la GOS de 4 (secuelas moderadas) o 5 (recuperación satisfactoria), y pronóstico desfavorable una GOS de 3 (secuelas graves), 2 (estado vegetativo) y 1 (fallecido).
Análisis estadísticoLas variables cuantitativas se describieron con la mediana y rango intercuartílico. Las variables cualitativas, mediante frecuencias absolutas (n) y relativas (%).
Se realizó un análisis univariante para comparar los grupos con buen y mal pronóstico y su relación con el resto de variables. Se comparó la distribución de las variables cuantitativas mediante el test U de Mann Whitney y de las variables cualitativas mediante el test chi-cuadrado.
Se realizó un análisis multivariante mediante regresión logística para predecir el pronóstico del paciente, utilizando como variables predictoras las que presentaron mayor valor predictivo en el análisis univariante: ECG prehospitalaria, reactividad pupilar al ingreso, hipoxia o hipotensión arterial y compresión de las cisternas basales. Para la ECG prehospitalaria se buscó el punto de corte con mayor capacidad de discriminar pacientes con buen y mal pronóstico. Se ajustaron modelos con tres variables predictoras. Para medir la capacidad predictiva del modelo se estimó el área bajo la curva ROC de las probabilidades predichas y se compararon los modelos en base a este índice.
Se obtuvo autorización del estudio por parte del Comité Ético de Investigación Clínica del Hospital Infantil Universitario Niño Jesús.
ResultadosDurante el periodo de estudio se atendieron 531 pacientes politraumatizados, de los cuales 382 presentaban un TCE (103 un TCE grave). Cinco se excluyeron al llegar al hospital en situación crítica y fallecieron en las primeras 3 horas de ingreso, sin poder aclarar la causa del fallecimiento. Se analizaron 98 casos.
El 61,2% fueron varones. La mediana de edad al ingreso fue de 6,4años (RIQ 2,49-11,23). Se analizó el pronóstico de los pacientes por grupos de edad: menores de 2años (19/98), 2 a 8años (40/98) y mayores de 8años (39/98). No se encontró mayor frecuencia de evolución desfavorable en función del sexo ni del grupo de edad.
El principal mecanismo lesional fue la caída (40,8%), seguido del atropello (32,7%). No se encontró relación entre el mecanismo lesional y el buen/mal pronóstico.
El 84,7% (83/98) de los pacientes fueron atendidos por los servicios de emergencias extrahospitalarios en el lugar del accidente. En el 76,5% el traslado se realizó en UVI móvil. De los pacientes trasladados en vehículo particular (15/98), el 26% tuvieron un pronóstico desfavorable (4/15), frente al 21,6% de los pacientes atendidos por los servicios de emergencias extrahospitalarios (18/83).
Variables clínicasLa mediana en la ECG prehospitalaria fue de 7 (RIQ 4-8,75), siendo significativamente menor en los pacientes con mal pronóstico (p<0,05). Se buscó el punto de corte con mayor capacidad para discriminar a los pacientes con pronóstico favorable o desfavorable mediante el cálculo de la sensibilidad y la especificidad de las puntuaciones obtenidas en la ECG y la elaboración de una curva ROC. El punto óptimo se identificó en 5, con sensibilidad del 86,67%, especificidad del 71,43% y un área bajo la curva ROC de 0,847 (IC95%: 0,74-0,96). El 31,6% (31/98) tuvieron una puntuación menor o igual a 5. De estos, el 58% (18/31) tuvieron una evolución desfavorable, frente al 5,9% (4/67) de los que tuvieron >5puntos. El 81,8% (18/22) de los pacientes con mal pronóstico tuvieron ECG ≤5. Al ingreso en la UCIP se objetivó una puntuación en la ECG significativamente menor que la ECG prehospitalaria (5,58 [RIQ 3-7)], lo que se relacionó con que el 84,7% (83/98) de los casos habían recibido medicación sedante en la estabilización inicial.
En la exploración pupilar prehospitalaria, el 72,4% (71/98) presentaban una reacción pupilar normal, el 14,3% (14/98) una pupila arreactiva y el 13,3% (13/98) ambas pupilas arreactivas. Se encontró asociación estadística entre la exploración pupilar anormal y el pronóstico desfavorable (p<0,05).
En la valoración prehospitalaria, el 28,6% presentaron hipotensión arterial, el 33,7% hipoxia, y el 11,2% recibieron maniobras de RCP, presentando estos pacientes pronóstico desfavorable (p<0,05) (tabla 1). Durante las primeras 24h de ingreso en la UCIP el 22,4% tuvieron hipotensión arterial y el 16% hipoxia. En el 10,2% se realizó RCP.
Hipotensión, hipoxia y RCP prehospitalaria y pronóstico
| Totaln=98 (%) | Buen pronóstico(n=76) | Mal pronóstico(n=22) | p | |
|---|---|---|---|---|
| Hipotensión | ||||
| No | 70,2% | 83,6% | 23,8% | 0,00 |
| Sí | 29,8% | 16,4% | 76,2% | |
| Hipoxia | ||||
| No | 64,5% | 76,4% | 23,8% | 0,00 |
| Sí | 35,5% | 23,6% | 76,2% | |
| RCP | ||||
| No | 88,8% | 98,7% | 54,6% | 0,00 |
| Sí | 11,2% | 1,32% | 45,4% | |
RCP: reanimación cardiopulmonar.
El 18,4% de los casos presentaron convulsiones, no presentando estos pacientes peor evolución (p>0,05).
Variables de laboratorioSe realizaron pruebas de laboratorio en todos los casos. La presencia de acidosis, hipercapnia, descenso del bicarbonato, aumento del lactato, hiperglucemia y aumento del tiempo de cefalina se asociaron significativamente en el análisis univariante con mal pronóstico (p<0,05) (tabla 2).
Datos de laboratorio
| Buen pronóstico(n=76) | Mal pronóstico(n=22) | p | |
|---|---|---|---|
| Mediana | Mediana | ||
| pH al ingreso | 7,29 (RIQ 7,19-7,38) | 7,14 (RIQ 7,01-7,26) | 0,00 |
| pCO2 al ingreso (mmHg) | 42,5 (RIQ 35-53,1) | 51,45 (RIQ 35,75-72,2) | 0,04 |
| HCO3 al ingreso (mmol/l) | 19,7 (RIQ 17-21,9) | 16,65 (RIQ 13,45-18) | 0,00 |
| Lactato al ingreso (mmol/l) | 2,1 (RIQ 1,4-3,6) | 6,6 (RIQ 3,5-8,5) | 0,00 |
| Glucemia al ingreso mg/dl) | 143 (RIQ 119-172,75) | 227 (RIQ 166,2-313,5) | 0,00 |
| Tiempo de cefalina al ingreso (segundos) | 27 (RIQ 23,77-30) | 29,5 (RIQ 25,25-41,75) | 0,02 |
HCO3: bicarbonato; n: muestra; pCO2: presión venosa de CO2; RIQ: rango intercuartílico.
Se realizó TC craneal a todos los pacientes. El 76,5% (75/98) sufrieron una lesión intracraneal. Se asociaron significativamente con mal pronóstico la presencia de hematoma subdural, hemorragia subaracnoidea, hemorragia ventricular, edema cerebral y compresión de las cisternas basales (p<0,05) (tabla 3).
Lesiones intracraneales y mal pronóstico
| Buen pronóstico% (n=76) | Mal pronóstico% (n=22) | p | |
|---|---|---|---|
| Hematoma subdural | |||
| No | 75% (57/76) | 31,8% (7/22) | 0,00 |
| Sí | 25% (19/76) | 68,2% (15/22) | |
| Hemorragia subaracnoidea | |||
| No | 85,5% (65/76) | 54,5% (12/22) | 0,001 |
| Sí | 14,5% (11/76) | 45,5% (10/22) | |
| Hemorragia ventricular | |||
| No | 97,4% (74/76) | 68,2% (15/22) | 0,00 |
| Sí | 2,6% (2/76) | 31,8% (7/22) | |
| Edema cerebral | |||
| No | 86,8% (66/76) | 36,4% (8/22) | 0,00 |
| Sí | 13,2% (10/76) | 63,6% (14/22) | |
| Compresión de las cisternas basales | |||
| No | 84,2% (64/76) | 45,5% (10/22) | 0,00 |
| Sí | 15,8% (12/76) | 54,5% (12/22) | |
| Hematoma epidural | |||
| No | 88,18% (67/76) | 90,91% (20/22) | 0,719 |
| Sí | 11,84% (9/76) | 9,09% (2/22) | |
| Contusión cerebral | |||
| No | 57,89% (44/76) | 50% (11/22) | 0,511 |
| Sí | 42,11% (32/76) | 50% (11/22) | |
| Lesión axonal difusa | |||
| No | 86,84% (66/76) | 77,27% (17/22) | 0,272 |
| Sí | 13,16% (10/76) | 22,73% (5/22) | |
| Desviación de la línea media | |||
| No | 77,63% (59/76) | 81,82% (18/22) | 0,246 |
| Sí | 22,37% (17/76) | 18,18% (4/22) | |
Todos los casos recibieron cristaloides en la atención inicial. El 58,2% requirieron concentrado de hematíes en las primeras 24 horas, el 38,8% plasma fresco congelado, el 8,2% plaquetas y el 10,2% factores de coagulación. Fue necesario soporte inotrópico en 57 pacientes (58,2%). Recibieron ventilación mecánica invasiva el 99% de los casos (97/98). Se realizó monitorización de la PIC en 41 pacientes (41,8%), con mayor frecuencia en pacientes con ECG ≤5 y alteración de la reactividad pupilar, presentando hipertensión intracraneal (HTIC) 32 de los casos. El 41,4% (17/41) de los pacientes en los que se monitorizó la PIC tuvieron mal pronóstico, frente al 8,7% (5/57) de aquellos en que no se monitorizó. El 25,5% (25/98) necesitaron neurocirugía urgente. Las lesiones intracraneales que precisaron cirugía con mayor frecuencia fueron el hematoma epidural (63,6%, 7/11) y el subdural (32,3%, 11/34). El 68% de los intervenidos presentaban desviación de la línea media. Se realizó craniectomía descompresiva en el 13,3% (13/98). El 79% de los intervenidos tuvieron un pronóstico favorable.
PronósticoEn la GOS al alta de UCIP, el 42,9% (42/98) presentaban una recuperación satisfactoria, el 21,4% (21/98) secuelas moderadas, el 16,3% (16/98) secuelas graves y el 5,1% (5/98) se encontraban en estado vegetativo. Fallecieron el 14,3% (14/98). En la GOS a los 6meses, el 51% (50/98) mostraban recuperación satisfactoria, el 26,5% (26/98) secuelas moderadas, el 6,1% (6/98) secuelas graves y el 2% (2/98) estado vegetativo.
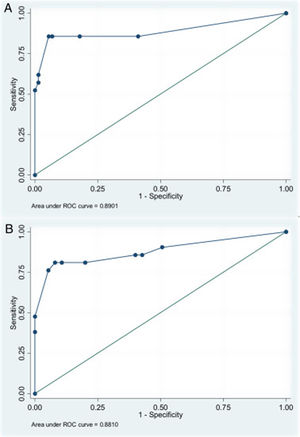
Con el fin de encontrar un modelo pronóstico y determinar qué combinación de factores podía predecir mejor la probabilidad de un pronóstico desfavorable, se estudiaron la ECG prehospitalaria (≤5), la reactividad pupilar, la compresión de las cisternas basales, la hipoxia y la hipotensión arterial, al ser estas variables las que mostraron un mayor valor predictivo. Se ajustaron modelos con tres variables predictoras. Se analizaron dos modelos que presentaron una capacidad predictiva (área bajo la curva ROC) similar. El modelo1 (área bajo la curva ROC=0,8901; fig. 1A) utilizó la ECG ≤5 prehospitalaria (OR: 7,3; IC95%: 1,62-3,28), la arreactividad pupilar (OR: 19,71; IC95%: 2,88-134,87) y la hipoxia/hipotensión (OR: 5,71; IC95%: 1,22-2,68). El modelo2 (área bajo la curva ROC=0,881; fig. 1B) utilizó la ECG ≤5 prehospitalaria (OR: 9,53; IC95%: 2,11-43,07), la hipoxia/hipotensión (OR: 7,52; IC95%: 1,72-32,80) y la compresión de las cisternas basales (parcialmente obliteradas [OR: 4,76; IC95%: 0,61-37,06] o totalmente obliteradas [OR: 7,05; IC95%: 1,12-44,60]).
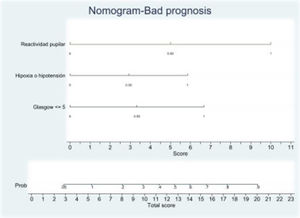
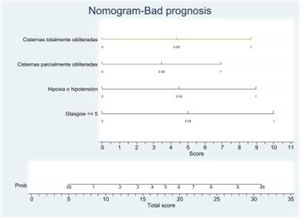
Mediante regresión logística se obtuvo un nomograma en cada uno de los modelos donde cada factor puntuaban en una escala que predice el mal pronóstico a los 6meses (figs. 2 y 3).
Nomograma. Escala de mal pronóstico. Variables predictoras: ECG ≤5, arreactividad pupilar e hipoxia/hipotensión arterial.
La presencia de los tres factores confiere una probabilidad de mal pronóstico a los 6meses superior al 90%. La suma de ECG ≤5 y arreactividad pupilar presenta un riesgo de mal pronóstico del 75%. ECG ≤5 e hipoxia/hipotensión, riesgo del 50%. Arreactividad pupilar e hipoxia/hipotensión, riesgo del 70%. En este modelo, la arreactividad pupilar es lo que confiere peor pronóstico.
Nomograma. Escala de mal pronóstico. Variables predictoras: ECG ≤5, hipoxia/hipotensión y compresión de las cisternas basales.
La presencia de ECG ≤5, cisternas basales totalmente obliteradas e hipoxia/hipotensión confiere una probabilidad de mal pronóstico a los 6meses del 90%. ECG ≤5 y cisternas basales totalmente obliteradas, riesgo del 55%. ECG ≤5 e hipoxia/hipotensión, riesgo del 55%. En este modelo, la ECG ≤5 es lo que confiere peor pronóstico.
El TCE grave en niños tiene un importante impacto en la sociedad. El presente estudio ha permitido profundizar en su conocimiento, diferenciándolo del adulto. Ha aportado información valiosa para evaluar nuestros resultados clínicos y extraer conclusiones basadas en las características de nuestra población y nuestra experiencia.
Muchos estudios demuestran que la puntuación en la ECG es el factor pronóstico más importante en el TCE grave4-6. Por tanto, la primera evaluación neurológica es esencial para determinar la evolución y el tratamiento posterior. La medición de la ECG tanto en el lugar del accidente como a la llegada al hospital tiene valor pronóstico. Aunque algunos estudios4,5 han encontrado que la ECG al ingreso es mejor predictora, el nuestro sugiere que la ECG prehospitalaria es más útil. Esto es debido a que casi todos los pacientes llegaron a la UCIP tras haber sido estabilizados e intubados por los servicios de emergencias extrahospitalarios, habiendo recibido medicación sedante, lo que puede alterar la puntuación obtenida al ingreso en un número significativo de pacientes, haciendo que la escala pierda valor predictivo.
Para la ECG se buscó el punto de corte con mayor capacidad para discriminar a los pacientes con pronóstico favorable y desfavorable. Se encontró que este punto crítico se encontraba en una puntuación ≤5, lo que parece más útil para identificar un subgrupo de pacientes con mayor gravedad clínica y mayor probabilidad de mala evolución. Este resultado concuerda con el estudio realizado por Chung et al.6, quienes también sugirieron que este debería ser el punto de corte para clasificar el TCE como grave en niños. Recientemente se han publicado factores clínico-radiológicos asociados a muerte encefálica precoz en adultos con lesiones intracraneales, entre los que se encuentra la ECG <57.
Aproximadamente uno de cada cuatro presentaron alteración de la reactividad pupilar. Asimismo, varios pacientes presentaron hipotensión, hipoxemia y necesidad de RCP. Según la evidencia actual, estos eventos tienen un importante impacto en el pronóstico de los pacientes con lesión cerebral traumática y son los factores sistémicos más deletéreos, contribuyendo al incremento de la morbimortalidad. La hipotensión arterial fue más frecuente durante las primeras 24 horas de ingreso que durante la atención prehospitalaria, y ambas se relacionaron significativamente con mala evolución, al igual que en otros trabajos8,9. Por el contrario, la hipoxemia fue más frecuente durante la fase inicial de estabilización que durante las primeras 24 horas de ingreso, asociándose igualmente ambas con mal pronóstico. Pigula et al.10 en 1993 también encontraron que la hipotensión arterial o hipoxia al ingreso cuadruplicaba el riesgo de mortalidad. Por tanto, tratarlos lo más precozmente posible es importante para mejorar el pronóstico. Estos datos resaltan la importancia de una buena atención extrahospitalaria y de iniciar la resucitación in situ lo antes posible, con especial importancia en el paciente pediátrico, en el que la estabilización inicial de la vía aérea y el mantenimiento de una oxigenación adecuada son decisivos. Todos los pacientes que sufrieron parada cardiorrespiratoria poco después del traumatismo tuvieron un pronóstico desfavorable. Esto coincide con la bibliografía11.
Las convulsiones no fueron infrecuentes. La mayoría ocurrieron de forma inmediata tras el impacto. La incidencia de convulsiones inmediatas es superior a la referida en la literatura12, probablemente por el elevado número de pacientes atendidos por los servicios de emergencia extrahospitalaria, que permite su identificación. Al igual que en otros estudios, no se encontró correlación con el pronóstico ni con la mortalidad13.
Las alteraciones en los parámetros de laboratorio son frecuentes en los niños con TCE grave. Aunque existe asociación entre la alteración de algunos parámetros y el pronóstico, se desconoce si su corrección precoz es capaz de modificar la evolución clínica. En nuestros pacientes, la alteración de laboratorio que más se asoció con mala evolución fue la hiperglucemia. Otros autores14,15 han encontrado igualmente que la hiperglucemia al ingreso o durante las primeras 24 horas está asociada a peor pronóstico. La incidencia de coagulopatía fue elevada, sobre todo el descenso del tiempo de protrombina y del tiempo de cefalina, y muy similar a la de otros estudios16.
Las alteraciones radiológicas en la primera TC craneal son importantes para determinar la gravedad de la lesión y el pronóstico neurológico de los pacientes17. En la población adulta hasta el 90-93% de los pacientes tienen patología intracraneal visible en la primera TC craneal18,19. En nuestra serie este porcentaje fue menor (76,5%), pero similar al de otros trabajos publicados en pacientes pediátricos20,21. La más frecuente fue la contusión parenquimatosa, seguido del hematoma subdural (HSD) y del epidural (HED), muy similar a lo descrito tanto en niños como adultos19,20. El único que se asoció con un peor pronóstico fue el HSD. Se encontraron signos radiológicos de HTIC, como compresión de las cisternas basales o edema cerebral, ambos indicadores de una mayor gravedad de la lesión, al igual que en pacientes adultos, en los que la compresión o la ausencia de las cisternas basales incrementa la mortalidad. Por el contrario, la desviación de la línea media en niños no se asoció con mayor morbimortalidad19,22. Esto podría deberse a que casi el 70% de los pacientes intervenidos presentaban desviación de la línea media, por lo que la cirugía mejoraría el pronóstico de este tipo de lesión.
Según las guías de tratamiento de la Brain Trauma Foundation23, la monitorización de la PIC estaría indicada en niños con TC anormal y en algunos con TC normal pero con otros factores de riesgo de mala evolución. En nuestra serie se monitorizó la PIC en el 42% de los pacientes. El 75% de ellos desarrollaron HTIC, mientras que en otros trabajos solo lo hicieron la mitad24,25. Esto sugiere que la PIC se monitorizó en pacientes correctamente identificados como de alto riesgo de presentar elevación de la PIC. La medición de la PIC se realizó con mayor frecuencia en pacientes con ECG ≤5 y alteración de la reactividad pupilar, así como en aquellos con HSD, contusión cerebral, hemorragia subaracnoidea (HSA), edema cerebral y compresión de las cisternas basales en el TC craneal. El 41% de los pacientes en los que se monitorizó la PIC tuvieron mal pronóstico, frente al 8,7% de aquellos en los que no se monitorizó.
El tratamiento de los pacientes con TCE grave se basa en las guías de la Brain Trauma Foundation22,23. La adherencia a ellas ha demostrado disminuir la mortalidad y mejorar el pronóstico26,27. El 85% de los niños de nuestra serie fueron estabilizados e intubados antes de llegar a la UCIP. En la bibliografía se reflejan amplias variaciones en la frecuencia de intubación de estos pacientes, y esto parece depender de los países y del desarrollo de los sistemas de atención extrahospitalaria, siendo más alta en nuestra serie que en la mayoría de las publicaciones28-30. Alrededor del 60% necesitaron transfusión de concentrado de hematíes y soporte inotrópico, existiendo asociación entre ambos tratamientos y una evolución desfavorable. El 25% precisaron intervención neuroquirúrgica urgente, porcentaje similar al encontrado en otros trabajos (12-30%)31.
En los países desarrollados el TCE es la primera causa de mortalidad en niños mayores de un año y una importante causa de secuelas32. En nuestro estudio la mortalidad fue baja (14%), parecida a la encontrada en otros estudios con sistemas de atención al paciente pediátrico similares21,33. Los factores que pueden haber contribuido a la baja mortalidad de nuestro estudio son el desarrollo de un sistema de atención extrahospitalaria avanzado y específicamente preparado para la atención a estos pacientes, la localización de la unidad en el centro urbano, con tiempos de traslado generalmente cortos, y la mejora del tratamiento hospitalario mediante la creación de la unidad de atención al paciente politraumatizado.
Entre los pacientes incluidos en el estudio, el 76% tuvieron un pronóstico favorable a los 6meses. En los trabajos publicados este porcentaje varía ampliamente, encontrándose entre el 50 y el 90%20,21. La mitad de los niños tuvieron una recuperación satisfactoria.
El análisis multivariante, realizado con tres variables clínicas o radiológicas fácilmente disponibles en todos los pacientes con TCE grave, demostró que se puede predecir con bastante exactitud el pronóstico de los pacientes. El modelo predictivo que presentó mejor área bajo la curva ROC fue el que incluía como variables predictoras la puntuación en la ECG prehospitalaria ≤5, la reactividad pupilar y la presencia de hipoxia/hipotensión. Asimismo se realizó un segundo modelo con una buena capacidad predictiva utilizando las variables ECG prehospitalaria ≤5, hipoxia/hipotensión y compresión de las cisternas basales. Estos modelos no pretenden sustituir el juicio clínico pero ofrecen una estimación rápida de la probabilidad de mala evolución, lo que resulta útil para el manejo clínico y la información a las familias.
Este estudio tiene las limitaciones propias de un estudio observacional unicéntrico. Los datos se obtuvieron de múltiples fuentes, con la posibilidad de perder algunos o cometer fallos en su interpretación, aunque la mayoría de las variables del estudio son parámetros objetivos y fácilmente medibles, lo que disminuye la posibilidad de error. Asimismo, una parte de la muestra fue recogida de forma retrospectiva. El escaso número de pacientes con pronóstico desfavorable limita el análisis estadístico multivariante de los factores predictores de morbimortalidad.
Podemos concluir que es posible identificar, en las primeras 24 horas postraumatismo, a los niños con TCE grave con mayor probabilidad de fallecimiento o de secuelas graves a largo plazo. La puntuación en la ECG prehospitalaria ≤5, la alteración en la reactividad pupilar al ingreso, la presencia de hipotensión arterial o de hipoxemia durante las primeras 24 horas, así como la compresión de las cisternas basales, identifican a los pacientes con mayor riesgo de mal pronóstico. El conocimiento de estos factores pronósticos puede ayudar a la toma de decisiones clínicas, ofrecer una mejor información a las familias y clasificar adecuadamente a los pacientes para futuros proyectos de investigación.
FinanciaciónNo existen fuentes de financiación para este trabajo.
AutoríaTodos los autores son responsables de la investigación. Todos ellos han participado en su concepto y diseño, análisis e interpretación de los datos, escritura y corrección del manuscrito, y aprueban el texto final que ha sido enviado.
Conflicto de interesesLos autores no presentan conflicto de intereses.