De forma universal, el gran problema de los trasplantes es la escasez de órganos. Cada año aumenta la separación entre oferta y demanda, provocando que muchos pacientes fallezcan en lista de espera. En España, el 90% de los trasplantes se realizan con órganos de pacientes fallecidos en muerte encefálica, pero la muerte encefálica tiene un potencial limitado. Para disminuir el déficit de órganos, se han desarrollado estrategias como el trasplante de donante vivo, donantes con criterios expandidos o la donación en asistolia. Este tipo de donantes tiene también su techo y limitaciones, no pudiendo satisfacer la demanda actual. Es necesario disminuir las negativas familiares y aumentar la donación en muerte encefálica generalizando, entre otras estrategias, la ventilación electiva-no terapéutica. Los médicos intensivistas, pieza fundamental en el programa nacional de trasplantes, debemos seguir consolidando nuestro compromiso con la sociedad y los trasplantes, aportando los valores propios de la especialidad y contribuyendo a conseguir la autosuficiencia aumentando la obtención de órganos.
The main, universal problem for transplantation is organ scarcity. The gap between offer and demand grows wider every year and causes many patients in waiting list to die. In Spain, 90% of transplants are done with organs taken from patients deceased in brain death but this has a limited potential. In order to diminish organ shortage, alternative strategies such as donations from living donors, expanded criteria donors or donation after circulatory death, have been developed. Nevertheless, these types of donors also have their limitations and so are not able to satisfy current organ demand. It is necessary to reduce family denial and to raise donation in brain death thus generalizing, among other strategies, non-therapeutic elective ventilation. As intensive care doctors, cornerstone to the national donation programme, we must consolidate our commitment with society and organ transplantation. We must contribute with the values proper to our specialization and try to reach self-sufficiency by rising organ obtainment.
A la memoria del Sr. Luis Gallardo. En homenaje a todos los donantes de órganos y a sus familias, que en el momento más difícil de su vida fueron capaces de decir «sí».
Los trasplantes de órganos son la única opción de tratamiento para mejorar o salvar la vida de pacientes con insuficiencia orgánica terminal. A pesar de los avances en cirugía, cuidados postoperatorios y fármacos inmunosupresores, los pacientes siguen falleciendo en lista de espera a causa de un techo insuperable. De forma universal, el gran problema de los trasplantes es la escasez de órganos, lo que supone un desafío sanitario mundial ya que la necesidad de órganos aumenta cada año, ampliando la separación entre oferta y demanda. Hasta el 1 de enero del año 2014, en España se realizaron 57.012 trasplantes renales, 21.576 trasplantes hepáticos, 7.024 trasplantes cardiacos, 3.225 trasplantes pulmonares, 1.517 trasplantes pancreáticos y 105 trasplantes intestinales1.
A pesar de que la tasa de donación en España sigue siendo la más elevada del mundo con 35,1 donantes por millón de población (pmp) en el año 2013, frente a 25,8pmp de EE. UU. y 19,2 de la Unión Europea, en nuestro país se estima que alrededor del 8-10% de los pacientes fallecen esperando la llegada de un órgano compatible1. Las 3 únicas fuentes generadoras de órganos para trasplante son: donante fallecido en muerte encefálica (ME), donante fallecido por criterios circulatorios o donante en asistolia y donante vivo. La Organización Nacional de Trasplantes, al igual que otras organizaciones internacionales, está enfrentándose al enorme reto de conseguir la autosuficiencia, desarrollando y potenciando nuevas estrategias dirigidas a incrementar la obtención de órganos con donantes expandidos, donantes de riesgo no estándar, donación de vivo o donantes fallecidos por criterios circulatorios2–5.
La sociedad y los sistemas sanitarios se enfrentan pues a una realidad preocupante: déficit de órganos, listas de espera crecientes y aumento de mortalidad en espera del órgano compatible. De forma colateral y como un drama añadido, en países subdesarrollados o con bajas tasas de donación existe tráfico de órganos6, práctica injusta y éticamente inasumible que siempre beneficia a los pacientes con mejor estatus económico.
Donantes fallecidos por criterios circulatorios o donantes en asistoliaLos donantes en asistolia o fallecidos por criterios circulatorios se dividen en 1) Donantes tipo ii de la clasificación de Maastricht modificada de Madrid7 o donante en asistolia no controlada: son pacientes con parada cardiorrespiratoria no esperada, en los cuales fracasan las maniobras de reanimación cardiopulmonar. Si la parada cardiaca es extrahospitalaria, se denominan tipo iia, y si es intrahospitalaria, tipo iib. 2) Donantes tipo iii de Maastricht o donantes en asistolia controlada: son pacientes ingresados en unidades de cuidados intensivos (UCI), intubados y en ventilación mecánica a los que se les realiza retirada de la ventilación como parte de la limitación del tratamiento de soporte vital (LTSV) y en los que de forma programada, tras la parada cardiaca, se realiza la extracción de órganos.
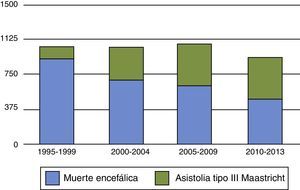
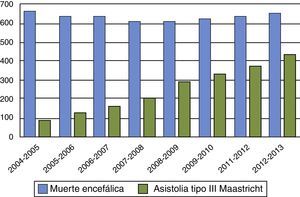
Los donantes en asistolia son generalmente una parte minoritaria de todos los donantes, aunque existen grandes diferencias entre países8. En el Reino Unido y los Países Bajos suponen hasta el 40-50% de los donantes fallecidos, mientras que en otros países como Alemania, Portugal o Suecia no existe este tipo de donantes9. En el año 2013, los donantes en asistolia representaron el 8% de todos los donantes mundiales comunicados al Observatorio Global de Donación y Trasplante y el 10% de los donantes en España7. De los 159 donantes en asistolia de España en el año 2013, 108 (68%) fueron donantes en asistolia no controlada cifra que se mantiene estable con ligera tendencia a disminuir, y 51 (32%) fueron donantes tipo iii de Maastricht, que muestran una importante tendencia al alza y con un número de donantes por hospital muy bajo, excepto en el Hospital Puerta de Hierro. Actualmente hay 32 hospitales en España que han iniciado este tipo de donación. La incorporación de programas de donación en asistolia supone un innegable beneficio cuantitativo ya que aumentan el pool total de donantes. En un estudio multicéntrico realizado en Cataluña sobre 3.315 pacientes ingresados en UCI se ha estimado que, de los pacientes a los que se retiró el soporte ventilatorio, como forma de LTSV, el 7,7% podrían haber sido donantes en asistolia controlada10. En el estudio europeo Achieving Comprehensive Coordination in Organ Donation (ACCORD) que analiza los cuidados al final de la vida y la potencialidad de donación en las unidades de críticos, se encuentran variaciones muy importantes en la LTSV, ya que hay países en los cuales es prácticamente inexistente y otros en los que se alcanzan cifras superiores al 70%11.
A pesar de sus beneficios, la donación en asistolia tiene algunas limitaciones: 1) La edad del donante debe ser inferior a 65 años, y 2) si los pacientes no presentan asistolia dentro de los 60-120min desde la LTSV, no pueden ser donantes ya que el largo proceso agónico impide la perfusión tisular haciendo inviables los órganos. El score de la Universidad de Wisconsin12 valora la probabilidad de seguir respirando de forma eficaz tras la retirada de la ventilación, y permite por tanto predecir si el paciente sufrirá la parada cardiaca en el tiempo establecido para poder convertirse en donante.
Además hay que considerar también el tiempo de isquemia caliente definido como el tiempo desde la hipoperfusión funcional con PAM<60mm Hg hasta el inicio de la perfusión fría. Se consideran válidos tiempos de isquemia caliente<30-60min para el hígado, pulmón y páncreas y<120min para el riñón, aunque estos tiempos varían según los distintos protocolos hospitalarios4,13. El porcentaje de pacientes que no presentan asistolia en el límite de tiempo establecido, y que por lo tanto no pueden ser donantes, oscila entre el 17-36%12,14. 3) Este tipo de donantes genera un menor número de órganos. En el Reino Unido, un donante en ME genera 3,9 órganos de media, frente a 2,5 órganos en los donantes en asistolia15. Por las características del fallecimiento, algunos órganos como el corazón no son trasplantables, aunque existen algunos casos excepcionales publicados y se está investigando activamente sobre el tema16–18. Otros órganos como el hígado toleran mal el daño hipóxico agónico, ocasionando más complicaciones postrasplante como la colangiopatía isquémica y peores resultados en cuanto a supervivencia19. Aunque con las nuevas técnicas de preservación se consigue un mayor número de pulmones, estos se obtienen en los mejores casos en menos del 40% de los donantes en asistolia20. En España está cifra es mucho más reducida ya que en el año 2013, de los 159 donantes en asistolia se extrajeron 19 pulmones (un 12% de los donantes) y, de estos, solamente 10 (6%) fueron trasplantados7.
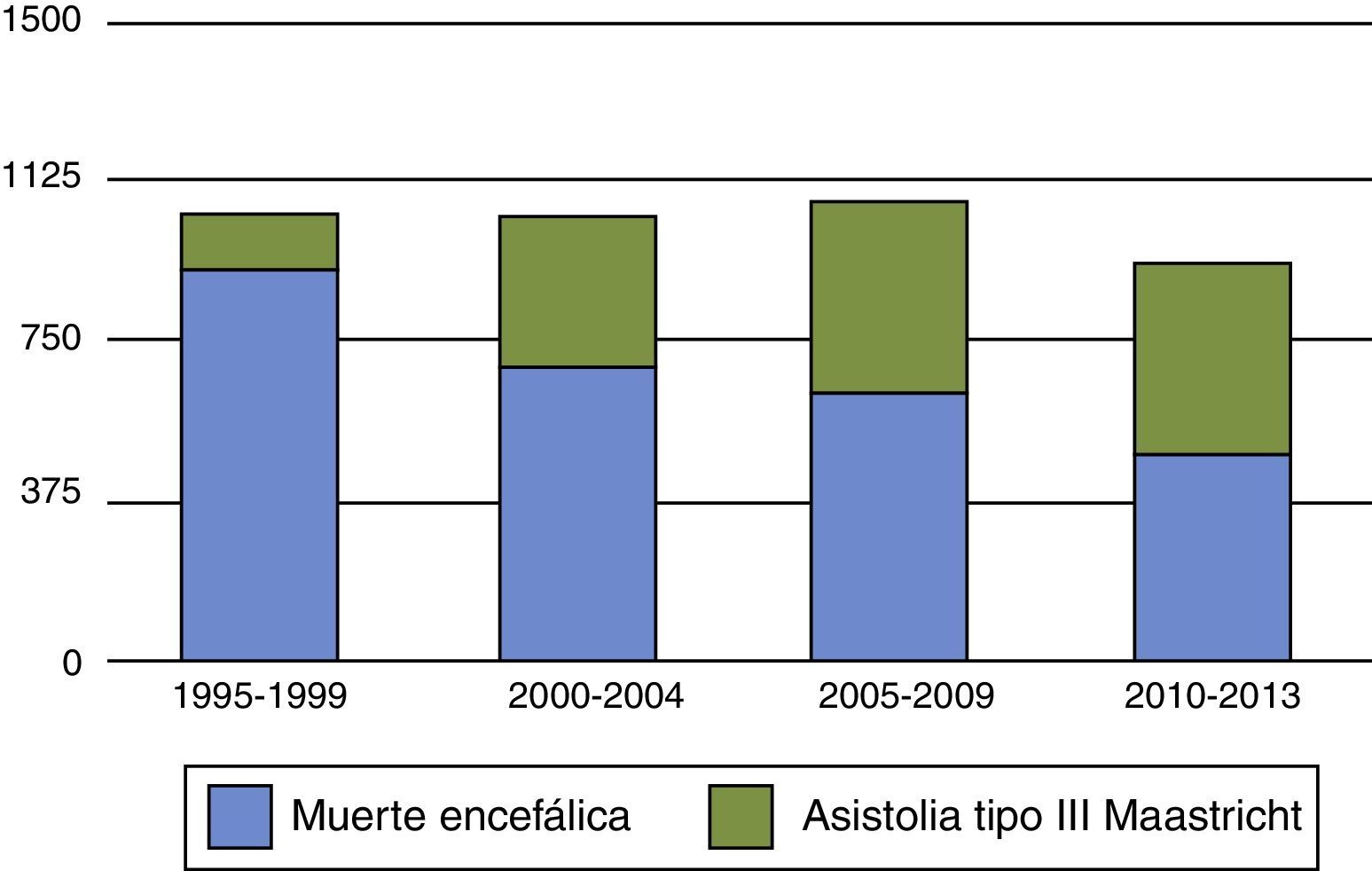
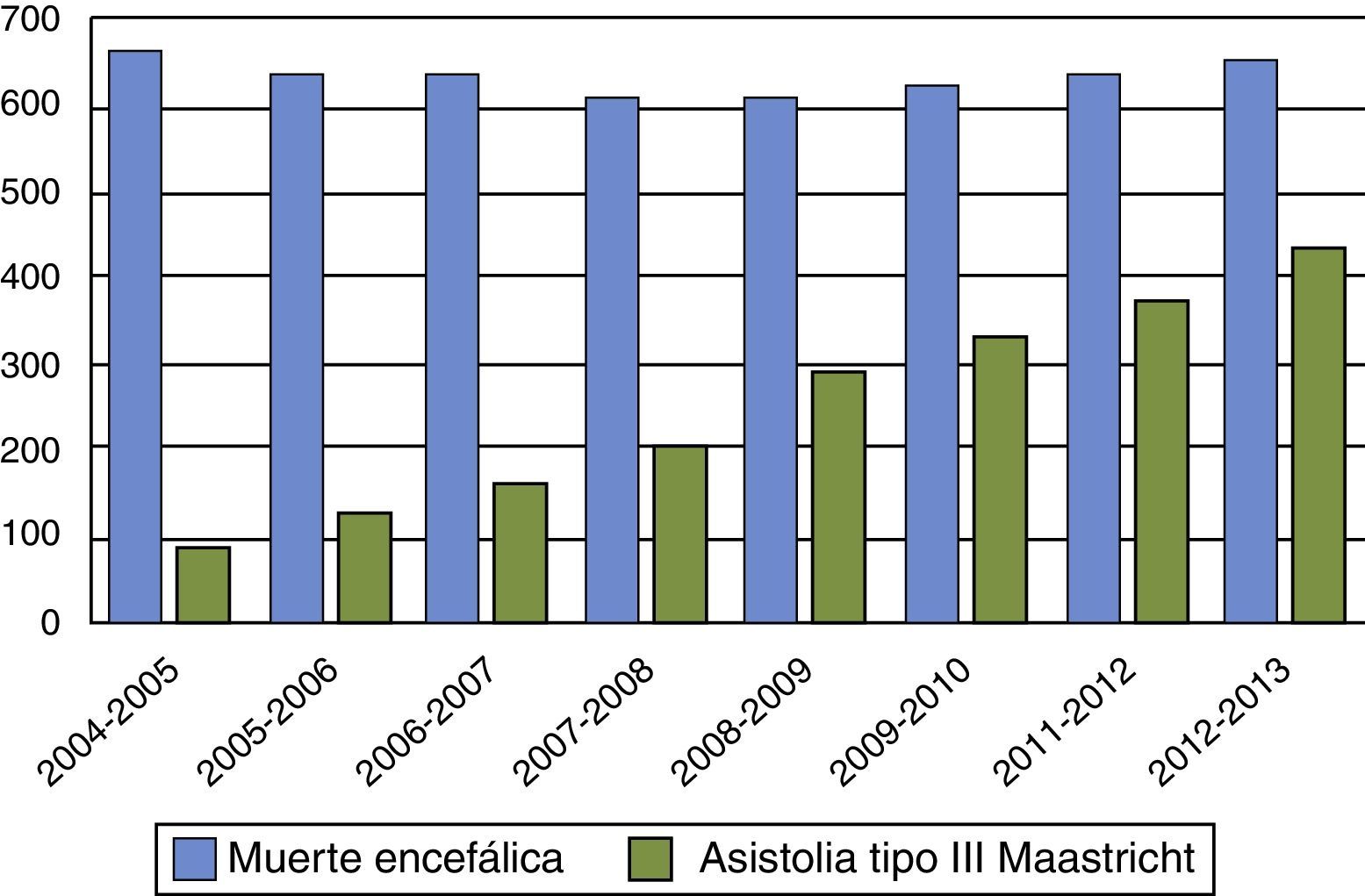
Por otra parte, entre las controversias generadas por los donantes tipo iii de Maastricht, se cuestiona si su incremento puede tener un efecto de vasos comunicantes responsable de la disminución de donantes en ME como se ha visto en algunos países, como el Reino Unido y los Países Bajos21,22 (figs. 1 y 2). Para no disminuir la obtención total de órganos, y evitar el efecto de vasos comunicantes, es fundamental insistir en que la incorporación de programas de donación tipo iii de Maastricht debe ser para conseguir órganos «además de» y no «en lugar de» los obtenidos en ME. Si en pacientes con daño cerebral catastrófico se realiza LTSV de forma muy precoz, podemos aumentar los donantes en asistolia pero disminuir la donación en ME, y por lo tanto, reducir el pool total de órganos. Las organizaciones sanitarias son estructuras muy complejas y la instauración de nuevas prácticas y rutinas puede ser difícil de modular, dando lugar a resultados indeseados. Debemos potenciar y desarrollar la donación en asistolia controlada, pero hemos de estar muy alerta para que ello no vaya en detrimento del número de donantes en ME. Retrasar en lo posible la LTSV, con el consenso familiar, en pacientes con lesiones neurológicas catastróficas e irreversible en situación próxima a ME, puede ser una opción para aumentar el número de órganos. Ello requerirá probablemente en el futuro un debate ético en profundidad si continúa creciendo el abismo entre oferta y necesidad de órganos.
La ME es un resultado indeseable de la medicina, pero de forma colateral tiene efectos beneficiosos. Los donantes fallecidos por criterios neurológicos son el origen más frecuente de obtención de órganos y, por lo tanto, una de las piezas fundamentales de cualquier programa nacional de trasplantes. Se consideran los donantes ideales y la única fuente de corazones. En un estudio realizado en UCI europeas, sobre 4.248 pacientes fallecidos, solamente 330 (7,8%) fallecieron en ME. Existen diferencias regionales importantes; en los países del norte, la ME supone el 3,2%, mientras que en los países del sur de Europa la ME representa el 12,4% de los fallecimientos intra-UCI23. En nuestro país, la ME representa el 2,3% de todas las muertes hospitalarias y el 12,4% de los fallecimientos en UCI (el 8,3% en hospitales sin neurocirugía y el 13,4% en hospitales con neurocirugía)24, aunque en UCI con alto número de pacientes neurocríticos la ME puede alcanzar hasta el 33% de sus fallecimientos25.
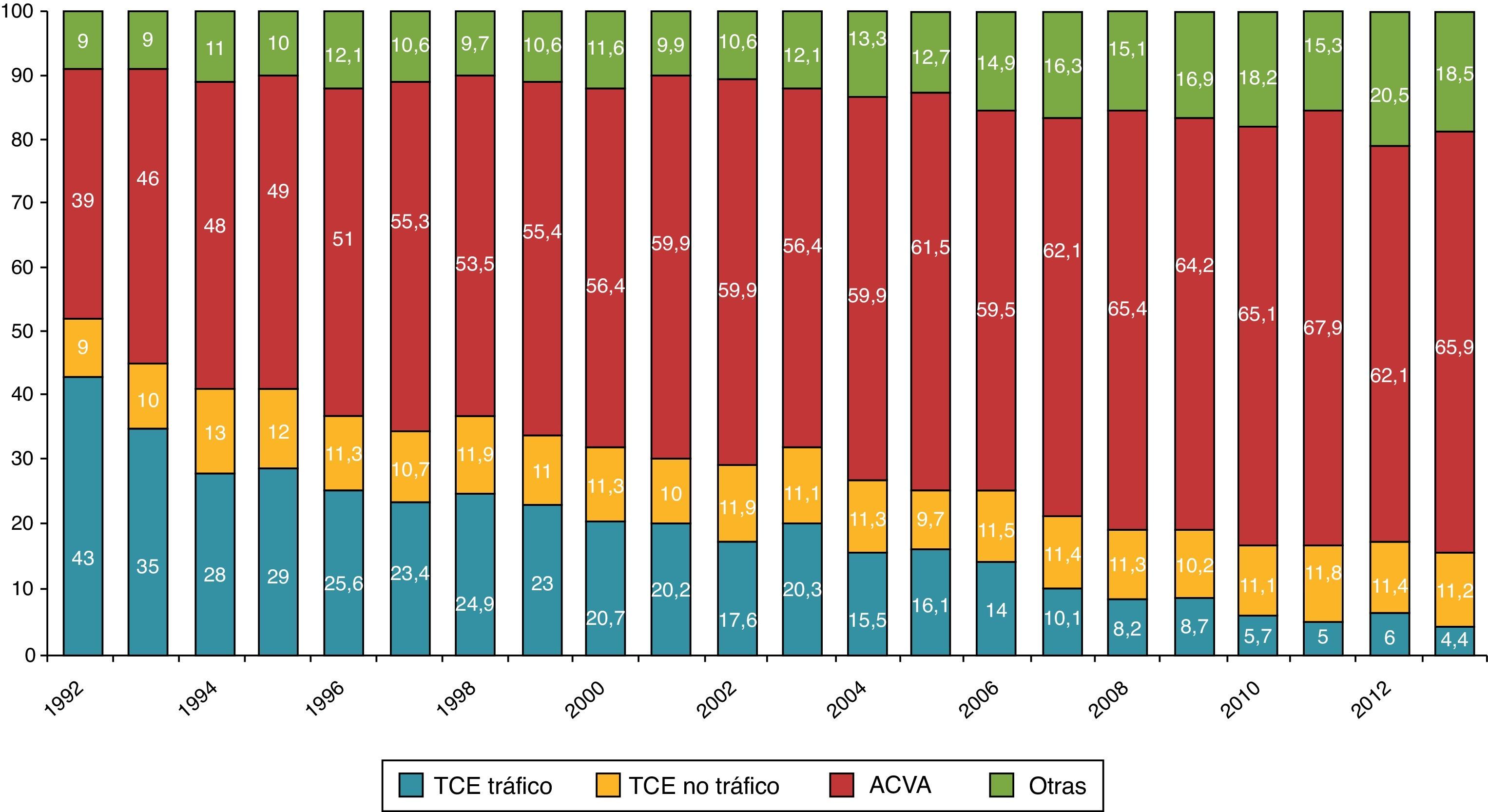
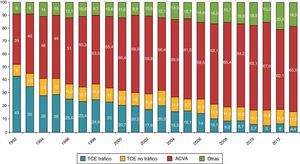
La ME, por sus características y etiología, tiene un potencial limitado. En los últimos años se ha detectado a nivel mundial una disminución de la ME por varias causas21,26–31. Una de las más importantes es la disminución de accidentes de tráfico en la mayoría de los países del mundo occidental, lo que ha provocado una significativa reducción de los traumatismos craneoencefálicos (TCE). El importante avance en la seguridad de los vehículos, carreteras, campañas de prevención, y una estricta regulación en seguridad vial, justifican el descenso de los accidentes de tráfico tanto en América como en Europa. En el año 2009, EE. UU. registró las cifras más bajas de muertes en accidente de tráfico desde el año 195429. En España, en el año 2013 fallecieron 1.680 personas, con una tasa de fallecidos por millón de habitantes de 36, muy por debajo de la media europea que es de 52, lo que nos coloca en el quinto país de la Unión Europea con menor número de fallecidos en accidente de tráfico32. Esto ha supuesto que los donantes por «TCE-tráfico» hayan disminuido desde el 43% en el año 1992 al 4,4% en el año 201333 (fig. 3). En relación, entre otras cosas, con este dato, la edad media de los donantes adultos ha pasado de 38 años en el año 1992 a 60,7 en el año 201334. Por otra parte, debido a una mejor atención general al paciente neurocrítico se ha constatado igualmente a nivel global una disminución de la ME de etiología no traumática. Una de las causas es el mejor y más precoz tratamiento de la hemorragia subaracnoidea debido a una mayor disponibilidad del tratamiento endovascular35.
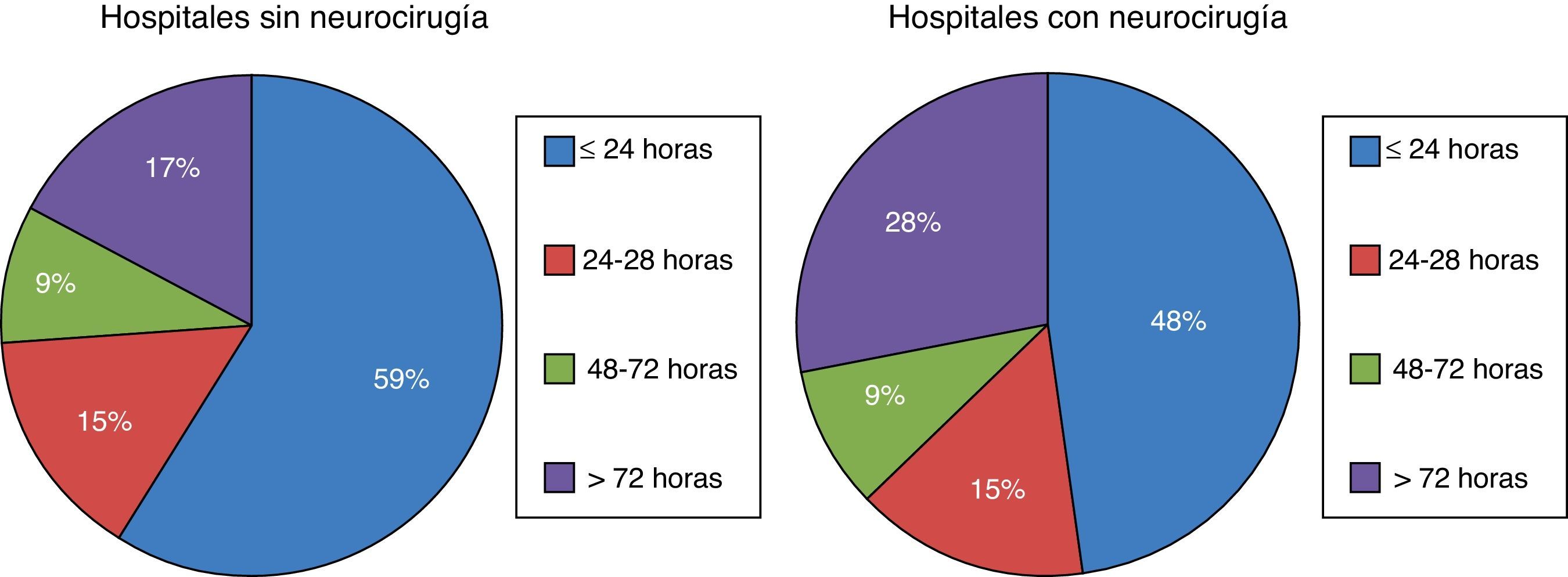
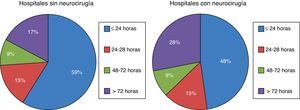
En nuestro país, la primera causa de ME en los donantes es la hemorragia intracerebral (42%), seguida del TCE (19%) a expensas fundamentalmente de los «TCE no tráfico» (11,5%) y la hemorragia subaracnoidea (14%)36. En un estudio multicéntrico español sobre 1.844 ME ingresadas en UCI, se ha comprobado que los pacientes que evolucionan a ME lo hacen de forma muy temprana, el 59% de los pacientes fallecen en las primeras 24h de ingreso en hospitales sin neurocirugía y el 48% en hospitales con neurocirugía36 (fig. 4). La disminución de la ME se confirma también en España, donde los donantes fallecidos por criterios neurológicos han disminuido desde 32pmp en el año 2001 a 29,2pmp en el año 201024. En nuestro país, aproximadamente el 90% de los órganos que se trasplantan proceden de donantes fallecidos en ME34, por lo que la disminución de la ME limitará la disponibilidad de órganos para trasplante, ocasionando especialmente un déficit de corazones.
Los pacientes neurocríticos con lesiones catastróficas, que tienen craniectomías descompresivas amplias, en ocasiones no evolucionan a ME quedando en estado vegetativo o falleciendo por complicaciones secundarias. En estos casos, la craniectomía descompresiva puede llegar a ser una medida fútil que impida la evolución natural hacia la ME. Para evitar esta situación y la disminución de donantes fallecidos en ME, se han propuesto algunas nuevas formas de abordar la LTSV como la craneoplastia con vendaje que ha sido considerada como una forma de LTSV éticamente aceptable y similar a otros procedimientos utilizados habitualmente. En los casos con daño cerebral irreversible en los que se decide LTSV mediante craneoplastia con vendaje, es necesario conocer las instrucciones previas del paciente, y en su ausencia, obtener el consentimiento familiar por delegación tras un informe detallado del procedimiento37. Pero estas medidas aun pudiendo rescatar a un número considerable de donantes/año, tienen un impacto limitado y no se han generalizado.
A pesar de la tendencia constatada de una disminución de la ME, esta observación debe ser analizada en detalle ya que el potencial de crecimiento de donantes por criterios neurológicos es muy elevado, como han demostrado algunas comunidades autónomas que tienen una tasa superior a 55 donantes en ME pmp frente a otras que no superan los 25 donantes pmp33. Una de las diferencias en la epidemiología de la ME es que la primera causa de ME en España es la hemorragia intracerebral36 frente a la hemorragia subaracnoidea que es la primera causa de ME en otros países22. La hemorragia intracerebral tiene una etiología vascular secundaria a factores ligados al envejecimiento de la población como arterioesclerosis o hipertensión, siendo en consecuencia una fuente con alta potencialidad de crecimiento.
La donación de órganos y cuidados al final de la vida. Aspectos éticosLa donación de órganos es un derecho que forma parte de nuestro testamento vital y, por tanto, debe contemplarse dentro del marco de los cuidados al final de la vida38. Es necesario investigar el registro de últimas voluntades o preguntar a la familia la opinión del fallecido, respetar el principio de autonomía del paciente y facilitar de forma proactiva que se cumplan sus deseos: donar órganos para otros seres humanos. Ello permite el ejercicio póstumo de nuestra voluntad y autodeterminación, engrandeciendo a la persona y aportando un valor añadido a la muerte.
La donación de órganos no solo es trabajo del coordinador de trasplantes, debe ser una tarea de todos los intensivistas y profesionales sanitarios ya que respeta el principio de autonomía, promueve valores como la generosidad y la solidaridad, es un tratamiento con excelentes resultados clínicos y además una herramienta muy eficiente en el uso de recursos. La donación de órganos es buena para los pacientes y buena para el sistema sanitario, al ser un procedimiento coste-efectivo. Algunos autores han estimado que una donación multiorgánica de 6 órganos puede llegar a generar hasta 55,8 años de vida para los diversos receptores39. La Organización Mundial de la Salud40, el Código de Ética y Deontología Médica de la Organización Médica Nacional41 y el Código Ético de la Sociedad Española de Medicina Intensiva, Crítica y Unidades Coronarias consideran una obligación de todos los profesionales sanitarios fomentar y promover la donación de órganos42, basándose en la necesidad de los pacientes y los buenos resultados clínicos.
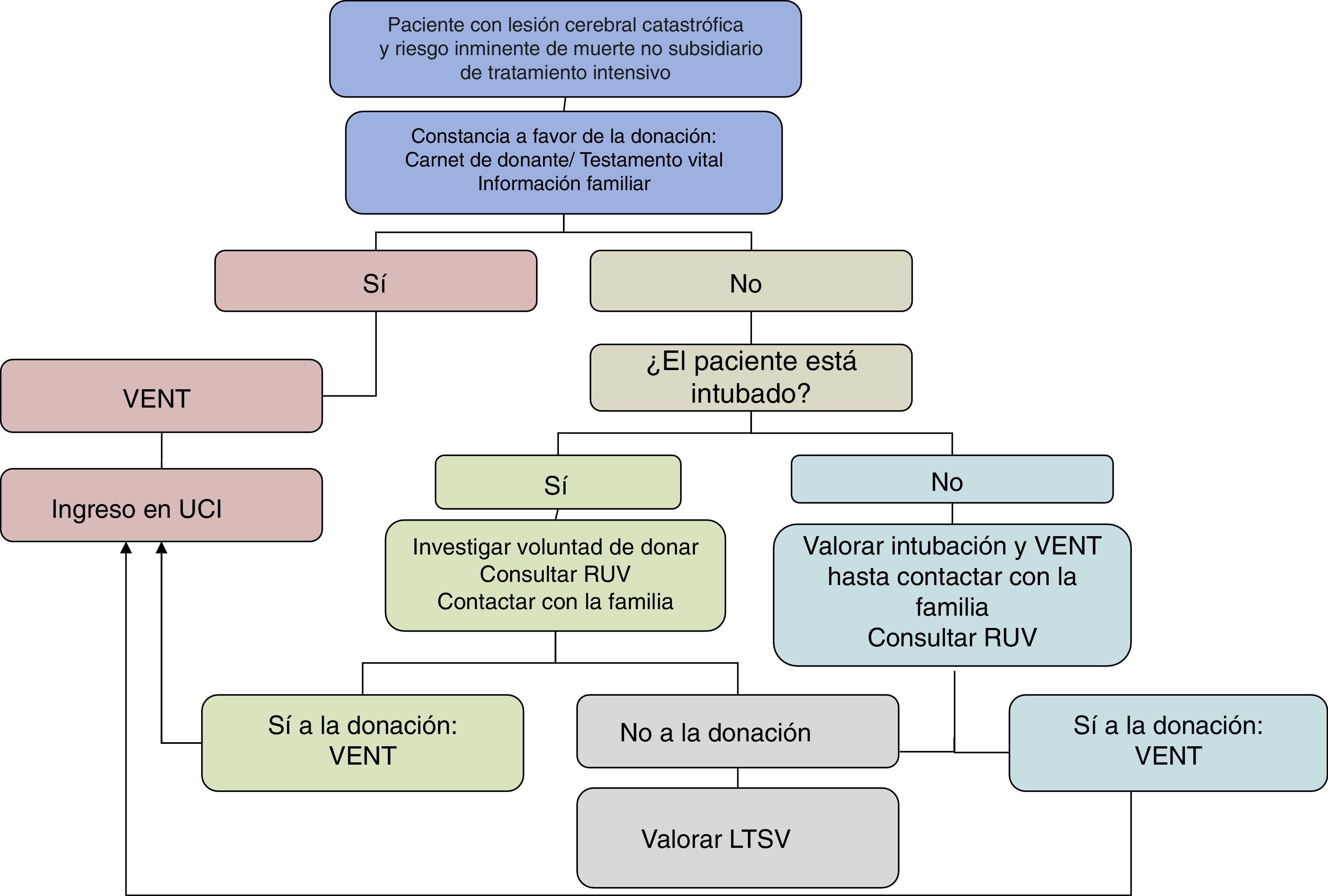
Ventilación electiva–no terapéuticaEn 1990, el hospital de Royal Devon y Exeter en el Reino Unido publicó por primera vez un protocolo destinado a ingresar en UCI a los pacientes con riesgo inminente de muerte por lesión cerebral catastrófica con la exclusiva finalidad de la donación de órganos43. A estos pacientes se les realizaba intubación traqueal, ventilación mecánica y mantenimiento general hasta la obtención de órganos. Es lo que se conoce como ventilación electiva-no terapéutica. Los autores concluían que con esta estrategia se podría aumentar significativamente la tasa de 14,6 donantes pmp que entonces tenía el Reino Unido. Aunque inicialmente generó controversia44, el debate, la reflexión y las conclusiones sobre el tema han ido cambiando favorablemente —siempre que el paciente no se hubiera expresado previamente en contra—, siendo numerosos los estudios bioéticos que apoyan la ventilación electiva-no terapéutica, tanto en el ámbito internacional como en nuestro país45–51.
Los argumentos éticos a favor son claros, el ingreso en una UCI y la ventilación mecánica no vulneran el principio de beneficencia. En un trabajo sobre el tema, de Lora y Pérez-Blanco45 consideran que el ingreso en una UCI es bueno en sí mismo, ya que la UCI es el lugar más adecuado para evaluar el estado de un paciente y darle la mejor atención médica, representando el sitio con mayor garantía para proporcionar los mejores cuidados, incluidos los cuidados al final de la vida. Destacan los autores que entre los sistemas propios de una UCI se encuentra la monitorización Bispectral Index Scale que permite garantizar la sedación más adecuada y que la ventilación electiva podría considerarse buena ya que llegado el caso facilita una muerte digna y ausente de dolor. En el caso de pacientes que han expresado previamente su deseo de no ser intubados o ingresados en una UCI, debe respetarse escrupulosamente su voluntad, pero en ausencia de instrucciones previas, el ingreso en UCI podría estar justificado éticamente. Se preserva igualmente el principio de no maleficencia, ya que en caso de no evolución a ME, en un plazo de tiempo consensuado con la familia (habitualmente≤72h), el equipo médico procedería a la retirada de todas las medidas de soporte vital para evitar situaciones de estado vegetativo. El principio de justicia estaría también apoyado por el hecho de que la donación de órganos contribuye a dar vida o a mejorar calidad de vida, y además, este tipo de pacientes evolucionan muy rápido a ME con escaso consumo de recursos, hecho importante a la hora de gestionar de forma responsable los recursos disponibles. En los casos de ventilación electiva e ingreso en UCI como donante potencial de órganos, se debe realizar una entrevista previa para informar de forma veraz a la familia sobre la situación clínica y preguntar si existen voluntades anticipadas a favor o en contra de la donación. En la práctica clínica, nos encontramos que en las primeras horas de ingreso puede existir un estado psicológico de bloqueo y shock emocional que no permite a la familia integrar adecuadamente la información. En estos casos, se puede realizar un abordaje diferido para concederles al menos un mínimo periodo de adaptación a su tragedia personal. Posteriormente y cuando sean capaces de tomar decisiones con un razonamiento adecuado, se debe consensuar la actitud a seguir, valorando el posible mantenimiento en espera de la ME, o la donación de órganos y/o tejidos en asistolia en caso de que la familia plantee realizar LTSV de forma inmediata.
En el año 2003, con la aprobación del Comité de Ética Asistencial, el hospital Gregorio Marañón de Madrid fue pionero en este campo, protocolizando el ingreso de pacientes en UCI con la finalidad de ser donantes de órganos. Esta actividad supuso el 30% de todos sus donantes en el periodo 2003-2005, siendo el tiempo medio desde el ingreso en UCI hasta la ME de 15h (rango 2-24) (Braulio de la Calle, «observaciones no publicadas»). En otros hospitales como el Virgen de las Nieves en Granada los ingresos en UCI con esta finalidad suponen actualmente el 11% de todos sus donantes (José M. Pérez-Villares «observaciones no publicadas»).
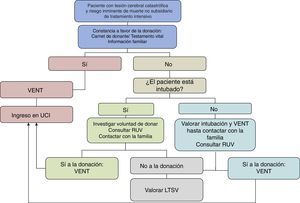
Las mayores fuentes de donantes potenciales por criterios neurológicos serían los servicios de urgencias, neurología y neurocirugía. Para ello sería necesario poner en marcha y generalizar protocolos de ventilación electiva-no terapéutica. La estrategia de ingresar a pacientes en UCI con la finalidad de donar órganos mediante la práctica de la entrevista previa, y ventilación electiva-no terapéutica, permitiría aumentar de forma muy notable la obtención de órganos de pacientes fallecidos en ME. Muchos de los pacientes que llegan a urgencias ya han sido intubados por los servicios de urgencia extrahospitalarios por lo que no siempre es necesario decidir de forma urgente iniciar una ventilación electiva, hecho que facilita la toma de decisiones y actuaciones clínicas hasta conocer la voluntad del fallecido y/o de la familia (fig. 5).
Los médicos debemos tener en cuenta también los aspectos puramente emocionales, y considerar que la familia que sufre la tragedia de una muerte y dona sus órganos puede ver en el regalo de vida que hace a otras personas un consuelo que alivie parcialmente su duelo.
En la otra cara de la moneda, los cirujanos y clínicos, que trabajan en el ámbito del trasplante, conocen de primera mano la necesidad imperiosa de un órgano para mejorar la salud de sus pacientes, y perciben en primera línea el sufrimiento generado durante la espera del órgano. Son por tanto actores principales y deben involucrarse activamente en el proceso de la donación. Las características clínicas de los donantes actuales en cuanto a edad, criterios expandidos o donantes de riesgo no estándar, que en el año 2013 supusieron el 5,4% de los donantes fallecidos (Beatriz Mahillo, «observaciones no publicadas»), no son las condiciones de un donante ideal, hecho que frecuentemente genera un cierto rechazo por los equipos trasplantadores. En el año 2013 fueron desestimados para trasplante un total de 1.132 órganos sólidos33, lo que merece un ejercicio de reflexión profunda en la situación actual de escasez de órganos. Como hemos visto, la prevalencia, etiología y características de los donantes han cambiado; es esperable que esta tendencia continúe en los próximos años y por tanto con estos órganos debemos trabajar. Este es el gran desafío para la comunidad trasplantadora, seguir obteniendo los mejores resultados con los órganos actuales. Para ello habrá que redoblar el esfuerzo en optimizar los factores que influyen positivamente en la buena evolución del injerto, como disminución del tiempo de isquemia fría, mejorar la preservación de los órganos con sistemas de perfusión ex-vivo, o mejoría en los tiempos y técnica quirúrgica.
A pesar de que España dispone de una ley de consentimiento presunto, donde explícitamente se recoge que «la extracción de órganos de fallecidos podrá realizarse con fines terapéuticos o científicos, en el caso de que estos no hubieran dejado constancia expresa de su oposición»52, esta prerrogativa no se pone en práctica, y desde la Organización Nacional de Trasplantes y la Coordinación de Trasplantes de las diferentes comunidades autónomas se han difundido políticas máximamente respetuosas con las distintas sensibilidades sociales. En caso de no conocer la voluntad del fallecido, el sistema nacional sigue manteniendo la obtención del consentimiento familiar como condición imprescindible, lo que ha contribuido a que los programas de donación en España sean reconocidos por su garantismo y rigurosidad. La negativa familiar a la donación ha ido disminuyendo en los últimos años, desde el 27,6% en el año 1992 al 15,9% en el año 2013. A pesar de la significativa disminución en el número de negativas, estas suponen una pérdida importante de donantes (1.606 donantes en el periodo 2009-2013)33, por lo que debemos seguir trabajando activamente trasmitiendo a la ciudadanía la necesidad y valores que representa la donación.
Medicina intensiva y donación de órganosEn España, el 85% de los coordinadores de trasplantes son médicos especialistas en medicina intensiva53. La UCI es el núcleo fundamental de la donación de órganos y los intensivistas son en la mayoría de los casos colaboradores y/o responsables directos de detectar el donante potencial, realizar el diagnóstico de ME, la donación en asistolia tipo ii y iii de Maastricht, el mantenimiento del donante multiorgánico y en algunos hospitales también de los cuidados postoperatorios de los pacientes trasplantados. En el año 2006 y a iniciativa del coordinador autonómico de trasplantes de Andalucía, Dr. Manuel Alonso, y el apoyo al proyecto del Dr. Rafael Matesanz, director de la Organización Nacional de Trasplantes que aportó la financiación necesaria, se realizó el primer curso de Donación y trasplantes en medicina intensiva para médicos residentes. Desde entonces, con el aval científico de la Sociedad Española de Medicina Intensiva, Crítica y Unidades Coronarias, se realizan 4 cursos al año distribuidos por la geografía española, que forman al menos a 120 médicos residentes/año. Además, desde hace más de 20 años se realizan otros múltiples cursos de entrenamiento específico en la materia, por lo que la oferta de cursos para formación en donación, manejo del donante y coordinación de trasplantes es amplia y está bien valorada54. Los coordinadores de trasplantes junto al resto de los intensivistas forman una red de trabajo en equipo que actúa sobre todo el proceso de la donación de órganos lo que ha contribuido a que España ocupe el primer puesto mundial en donación. Esta participación activa y directa de la especialidad y las UCI—lugar donde se encuentran los donantes— es en parte responsable del éxito reconocido internacionalmente como modelo español.
ConclusionesEl desequilibrio entre oferta y demanda de órganos para trasplante representa una alerta dramática para toda la sociedad. Debemos seguir trabajando en la promoción de la donación y disminuir las negativas familiares haciendo llegar a la conciencia colectiva el mensaje de la escasez de órganos. En el aspecto técnico, es necesario explorar nuevas fronteras para mantener una cierta autosuficiencia: aceptar nuevos criterios de donación, seguir potenciando el trasplante de vivo, crecer en donación en asistolia y generalizar prácticas como la ventilación electiva-no terapéutica para aumentar la donación en ME. Todas estas actuaciones deben ir enmarcadas en la gratitud a los donantes de órganos y a sus familias y también en el reconocimiento a todo el sistema sanitario por el esfuerzo desarrollado en la obtención de órganos.
Los intensivistas tenemos que consolidar nuestro compromiso con los trasplantes y con la sociedad, aportando los valores propios de la especialidad y contribuyendo a aumentar la donación de órganos. La falta de órganos para trasplante representa un alto precio en mortalidad y calidad de vida para muchos pacientes. Por ello tenemos una ineludible obligación ética y profesional.
FinanciaciónLos autores no han recibido ningún tipo de financiación
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
A Jimena Escudero, del Departamento de Filología Anglogermánica y Francesa de la Universidad de Oviedo por la traducción de parte del manuscrito.