INTRODUCCION
La última vez que el European Resuscitation Council (ERC) publicó unas recomendaciones para el soporte vital avanzado (SVA) fue en 19981. Éstas se basaban en las Recomendaciones del International Liaison Committee on Resuscitation (ILCOR) de 19972. En los años 1999 y 2000, por invitación de la American Heart Association, se reunieron en Dallas representantes de ILCOR en varias ocasiones para acordar un consenso en la evidencia científica sobre el cual poder basar futuras recomendaciones. Los representantes del ERC desempeñaron un papel primordial en la deliberación, la cual culminó con la publicación de las Recomendaciones Internacionales 2000 para Resucitación Cardiopulmonar (RCP) y Atención Cardiovascular de Emergencia: un Consenso en la Ciencia3. Dicho consenso se basaba, en la evidencia científica en la medida de lo posible. El grupo de trabajo de SVA del ERC ha estudiado este documento y ha sugerido algunos cambios en las recomendaciones para adaptarlas a la práctica europea. Este informe presenta dichos cambios, junto con un resumen de la Secuencia de Acciones en SVA.
Los cambios también se han incorporado al programa de los cursos de SVA que imparte el ERC, y al nuevo manual que será utilizado en dichos cursos a partir de 20014.
RESUMEN DE LOS CAMBIOS EN LAS RECOMENDACIONES
El golpe precordial
En un ambiente monitorizado se puede practicar un solo golpe precordial (siempre por parte de profesionales sanitarios) antes de que el desfibrilador sea colocado y, por consiguiente, se ha incorporado al algoritmo universal de SVA del ERC. Es probable que no sea efectivo en un paro de más de 30 s.
El algoritmo universal5
Éste es el que debe ser seguido, tal como se expone o con ligeras modificaciones, en Europa, con preferencia a las versiones más complejas escogidas por otros países.
La lista de causas potencialmente reversibles se mantiene (las 4 H y las 4 T en inglés) y no se amplía a cinco.
Las cuatro H:
1. Hipoxia.
2. Hipovolemia.
3. Hiper/hipocaliemia, hipocalcemia, acidemia.
4. Hipotermia.
Las cuatro T:
1. Neumotórax a tensión.
2. Taponamiento cardíaco.
3. Obstrucción tromboembólica o mecánica (p. ej., embolia pulmonar)
4. Sobredosis de sustancias tóxicas o terapéuticas.
Fibrilación ventricular (FV)/taquicardia ventricular (VT) sin pulso6
No cambian el nivel de energía ni la secuencia de descargas. Se pueden aceptar energías en forma de onda bifásica de un nivel equivalente. Se insiste en la importancia de una desfibrilación precoz (clase I).
Se administra adrenalina intravenosa (i.v.) en una dosis de 1 mg o 2-3 mg por vía traqueal. No se ha demostrado aún que la adrenalina pueda mejorar los resultados (clase indeterminada). Ya no se recomiendan elevadas dosis de adrenalina.
En casos de FV/TV sin pulso refractaria a las tres descargas iniciales (clase IIb), se ha propuesto vasopresina, en una sola dosis de 40 unidades, como alternativa a la adrenalina, pero se requiere una mayor evidencia antes de poder recomendar sin objeciones este fármaco.
La evidencia que apoya el uso de medicamentos antiarrítmicos en la FV/TV sin pulso es insuficiente, y no se han encontrado fármacos que mejoren las tasas de supervivencia al alta hospitalaria. Sin embargo, debe considerarse el uso de amiodarona (después de la adrenalina) para el tratamiento de FV/TV sin pulso refractaria a las descargas, después de la tercera descarga, siempre que no demore la aplicación de más descargas (clase IIb). Puede inyectarse amiodarona, 300 mg, en una vena periférica (completada hasta 20 ml con solución glucosada al 5%, o mediante una jeringa precargada). Es probable que se requiera una dosis posterior de 150 mg en casos refractarios, seguida de la infusión de 1 mg/min1 durante 6 h y luego a 0,5 mg/min1 hasta un máximo de 2 g (cabe señalar que esta dosis máxima es mayor que la recomendación europea actual de 1,2 g).
Se recomienda magnesio (8 mmol) para casos refractarios de FV, cuando hay sospecha de hipomagnesemia, por ejemplo, pacientes con diuréticos que ocasionan pérdida de potasio (clase IIb).
Si no se dispone de amiodarona, la lidocaína y la procainamida (clase IIb) constituyen alternativas, pero no deben administrarse además de la amiodarona. La procainamida se administra a una infusión de 30 mg/min hasta una dosis total de 17 mg/kg. La necesidad de esta velocidad relativamente lenta de infusión la convierte en una opción menos ventajosa.
Ya no se recomienda el uso de bretilio.
Actividad eléctrica sin pulso/disociación electromecánica7
Si la actividad eléctrica sin pulso va unida a una bradicardia (< 60 pulsaciones/min), debe administrarse atropina por vía intravenosa, 3 mg, o 6 mg por vía traqueal. Ya no se recomiendan altas dosis de adrenalina (figs. 1-3).
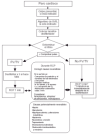
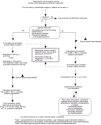
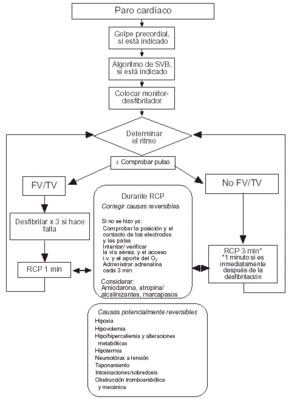
Fig. 1. Paro cardíaco.
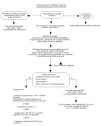
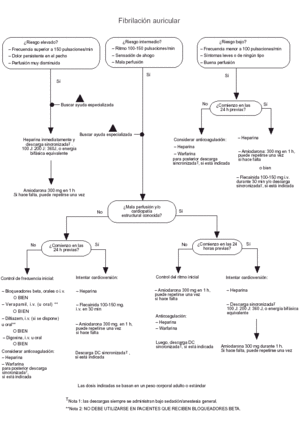
Fig. 2. Fibrilación auricular.
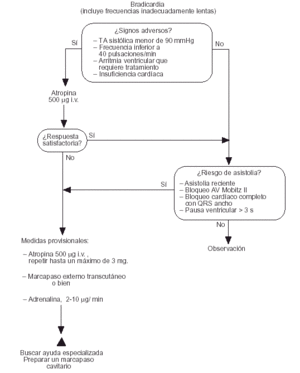
Fig. 3. Bradicardia (incluye frecuencias inadecuadamente lentas para mantener una hemodinámica adecuada).
Asistolia8
Sin cambios importantes en el tratamiento. Se insiste en la importancia de comprobar de forma segura la asistolia antes y después de la aplicación de una descarga. Se facilitan recomendaciones
sobre los criterios que deben cumplirse y el plazo de tiempo antes de abandonar la resucitación. Ya no se recomiendan altas dosis de adrenalina.
Tratamiento de la vía aérea9
La intubación traqueal sigue siendo el método óptimo para asegurar la vía aérea, pero se sabe que esta técnica resulta muy difícil de aprender y mantener en caso de empleo poco frecuente. Hay publicaciones que informan sobre tubos desplazados y mal colocados sin diagnosticar. Se insiste sobre la necesidad de confirmar la colocación correcta de los tubos. Con un ritmo con perfusión sanguínea, debería poderse confirmar la correcta colocación de los tubos mediante una medición cualitativa o cuantitativa del CO2 al final de la espiración, o mediante el detector esofágico, además de los métodos clínicos rutinarios (clase IIb). Con un ritmo sin perfusión sanguínea, el detector esofágico constituye la forma más fiable de comprobar la correcta colocación de los tubos.
La máscara laríngea y el combitubo (clase IIa) constituyen alternativas aceptables a la intubación traqueal y a la bolsa de respiración artificial, especialmente para quienes no practican la intubación traqueal con frecuencia. Con estos dispositivos, la incidencia de regurgitación gástrica es muy baja, y mucho menor que con una bolsa de respiración artificial.
La técnica de inserción es más fácil de adquirir con estos dispositivos y se retiene bien. Resulta primordial que quienes vayan a utilizar cualquier dispositivo para la vía aérea reciban la formación adecuada, y que los resultados sean evaluados.
Ventilación9
Si los pulmones del paciente están siendo ventilados con aire (suficiente para elevar el tórax de forma clara), el volumen de respiración pulmonar con una bolsa de respiración artificial debería ser de 700-1.000 ml insuflados en 2 s. Una vez que se dispone de oxígeno adicional, éste puede quedar reducido a 400-600 ml insuflados en 1-2 s (suficiente para elevar el pecho de forma visible). En la vía aérea no protegida (p. ej., con una bolsa de respiración artificial), menores volúmenes de respiración pulmonar con oxígeno adicional pueden proporcionar oxigenación adecuada a la vez que reducen el riesgo de inflamación gástrica, regurgitación y posterior aspiración pulmonar. Hasta que la vía aérea quede asegurada, deben sincronizarse la ventilación y las compresiones torácicas (una pausa en las compresiones torácicas para permitir la ventilación).
Una vez asegurada la vía aérea del paciente, deben continuar las compresiones torácicas de forma ininterrumpida con una frecuencia de 100 min1 (excepto las interrupciones para la desfibrilación y el control del pulso, cuando sea necesario), y continuar la ventilación a 12 respiraciones min1, aproximadamente. No es necesario sincronizar la ventilación con las compresiones torácicas, ya que las compresiones torácicas sin interrupciones tienen como resultado presiones de perfusión coronaria significativamente más elevadas.
Ayudas para la circulación10
Se aprueban las siguientes ayudas para la circulación como alternativas a las compresiones torácicas externas habituales:
RCP por compresión-descompresión activa (CDA).
RCP por compresión abdominal interpuesta (CAI).
RCP circunferencial.
RCP mecánica (pistón).
RCP por masaje cardíaco directo.
RCP por válvula de admisión bloqueada.
El uso de todas estas técnicas depende de una preparación adecuada por parte de todos los usuarios. Todas están clasificadas como IIb y están a la espera de evaluaciones adicionales.
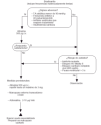
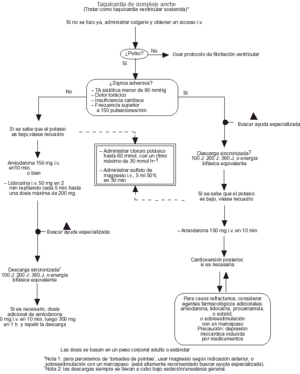
Bradicardias11
Se ha modificado ligeramente la secuencia del algoritmo ERC para bradicardias. Ya no se recomienda la isoprenalina; si no se dispone de marcapasos externos se recomienda en su lugar la infusión de dosis bajas de adrenalina.
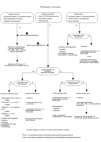
Taquicardias12
El ERC no ha adoptado los algoritmos para taquicardias publicados en las Recomendaciones Internacionales 2000. En su lugar, los algoritmos ERC existentes han sido modificados y se ha añadido un algoritmo para la fibrilación auricular4.
Se aplican ciertos principios básicos:
1. El tratamiento inmediato dependerá de si el paciente se encuentra estable o inestable (presenta signos adversos).
2. Cuando el paciente está inestable es preferible la cardioversión.
3. Todos los fármacos antiarrítmicos poseen propiedades proarrítmicas.
4. No es deseable el uso de más de un fármaco antiarrítmico.
5. Si un fármaco no funciona, la cardioversión debe considerarse el segundo antiarrítmico.
6. Si el paciente presenta una mala función del miocardio, la mayoría de los fármacos antiarrítmicos causarán una mayor alteración.
Fibrilación y flúter auriculares
El paciente es clasificado en un grupo de riesgo de los tres existentes, basándose en la frecuencia cardíaca y en la presencia de signos y síntomas adicionales. Si el paciente pertenece al grupo de alto riesgo probar una cardioversión eléctrica después de heparinización. Las opciones de tratamiento para pacientes con riesgo intermedio dependen de la presencia o ausencia de una hemodinámica adversa, o de una cardiopatía estructural, y de si la aparición de la fibrilación auricular se produce dentro de las 24 h previas.
También puede intentarse una cardioversión en aquellos pacientes pertenecientes al grupo de bajo riesgo, cuando el comienzo de la fibrilación auricular se ha producido en las últimas 24 h. En fibrilaciones de más de 24 horas no debe intentarse la cardioversión hasta que el paciente haya sido tratado con anticoagulantes durante 3-4 semanas.
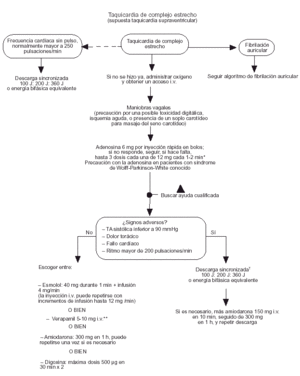
Taquicardia supraventricular de complejo estrecho
Si el paciente no tiene pulso y además presenta una taquicardia de complejo estrecho con una frecuencia mayor a los 250 min1, debe intentarse la cardioversión eléctrica. En otros casos, deben realizarse primero maniobras vagales (maniobra de Valsalva, masaje del seno carotídeo).
El primer fármaco a probar es la adenosina (clase IIa).
Si el paciente presenta signos adversos puede probarse la cardioversión eléctrica, complementada, en caso necesario, con amiodarona.
En ausencia de signos circulatorios adversos puede escogerse un fármaco dentro del grupo del esmolol, verapamilo, amiodarona o digoxina (fig. 5).
Fig. 5. Taquicardia de complejo estrecho (posible taquicardia supraventricular).
Taquicardia de complejo ancho
Si no hay pulso debe seguirse el algoritmo FV. Si el paciente presenta signos circulatorios adversos, o la frecuencia no responde a los fármacos (amiodarona o lidocaína), debe intentarse la cardioversión eléctrica (fig. 4).
Fig. 4. Taquicardia de complejo ancho.
Síndromes coronarios agudos13
Ésta es una nueva sección. De nuevo se dirige al lector al texto completo de las recomendaciones3 y al manual de SVA del ERC4.
Se aplican ciertos principios generales.
1. En la fase prehospitalaria, se debería disponer de un ECG de 12 derivaciones. El ECG por telemetría, o el análisis por ordenador, pueden ampliar las técnicas de diagnóstico prehospitalarias.
2. Debería disponerse de infraestructura suficiente para llevar a cabo una desfibrilación inmediata y un control de las arritmias periparada.
3. En ausencia de contraindicaciones, todos los pacientes con dolor en el pecho de tipo isquémico deben recibir oxígeno, opioides y nitratos (clase I).
4. En ausencia de contraindicaciones, todos los pacientes con infarto de miocardio agudo deben recibir aspirina y bloqueadores beta (estos últimos normalmente en el hospital) (clase I).
5. El tratamiento fibrinolítico prehospitalario resulta beneficioso cuando "el tiempo de llegada al hospital" es superior a 60 min (clase I).
6. La angioplastia constituye una alternativa a la terapia fibrinolítica en centros con un elevado volumen de pacientes y personal cualificado (clase I).
7. En los centros adecuadamente equipados, los pacientes con shock cardiogénico deben ser considerados candidatos para una angioplastia primaria y para la colocación de un balón intraaórtico (clase I).
8. Aquellos pacientes con infarto no-Q y elevado riesgo de angina inestable deben recibir terapia antiplaquetaria con inhibidores de las glucoproteínas IIb/IIIa. También puede utilizarse una terapia antitrombínica con heparina de peso molecular bajo, en lugar de heparina no fraccionada (clase indeterminada).
9. Pacientes con infarto anterior grave y/o malfuncionamiento del ventrículo izquierdo deben recibir inhibidores de la enzima conversiva de la angiotensina en ausencia de contraindicaciones mayores.
10. La terapia a base de glucosa-potasio-insulina puede resultar beneficiosa para los pacientes diabéticos y aquellos sometidos a una terapia de reperfusión.
Cuidados posresucitación14
Aquellos pacientes que presenten hipotermia moderada (> 33 ºC) después de un paro cardíaco no deben recibir calor de forma activa (clase IIb). Los pacientes febriles deben ser enfriados y tratados con antipiréticos (clase IIa). La hipotermia activa tras un paro cardíaco (clase indeterminada) está siendo investigada.
Después de un paro cardíaco, los pacientes que requieren ventilación mecánica deben mantener los valores de PaCO2 dentro de los límites normales (clase IIa). Puede resultar perjudicial la hiperventilación, que produce valores PaCO2 por debajo de lo normal, excepto en pacientes con herniación cerebral (clase III).
SECUENCIA DE ACCIONES
1. Golpe precordial, si está indicado.
Si el paro cardíaco se produce en un ambiente monitorizado, puede administrarse un golpe precordial antes de colocar un desfibrilador. No es probable que funcione si el paro dura más de 30 s.
2. Realizar soporte vital básico, si está indicado. Debe iniciarse un soporte vital básico si se produce algún retraso en conseguir un desfibrilador, pero ello no debe retrasar la desfibrilación.
Es recomendable usar dispositivos para la ventilación y el control de la vía aérea, y proporcionar una ventilación a presión positiva con alta concentración de oxígeno inspirado, preferiblemente del 100%.
3. Colocar un monitor-desfibrilador.
Monitorizar el ritmo cardíaco: colocar las palas del desfibrilador, o los electrodos autoadhesivos en la pared torácica, una justo debajo de la clavícula derecha, la otra en la línea axilar media izquierda.
Colocar electrodos en los miembros o en el tronco, pero bien lejos de los lugares de desfibrilación. Para evitar el retraso de la primera descarga, puede monitorizarse el ritmo inicial a través de las palas de desfibrilación o electrodos. Cuando se haya producido una descarga, existe la posibilidad de que aparezca una asistolia espúrea si se continúa la monitorización a través de las palas y electrodos torácicos. Si cuando se monitoriza a través de las palas y electrodos torácicos aparece un ritmo en el que no está indicada una descarga, tras la primera o segunda descarga, deben colocarse derivaciones periféricas y confirmar el ritmo.
4. Determinación del ritmo (± comprobación del pulso).
Comprobar los signos de circulación, incluyendo el pulso carotídeo, pero sólo si la forma de la onda del ECG es compatible con un gasto cardíaco. No se debe emplear más de 10 s en ello.
Se determinará el ritmo en el monitor como: ritmo en el que está indicada una descarga: fibrilación ventricular (FV) o taquicardia ventricular (TV) sin pulso. Ritmo en el que no está indicada una descarga: actividad eléctrica sin pulso o asistolia
5A. FV/TV. a) Asegurar que no hay nadie cerca del paciente. Colocar las palas del desfibrilador en la pared torácica. Emplear hasta tres descargas secuenciales, si es necesario, de 200, 200 y 360 J con un desfibrilador monofásico, observando el trazado del ECG después de cada descarga para comprobar cualquier cambio de ritmo. Emplear niveles equivalentes adecuados con un desfibrilador bifásico. El objetivo debe ser administrar hasta tres descargas iniciales, si es necesario, en menos de 1 min; b) si la FV/TV persiste después de tres descargas, hacer 1 min de resucitación cardiopulmonar (RCP) (15:2); c) durante la RCP: valorar y corregir las causas reversibles. Si no se hizo previamente, comprobar la posición y el contacto de los electrodos y las palas.
Asegurar y comprobar la vía aérea, administrar oxígeno, conseguir un acceso intravenoso (i.v). (Una vez intubada la tráquea, deben continuar las compresiones torácicas de forma ininterrumpida, a una frecuencia de 100 min1, con ventilaciones efectuadas a 12 min1 aproximadamente, de forma no sincronizada.)
Administrar 1 mg de adrenalina i.v. Si no se ha establecido el acceso venoso se puede considerar la administración de 2-3 mg de adrenalina por vía traqueal en una solución 1:10.000. El intervalo entre las descargas tercera y cuarta no debe durar más de 1 min; d) volver a determinar el ritmo en el monitor. Comprobar los signos de circulación, incluyendo el pulso carotídeo, pero sólo si la forma de onda del ECG es compatible con un gasto cardíaco; e) si el ritmo no es FV/TV, seguir la rama derecha del algoritmo; f) si persiste la FV/TV: considerar el uso de amiodarona en la FV/TV refractaria a las tres descargas iniciales. Intentar la desfibrilación con tres descargas más, a 360 J, con un desfibrilador monofásico, o energía equivalente para un desfibrilador de forma de onda alternativa.
Administrar 1 mg de adrenalina i.v. El proceso de reevaluación del ritmo, administración de las tres descargas y 1 min de RCP durará 2-3 min. Se administra 1 mg de adrenalina en cada bucle cada 3 min. Repetir el ciclo de tres descargas y 1 min de CPR hasta lograr la desfibrilación, y g) cada período de 1 min de RCP ofrece una nueva oportunidad de comprobar la posición y el contacto de los electrodos/palas, de asegurar y verificar la vía aérea, de administrar oxígeno, y de conseguir un acceso i.v., si no se ha hecho previamente.
Considerar el uso de otras medicaciones (p. ej., alcalinizantes).
5B. No FV/TV asistolia, actividad eléctrica sin pulso: a) comprobar los signos de circulación, incluyendo pulso carotídeo; b) realizar, o reiniciar, 3 min de RCP (15:2), si el paciente está en paro cardíaco. Nota: si el ritmo no FV/TV se produce tras la desfibrilación, realizar sólo 1 min de RCP antes de volver a determinar el ritmo y de administrar cualquier medicamento; c) durante la RCP: considerar y corregir las causas reversibles. Si no se hizo previamente, comprobar la posición y contacto de los electrodos y las palas; asegurar y comprobar la vía aérea, administrar oxígeno, obtener un acceso i.v. (Una vez intubada la tráquea, las compresiones torácicas deben seguir de forma ininterrumpida, con ventilaciones a 12 min1 de forma no sincronizada.) Administrar 1 mg de adrenalina i.v. Si no se ha conseguido un acceso venoso, considerar la administración de 2-3 mg de adrenalina por el tubo traqueal en una solución de 1:10 000; d) reevaluar el ritmo después de 3 min de RCP. Comprobar los signos de circulación, incluyendo el pulso de la carótida, pero sólo si la forma de onda del ECG es compatible con el gasto cardíaco; e) si hay FV/TV, seguir la rama izquierda del algoritmo; f) si se produce un ritmo no FV/TV, efectuar 3 min de RCP (15:2). Administrar 1 mg de adrenalina i.v. Como el proceso durará 3 min, se administra 1 mg de adrenalina en cada bucle, cada 3 min; g) cada período de 3 min de RCP ofrece una nueva oportunidad para comprobar las posiciones y el contacto de los electrodos/palas, de asegurar y comprobar la vía aérea, para administrar oxígeno y por obtener acceso i.v., si no se hizo previamente, y h) considerar el uso de otras medicaciones (atropina, alcalinizantes) y de marcapasos externos.
6. Considerar el empleo de otras medidas (medicaciones y marcapasos externos).
Antiarrítmicos
No hay pruebas concluyentes para recomendar sin discusión el empleo de cualquier fármaco antiarrítmico.
La amiodarona es la primera elección en pacientes con FV/TV refractaria a las descargas iniciales. La dosis inicial es de 300 mg diluidos en 20 ml de solución glucosada al 5%, administrados como bolo i.v. Puede considerarse la administración de 150 mg adicionales de amiodarona si la FV/TV recurre.
Considerar el uso de la amiodarona después de las 3 descargas iniciales, pero sin retrasar descargas posteriores.
Alcalinizantes
Considerar la administración de bicarbonato sódico (50 ml de una solución al 8,4%), o un alcalinizante alternativo para corregir una acidosis metabólica severa (pH < 7,1). Cuando no es posible el análisis de sangre, resulta razonable considerar la administración de bicarbonato sódico o un alcalinizante alternativo después de 20-25 min de paro cardíaco.
Atropina
Debe considerarse la administración de una dosis única de 3 mg de atropina, administrada como bolo i.v., en caso de actividad eléctrica sin pulso (ritmo < 60 pulsaciones min1).
Marcapasos externos
Los marcapasos externos pueden desempeñar un papel importante en aquellos pacientes con bradiarritmias extremas, pero no se ha podido establecer su valor en asistolia, excepto en casos de bloqueo trifascicular, donde aparecen ondas P.
7. Valorar/tratar las causas reversibles.
En cualquier paciente con paro cardíaco deben considerarse las causas potenciales del mismo o los factores agravantes para los cuales existe tratamiento específico:
Hipoxia.
Hipovolemia.
Hiper/hipocaliemia.
Hipotermia.
Neumotórax a tensión.
Taponamiento cardíaco.
Intoxicaciones/sobredosificación medicamentosa.
Tromboembolia.
PROCEDIMIENTOS DE SOPORTE VITAL AVANZADO
Asegurar una vía aérea definitiva
Realizar la intubación traqueal. Cuando es efectuada por personal experimentado, la intubación traqueal sigue siendo el procedimiento óptimo.
La máscara laríngea (LMA) o el combitubo constituyen alternativas aceptables a la intubación traqueal, cuando los profesionales sanitarios tienen poca experiencia en intubación traqueal y están bien entrenados para usar LMA y/o combitubo.
Verificar la posición del tubo traqueal o del LMA o combitubo a intervalos regulares.
Realizar ventilación
Ventilar los pulmones del paciente con un 100% de oxígeno, usando una bolsa autohinchable con reservorio, o un ventilador automático.
Conseguir un acceso vascular
Las venas centrales son la ruta óptima para introducir los fármacos rápidamente en la circulación central. Sin embargo, estas rutas requieren preparación especial y pueden presentar complicaciones, algunas de las cuales pueden suponer un potencial riesgo para la vida. A menudo resulta más rápido, más fácil y más seguro efectuar una canulación venosa periférica. Los fármacos administrados por esta ruta deben ir acompañados de una infusión en bolo de 10-20 ml con solución salina al 0,9%. Cuando no es posible el acceso venoso, puede administrarse (adrenalina, atropina y lidocaína solamente) por el tubo traqueal. En este caso se recomienda emplear dosis más altas (2-3 veces) y diluir el medicamento en 10 ml de agua estéril (o usar el contenido de jeringas convenientemente precargadas).
*Miembros del Grupo de Trabajo sobre soporte vital avanzado: Francisco de Latorre. Colin Robertson, Jerry Nolan (coordinadores). Hans Richard Arntz, Rui Araujo, Peter Baskett. Michael Baubin. Joost Bierens, Leo Bossaert, Pierre Carli, Erga Cerchiari, Douglas Chamberlain, Fulvio Kette, Kristian Lexow, Daniel Meyran, Wolfgang Panzer, Eleni Papaspyrou, Miguel Ruano, Petter Steen, Lieven Vergote, Lars Wiklund, Volker Wenzel. Este artículo fue publicado por primera vez en Resuscitation 2001; 48: 211-21 y es reproducido con el permiso del European Resuscitation Council y Elsevier Science.