Aunque el shock cardiogénico es una causa frecuente de ingreso en UCI, en ocasiones su etiología puede ser inesperada.
Una mujer de 41 años fue traída a Urgencias por bajo nivel de consciencia acompañado de una crisis tónico-clónica generalizada. Aparentemente, 7 días antes, había presentado un cuadro infeccioso de vías respiratorias altas.
Entre sus antecedentes destacaban una epilepsia primaria y un parto eutócico 8 meses antes. Durante el embarazo había presentado un síndrome de HELLP, hipertensión arterial y leucopenia, sufriendo, tras el parto, amenorrea, agalactia, falta de apetito y ánimo deprimido durante meses.
A su llegada se encontraba poscrítica, con un Glasgow (GCS) de 9/15, hipotensa (80/50mmHg) y con una glucemia capilar <20mg/dl. Mejoró hemodinámica y neurológicamente hasta un GCS de 14/15 después del aporte de cristaloides y dextrosa. Por temperatura de 39,7°C junto con la historia respiratoria, se inició tratamiento con azitromicina, ceftriaxona y oseltamivir. No hubo datos analíticos anormales inicialmente. Sin embargo, en un control a las 6 h, la CK total fue de 441 UI/l y la troponina i de 7,78μg/l. El ECG demostró un ritmo sinusal a 80 lpm con aplanamiento de onda T en derivaciones precordiales y el ecocardiograma transtorácico (ECOTT) evidenció un ventrículo izquierdo sin dilatación ni hipertrofia, con una fracción de eyección (FEVI) del 35-40%, aquinesia de todos los segmentos basales y una insuficiencia mitral (IM) moderada. Las cavidades derechas fueron normales. Ingresó en UCI para vigilancia hemodinámica.
En la UCI se extrajeron muestras para cultivo, serologías y hormonas, y se continuó con el mismo tratamiento antimicrobiano. Se monitorizó con PICCO® obteniéndose datos compatibles con shock cardiogénico IC1.9, ELWi 12, GEDVi 600, IRVS 2000, al tiempo que se produjo un ascenso del láctico. Se inició infusión de dobutamina y noradrenalina y se mantuvo el aporte de volumen. Diez horas después se instauró tratamiento con hidrocortisona 100mg/8h, por un patrón hormonal anormal: TSH 15,69μIU/ml (0,35-5,0), T4 libre 0,16ng/dl (0,7-1,98), T3 libre 1,20pg/ml (2,3-4,2), IGF-I<25,0ng/ml (55,0-420,0), GH<0,05ng/ml (4,3-6,3), ACTH basal<0,5pg/ml (9,0-55,0), cortisol 1,7μg/dl (4,3-22,4).
A las 24 h del ingreso en UCI, la paciente empeoró. Un nuevo ECOTT evidenció disminución de la FEVI al 25% y el paso de la IM a severa debido a la disfunción ventricular que condicionó tenting valvular. Además, requirió intubación por edema agudo de pulmón. A pesar del soporte vasoactivo, el gasto cardiaco permaneció bajo por lo que se colocó un balón de contrapulsación intraaórtico. Seguidamente sufrió varios episodios de taquicardia ventricular sostenida con repercusión hemodinámica, refractarios a amiodarona y a múltiples cardioversiones eléctricas. Hasta ese momento no se había instaurado el tratamiento con hormona tiroidea por el riesgo de crisis suprarrenal que presentan los pacientes con panhipopituitarismo a los que no se les ha repuesto con suficiente corticoide, pero ante el empeoramiento clínico se administró levotiroxina 100 mcg/24h. Solo entonces se controlaron los persistentes episodios arrítmicos.
Se realizó un cateterismo cardiaco que no encontró lesiones coronarias que justificaran el daño miocárdico y una biopsia endomiocárdica que no fue concluyente, descartándose así la isquemia y la miocarditis.
Durante las 24 h siguientes mejoró la hemodinámica y un nuevo ECOTT evidenció una FEVI del 45%, pasando la IM a ser leve-moderada. La mejoría permitió retirar los fármacos vasoactivos, el balón de contrapulsación intraaórtico, el soporte ventilatorio y la antibioterapia. Fue dada de alta de UCI tras 9 días de ingreso. Todos los cultivos y serologías fueron negativos.
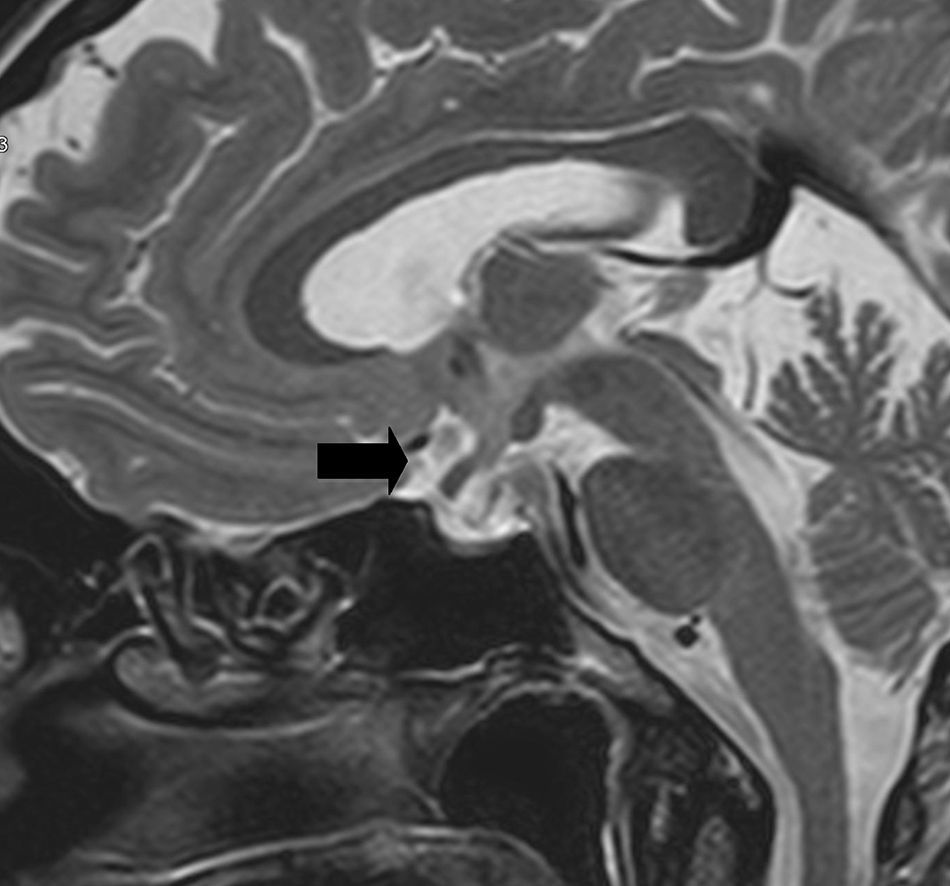
La resonancia magnética cerebral realizada previamente al alta hospitalaria demostró una silla turca parcialmente vacía (fig. 1), lo que junto con los hallazgos hormonales apoyó el diagnóstico de shock cardiogénico secundario a panhipopituitarismo. En la actualidad, mantiene el tratamiento con hidrocortisona y levotiroxina, el perfil hormonal se ha normalizado y, a los 6 meses, el ECOTT muestra una FEVI y contractilidad conservadas y una IM mínima.
El síndrome de Sheehan o necrosis hipofisaria posparto es un cuadro de hipopituitarismo secundario a un infarto de la adenohipófisis, precipitado, generalmente, por una hemorragia uterina masiva. Durante el embarazo, se produce un aumento del tamaño de la adenohipófisis como consecuencia de una hiperplasia de las células secretoras de prolactina, lo que dificulta la perfusión sanguínea y favorece la aparición de isquemia que, según su extensión, da lugar a un grado variable de hipopituitarismo1. Nuestra paciente no sufrió una hemorragia masiva periparto que pudiese justificar la isquemia, sin embargo, creemos que la aparición del síndrome de Sheehan, en este caso, puede estar asociada al síndrome de HELLP, ya que se ha relacionado la trombocitopenia, característica del HELLP, con la aparición de hipopituitarismo2.
La clínica puede aparecer de meses a años tras la agresión inicial; destacan: astenia, amenorrea, agalactia, hipoglucemia, hipotensión, intolerancia al frío y pérdida de vello púbico y axilar1,3. La cirugía, los traumatismos o las infecciones pueden precipitar o agravar los síntomas, favoreciendo la aparición de shock o de coma3, tal y como ocurrió en este caso, en el que la enferma pudo haber presentado una infección de vías respiratorias altas.
Lo relevante es el hecho de que el shock cardiogénico es una manifestación rara del síndrome de Sheehan4,5. Su mecanismo hormonal es poco conocido y se cree que intervienen distintos déficits, como la disminución de la GH y del IGF-1, la insuficiencia adrenal y el hipotiroidismo6,7. Estos déficits aparecen como consecuencia de la necrosis hipofisaria y, entre ellos, es el hipotiroidismo el más relacionado con la aparición del shock cardiogénico5,8,9. En nuestra paciente, la instauración del tratamiento con esteroides y levotiroxina consiguió una recuperación completa y rápida de la función miocárdica y de las arritmias.
Creemos, por tanto, que es importante resaltar que el síndrome de Sheehan debe ser considerado en el diagnóstico diferencial del shock cardiogénico en el puerperio, sobre todo si existen antecedentes de hemorragia uterina masiva periparto o de HELLP, dado que un tratamiento hormonal sustitutorio precoz favorece la pronta reversión del shock.
Al Dr. Domínguez de Villota por su apoyo y dedicación al manuscrito y a otros aspectos de este trabajo.