La exploración clínica es fundamental en la unidad de cuidados intensivos (UCI), sobre todo en la evaluación del paciente con patología neurológica primaria y en la detección de trastornos neurológicos secundarios. Se recomienda que todos los pacientes críticos deben someterse a una exploración neurológica rutinaria, siendo la exploración pupilar (simetría y reactividad pupilar) uno de los componentes más importantes desde el punto de vista pronóstico.
La exploración pupilar tradicional incluye el tamaño, la simetría y la reactividad pupilar a la luz (RPL) cualitativa. Esta exploración tiene un carácter visual y cualitativo, y a menudo se apoya en la utilización de linternas manuales, lo cual se presta a frecuentes errores de detección e interpretación1, lo que pone de manifiesto la falta de estandarización de esta exploración, que podría conllevar retrasos diagnósticos o la realización de intervenciones innecesarias con resultados clínicos adversos.
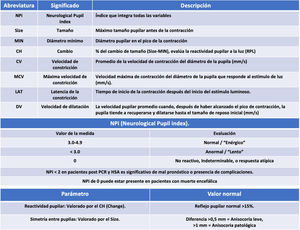
Breve descripción de la técnicaEn los últimos años se ha incorporado una nueva herramienta para la valoración neurológica: la pupilometría óptica automática cuantitativa (fig. 1). Esta exploración se lleva a cabo mediante la utilización de un pupilómetro. Dicho dispositivo permite una exploración no invasiva, cuantitativa, que mide varios parámetros pupilares (fig. 2) de forma fiable y precisa, sorteando los errores y los sesgos de la evaluación cualitativa estándar. Actualmente se comercializan dos dispositivos: Neuroptics® NPi-200 y Neurolight Algiscan®. Ambos dispositivos comparten similitudes, aunque dependiendo del dispositivo, existen otras variables derivadas adicionales que pueden medirse exclusivamente en uno de ellos, por ejemplo, el Neurologic Pupil Index en el NPi-200, basado en un algoritmo matemático patentado por el fabricante2. Aunque existen diversos escenarios y posibles aplicaciones potenciales en el entorno de la UCI2, el presente documento se enfoca en los tres escenarios de patología neurocrítica en los que la aplicación de esta técnica cuenta con mayor evidencia científica actualmente o en los estudios en marcha, como la valoración pronóstica del paciente post-parada cardiorrespiratoria (post-PCR), la detección de la hipertensión intracraneal y la detección y el diagnóstico del daño cerebral secundario.
Pupilometría cuantitativa. A)Pupilómetro NPi-200. B)Parámetros y mediciones de pupilometría. C)Videograbación de la exploración pupilar. D)Pupilometría de paciente post-parada cardiorrespiratoria en las primeras 24h. E)Pupilometría con NPi de 0 en el mismo paciente a las 48h de parada cardiorrespiratoria, y que posteriormente evolucionara a muerte encefálica.
Una de las aplicaciones más estudiadas en la pupilometría y que más peso científico ha ganado en los últimos años es en la valoración del pronóstico neurológico del paciente post-PCR. En una cohorte prospectiva, Suys et al.3 analizaron a 50 pacientes comatosos post-PCR, con terapia de control de la temperatura (TTM), evaluados con pupilometría cuantitativa y RPL cualitativa, en los que encontraron que el AUC para predecir un mal resultado fue mayor para la RPL cuantitativa que la para la RPL cualitativa en distintos puntos temporales (día1, 0,79 frente a 0,56, p=0,005; día2, 0,81 frente a 0,64, p=0,006). Los pacientes con buen pronóstico neurológico tenían un valor de la RPL cuantitativa más alto respecto a los pacientes que presentaron mal pronóstico. La precisión pronóstica de la RPL cuantitativa fue comparable a la del electroencefalograma (EEG) y los potenciales evocados somatosensoriales (PES) (AUC 0,81 frente a 0,80 y 0,73, respectivamente, ambos p>0,20). Solari et al.4 encontraron resultados similares en su estudio, donde los sobrevivientes comatosos post-PCR tenían un valor de la RPL cuantitativa y una velocidad de constricción mayores que los no sobrevivientes. A las 48h, una RPL cuantitativa <13% presentó una especificidad del 100% y una tasa de falsos positivos del 0%.
Probablemente el trabajo más relevante es el de Oddo et al.5, quienes llevaron a cabo un estudio internacional multicéntrico en 456 pacientes comparando la pupilometría cuantitativa mediante el NPi y la RPL cualitativa. Los investigadores encontraron que en cualquier momento entre el día1 y el día3 un NPi ≤2 predijo la evolución a pronóstico neurológico desfavorable (definido por un Cerebral Performance Category [CPC Score] entre 3 y 5), con una especificidad del 100% y una sensibilidad del 32%. La combinación de NPi ≤2 con ausencia bilateral de N-20 en PES proporcionó una mayor sensibilidad (58% frente al 48% respecto a PES solo), con una especificidad comparable (100%). Además, entre los 56/123 pacientes con PES normal y pronóstico neurológico desfavorable (es decir, falsos negativos), 15 (27%) tenían NPi ≤2 y, por tanto, el pronóstico desfavorable se predijo correctamente solo con la pupilometría cuantitativa.
También se ha estudiado la utilidad de la pupilometría en pacientes con ECMOV-A y en pacientes con PCR (ECPR). Miroz et al.6 encontraron que mediante pupilometría un NPi anormal (<3, en cualquier momento entre 24 a 72h) fue 100% específico para predecir mortalidad a los 90días, con 0% de falsos positivos. Por otro lado, un valor de NPi=0 al momento del inicio de la ECMOV-A (n=9) fue 100% predictor de la mortalidad. También Menozzi et al.7 evaluaron la pupilometría en pacientes con características similares, encontrando que, en el grupo tratado con ECPR, dos de nueve pacientes con NPi ≤2 al ingreso presentaron un buen pronóstico neurológico (CPC Score 1-2). Por lo tanto, la decisión de iniciar el soporte con ECPR no debe basarse únicamente en la evaluación de la pupilometría al ingreso.
Pupilometría cuantitativa en la detección de elevación de la presión intracranealLa elevación de la presión intracraneal (PIC) puede ocasionar alteraciones en la exploración pupilar. Los primeros investigadores en aplicar la pupilometría cuantitativa a este ámbito fueron Taylor et al.8, y encontraron que en 13 pacientes con un desplazamiento de la línea media >3mm, la elevación de la PIC >20mmHg, durante >15min, se asociaba a una reducción de la velocidad de constricción pupilar ipsilateral a la lesión. En cinco pacientes con edema cerebral difuso pero sin desplazamiento de la línea media no se encontró reducción de las velocidades de constricción hasta que la PIC superó los 30mmHg. En un estudio multicéntrico que incluyó a 134 pacientes evaluados con pupilometría utilizando el NPi se encontró relación entre un NPi anormal (<3) y la PIC media elevada >30mmHg, mientras que un NPi normal (3-5) se asociaba a una PIC media <20 mmHg9. En un estudio observacional en 54 pacientes con trauma craneoencefálico (TCE) grave con monitorización de la PIC y pupilometría medida cada 6h se examinaron las tendencias del NPi a lo largo del tiempo, y se encontró que en los sujetos con hipertensión intracraneal (HIC) sostenida se asociaron con una disminución concomitante del NPi. Además, los valores anormales del NPi fueron más frecuentes en los pacientes con HIC refractaria y se asociaron con un pronóstico desfavorable a los 6meses (Glasgow Outcome Scale [GOS] entre 1 y 3)10.
Respecto a la utilidad de la pupilometría en la HIC, cabe destacar que no solo es importante determinar valores anormales aislados, sino los cambios durante el tiempo. Algunos trabajos han reportado cambios del NPi posterior a la administración de osmoterapia en pacientes con hipertensión intracraneal8. Hallazgos similares han sido encontrados mediante la medición de la velocidad de constricción pupilar, observando cambios en la dinámica pupilar en pacientes con HIC asociados a la administración de manitol e implantación de un drenaje ventricular externo, por lo que la pupilometría cuantitativa podría tener cierto papel en la monitorización de la respuesta al tratamiento de la HIC.
Pupilometría cuantitativa en la detección y diagnóstico de daño cerebral secundarioDado el elevado potencial de la pupilometría como herramienta de vigilancia y diagnóstico neurológico, se ha intentado ampliar el abanico de posibles usos. Teniendo en cuenta esto, Aoun et al.11., utilizando un registro multi-institucional, analizaron a 54 pacientes con hemorragia subaracnoidea (HSA), evaluados con pupilometría cualitativa cada 4h. Encontraron una asociación significativa (p<0,001) y fuerte (OR 3,3930) entre el desarrollo de isquemia cerebral diferida (ICD) y disminución del NPi (<3). Siete de los doce pacientes que presentaron ICD mostraron una disminución de NPi <3 después de un lectura inicial normal. En cinco de estos pacientes el descenso del NPi se produjo más de 8h antes de presentar un deterioro clínico neurológico.
Actualmente se encuentra en marcha un estudio internacional multicéntrico (NCT04490005) con el objetivo evaluar la asociación entre la función pupilar anormal, evaluada por NPi, y el pronóstico a largo plazo en pacientes con lesión cerebral aguda (TCE, HSA y hemorragia intracraneal).
ConclusionesLa pupilometría cuantitativa proporciona evaluaciones de forma fiable, precisa y rápida a pie de cama en pacientes críticos. Además, tiene un gran potencial para la monitorización y la detección precoz de lesiones cerebrales secundarias en la UCI. Datos multicéntricos recientes indican que el NPi tiene una alta especificidad para predecir un pronóstico desfavorable evaluado mediante las escalas GOS (para patología neurovascular o TCE) o CPC (en pacientes con encefalopatía post-anóxica), según corresponda, incluso llegando a ser de forma precoz en pacientes en coma post-PCR, por lo que deberíamos considerar la incorporación de esta herramienta de exploración y detección de complicaciones neurológicas, con el objetivo homogenizar tan importante evaluación, que quizá permita incrementar nuestra capacidad de detectar complicaciones de forma precoz y disminuir la tasa de errores en la toma de decisiones, sobre todo desde el punto de vista pronóstico en los pacientes neurocríticos.
FinanciaciónEl presente trabajo no ha contado con ni ha recibido financiación por parte de entidades gubernamentales o privadas, bajo ningún concepto.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses en relación con este artículo.
Agradecemos al profesor Dr. José Garnacho Montero por su invitación a escribir este artículo.