En los servicios de Medicina Intensiva (SMI) se realizan múltiples intervenciones a los pacientes críticos. Nuestros objetivos son conocer la presencia en la práctica diaria de los SMI de elementos relacionados con los 6 indicadores de calidad en Bioética de la Sociedad Española de Medicina Intensiva Crítica y Unidades Coronarias y la participación de sus miembros en los comités de ética asistencial.
Material y métodosEstudio observacional multicéntrico mediante encuesta que estudia aspectos descriptivos de los SMI, plantea 25 cuestiones relacionadas con los indicadores de calidad bioéticos y describe la participación de miembros del SMI en los comités de ética asistencial. Los SMI se clasifican por tamaño (mayor/menor de 10 camas) y tipo de hospital (público/privado-concertado, docente/no docente).
ResultadosEn las 68 encuestas analizadas encontramos: información familiar diaria (97%), efectuada en sala de información (82%); protocolos de cuidados al final de vida (44%); formulario de limitación de tratamiento de soporte vital (48,43%); protocolo de contención (40%). El cumplimiento del proceso de consentimiento informado es: traqueostomía (92%), intervención vascular (76%), depuración extrarrenal (25%). La presencia actual de miembros del SMI en el Comité de Ética es frecuente (69%).
ConclusionesLa información a familiares es adecuada, aunque hay SMI sin sala de información. El cumplimiento del proceso de consentimiento informado de varios procedimientos es insuficiente. La participación de miembros del SMI en los comités de ética asistencial es frecuente. Los resultados evidencian margen de mejora en la calidad bioética de los SMI.
Multiple interventions are performed in critical patients admitted to Intensive Care Units (ICUs). This study explores the presence in the daily practice of ICUs of elements related to the 6 bioethics quality indicators of the Spanish Society of Intensive and Critical Care Medicine and Coronary Units, and the participation of their members in the hospital ethics committees.
Materials and methodsA multicenter observational study was carried out, using a survey exploring descriptive aspects of the ICUs, with 25 questions related to bioethics quality indicators, and assessing the participation of ICU members in the hospital ethics committees. The ICUs were classified by size (larger or smaller than 10 beds) and type of hospital (public/private-public concerted center, with/without teaching).
ResultsThe 68 analyzed surveys revealed: daily informing of the family (97%), carried out in the information room (82%); end-of-life care protocols (44%); life support limitation form (48.43%); and physical containment protocol (40%). Compliance with the informed consent process referred to different procedures is: tracheostomy (92%), vascular procedures (76%), and extrarenal clearance (25%). The presence of ICU members in the hospital ethics committee is currently frequent (69%).
ConclusionsInformation supplied to relatives is adequate, although there are ICUs without an information room. Compliance with the informed consent requirements of various procedures is insufficient. The participation of ICU members in the hospital ethics committees is frequent. The results obtained suggest a chance for improvement in the bioethical quality of the ICU.
Los servicios de Medicina Intensiva (SMI) son unas organizaciones de profesionales sanitarios que ofrecen asistencia multidisciplinar a pacientes que siendo susceptibles de recuperación, requieren soporte de órganos o sistemas1. En este ámbito, la preocupación constante del equipo asistencial por una atención de calidad al enfermo y la instauración de ciclos de mejora continua deben ser primordiales en nuestro quehacer diario.
Los aspectos bioéticos en el manejo del enfermo crítico son especialmente relevantes a la hora de asegurar la calidad asistencial. El respeto de la autonomía del paciente a través de la información, la solicitud del consentimiento informado y la exploración de existencia de instrucciones previas constituyen un requisito ético y legal y forman una parte esencial del proceso de toma de decisiones. Para ello es necesario que la información a pacientes y familiares se realice de forma adecuada y efectiva, en un ambiente confortable que permita preservar la intimidad. También la existencia de protocolos de adecuación de cuidados de final de vida, de limitación de tratamientos de soporte vital (LTSV) o de medidas de contención permite reducir la variabilidad de la práctica clínica y facilita la actuación de los profesionales. Todo ello consigue, finalmente, unos cuidados de fin de vida de calidad.
La limitación de tratamientos de soporte vital (LTSV) es frecuente y variable en los SMI, con una aplicación del 10% en enfermos ingresados en UCI europeas entre los años 1999 y 20002 y del 34-41% en algunas series de nuestro país3,4, que llega a ser del 70% si tienen datos de fallo multiorgánico5. Una reciente serie de SMI españoles6 muestra alguna limitación al tratamiento en el 34,3% de los enfermos con estancia prolongada y que presentan complicaciones graves, con una mortalidad del 82,7% en el SMI y del 93% durante su estancia hospitalaria. La adecuación de los cuidados al final de la vida, una vez tomada la decisión de LTSV, debe contemplarse en el proceso de atención de estos pacientes.
Los indicadores de calidad son instrumentos de medida que señalan la presencia o la intensidad de un fenómeno con el objetivo de identificar problemas o situaciones de mejora potencial.
El uso de indicadores de calidad ha demostrado su utilidad como instrumento para medir la práctica habitual y evaluar la eficacia de medidas establecidas para la mejora de la calidad, permitiendo identificar y diseminar las mejores prácticas7. El proyecto inicial de «Indicadores de calidad en el enfermo crítico» ha sido realizado por la Sociedad Española de Medicina Intensiva Crítica y Unidades Coronarias (SEMICYUC) bajo el soporte metodológico de la Fundación Avedis Donabedian8. El objetivo del mismo fue el desarrollo de 120 indicadores clave en la atención del enfermo crítico9. En 2011 se llevó a cabo una revisión de los mismos indicadores de calidad, en una publicación editada por la SEMICYUC10, que es la considerada en el estudio. Por parte del Grupo de Trabajo de Bioética (GTB) de la SEMICYUC se elaboraron 6 indicadores de calidad (tabla 1).
Indicadores de calidad de Bioética de la SEMICYUC
| Indicador n.o 96. Adecuación de los cuidados al final de vida | % de enfermos fallecidos en SMI con LTSV a los que se aplicó el protocolo de cuidados de final de vida |
| Indicador n.o 97. Información a los familiares de los enfermos en el SMI | % de informaciones que cumplen con los requisitos |
| Indicador n.o 98. Incorporación de las instrucciones previas en la toma de decisiones | % de enfermos incompetentes en los que hay constancia de exploración de existencia de documento de instrucciones previas |
| Indicador n.o 99. Cumplimentación del Documento de consentimiento informado | % de documentos cumplimentados |
| Indicador n.o 100. Limitación del tratamiento de soporte vital | % de indicaciones de LTSV que cumplen los requisitos |
| Indicador n.o 101. Uso de medidas de contención | % de contenciones ajustadas al protocolo |
LTSV: limitación del tratamiento de soporte vital; SMI: Servicio de Medicina Intensiva.
El objetivo primario de nuestro trabajo fue valorar si están considerados en la práctica habitual de los SMI los 6 indicadores de calidad bioética de la SEMICYUC incluidos en el apartado de Bioética. Los objetivos secundarios fueron 2: primero, valorar la presencia desigual de esos indicadores en los SMI según el tipo y tamaño del hospital, el tamaño del SMI y la presencia de médico residente de Medicina Intensiva; y segundo, conocer el grado de participación de los miembros de los SMI en los comités de ética asistencial (CEA) de los hospitales.
Material y métodosEstudio observacional multicéntrico, realizado a través de una encuesta elaborada por el GTB (Anexo 1, material disponible en la versión online), en la que se incluyen elementos descriptivos-demográficos de los SMI: sociedad autonómica de Medicina Intensiva, tipo de hospital público/concertado-privado, con/sin docencia universitaria, número de camas del SMI/número de camas de todo el hospital, número de médicos adjuntos/residentes y de personal de Enfermería que trabajan en los SMI. Incluye, asimismo, cuestiones orientadas a conocer el grado de sensibilidad en los SMI a los temas bioéticos, valorando la presencia de elementos relacionados con estos indicadores de Bioética en la práctica diaria, sin evaluar el grado de cumplimiento de los indicadores, tal y como están descritos en el listado de 2011. Finalmente, se evalúa la participación de profesionales de los SMI en el CEA de su hospital.
La encuesta se realizó en 2 fases: una inicial, realizada en el seno de la Sociedad Valenciana de Medicina Intensiva durante el mes de febrero de 2015; y una posterior, a nivel nacional, entre los meses de octubre y diciembre de 2015. Se consideró el interés de realizar la encuesta por el GTB, y que la misma se cumplimentase por cada SMI, bien por la persona que coordina los temas bioéticos, bien por la jefatura de servicio; no se recopiló el dato de quién cumplimentó la encuesta. La difusión se realizó a través de los integrantes del GTB en sus respectivas sociedades autonómicas. Se intentó acceder a aquellos SMI en los que no había asociados al GTB, dirigiendo e-mails y llamadas telefónicas a la presidencia o la secretaría de la sociedad autonómica de Medicina Intensiva correspondiente.
Los datos se analizaron de forma agregada, manteniendo la confidencialidad de los hospitales y profesionales participantes. Se efectuó una primera descripción global de todas las encuestas. En segundo lugar, se realizó un análisis de subgrupos con base en variables que pueden tener, a priori, influencia en una mayor o menor sensibilidad en temas bioéticos: carácter del hospital (público vs. privado-concertado), de tamaño mayor (≥300 camas) o menor (<300); SMI de tamaño mayor (≥10 camas) o menor (<10), con presencia o no de médicos residentes en Medicina Intensiva.
Las variables categóricas se describieron con proporciones (%) y las numéricas continuas con media, desviación estándar, mínimo y máximo. Se usó el test de ji cuadrado en la comparación de variables categóricas. Estos cálculos se efectuaron con el paquete estadístico SPSS v. 15.
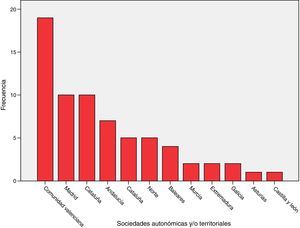
ResultadosSe incluyeron en el análisis las 68 encuestas correspondientes a otros tantos SMI (Anexo 2, material disponible en la versión online). La distribución por sociedades autonómicas se detalla en la figura 1. Corresponden a SMI de hospitales públicos (54), concertados (7) y de gestión privada (7).
Hay mucha variedad en el tamaño de los SMI (de 5 a 48 camas, con media=16,3 y desviación estándar=9,6) y de los hospitales (de 60 a 1.104 camas, con media=426,6 y desviación estándar=253,7). Se trata de SMI con menos de 10 camas (18) y con 10 o más camas (50), y están ubicados en 25 hospitales con menos de 300 camas y en 43 con más de 300 camas. La labor docente que se desarrolla en estos SMI es importante: en 63 se da formación a Medicina o a Enfermería (92,6%), con 48 SMI que dan formación a ambos (70,6%); se forman médicos residentes en Medicina Intensiva en 42 SMI (61,8%), y hay rotación de médicos residentes de otras especialidades distintas a la Medicina Intensiva en 55 (80,9%).
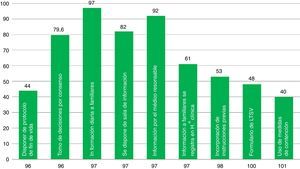
La presencia de elementos asociados a los indicadores de calidad en los SMI es desigual (fig. 2). Aspectos como la toma de decisiones por consenso del personal médico con Enfermería, la información diaria a familiares, el disponer de una sala acondicionada para la información a familiares y que la información se realice por el médico responsable del paciente son prácticas mayoritarias, cercanas o superiores al 80%. Los restantes aspectos incluidos en la encuesta, como el disponer de un protocolo de fin de vida o de medidas de contención, o la presencia en el SMI de un formulario de LTSV son menos frecuentes (61-40%). Algo mayor (69%) es la presencia de algún miembro del SMI (médico y/o enfermera) en el CEA del hospital.
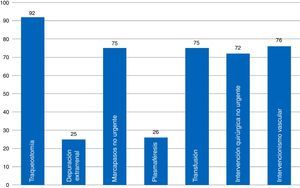
Respecto al indicador 99, relacionado con los documentos de consentimiento informado (DCI) recomendados por el GTB y habituales en los SMI (fig. 3), se encuentra que en la inmensa mayoría de los SMI que respondieron a la encuesta el DCI para traqueostomía percutánea está disponible. Procedimientos frecuentes en los SMI como las transfusiones, el implante no urgente de marcapasos, la intervención quirúrgica no urgente y el intervencionismo vascular tienen DCI en menos SMI (72-76%). Procedimientos con muy baja implementación de DCI son la plasmaféresis (presente probablemente en pocos SMI) y técnicas de depuración extrarrenal. En el apartado de otros procedimientos habituales en los SMI, se describe: implantación de vías centrales (N=16; 23,5%), cardioversión eléctrica programada (N=9; 13,2%), sedación programada para procedimientos (N=7; 10,3%), trombolisis en el ictus (N=5; 7,4%). En un 28,6% de los SMI (N=19) se hace uso de un DCI genérico en que se especifica el procedimiento que se va a realizar.
Se han realizado análisis de subgrupos para valorar la relación entre la presencia de algún factor y la frecuencia de elementos asociados a los indicadores de calidad. Se indican en las tablas los resultados estadísticamente significativos, o cercanos a la significación (p<0,2) con diferencias de proporciones clínicamente importantes. En los hospitales con un modelo público de gestión (tabla 2) son más frecuentes un protocolo de cuidados de fin de vida y la cumplimentación del DCI de traqueostomía, mientras la presencia de protocolo de medidas de contención es más frecuente y hay mayor presencia de miembros del SMI en el CEA en hospitales privados.
Diferencias importantes entre los hospitales públicos versus privados-concertados
| Hospital público | Hospital privado-concertado | p | |
|---|---|---|---|
| Protocolo CFV | 28/54 51,9% | 2/14 14,3% | 0,015 |
| DCI traqueostomía | 51/54 94,4% | 11/14 78,6% | 0,097 |
| Disponible protocolo de medidas de contención | 19/54 35,2% | 8/14 57,1% | 0,135 |
| Presencia de miembro SMI en CEA | 35/54 64,8% | 12/14 85,7% | 0,197 |
CEA: Comité de Ética Asistencial; CFV: cuidados de final de vida; DCI: documento de consentimiento informado; SMI: Servicio de Medicina Intensiva.
La comparación de los hospitales grandes frente a los pequeños (tabla 3) muestra una mayor frecuencia de sala de información a familiares y presencia de DCI de terapia de reemplazo renal y de transfusión de hemoderivados en los hospitales grandes, con mayor frecuencia de protocolos de cuidados de fin de vida y de información a la familia por parte del médico responsable del paciente, y de disponer de documento de LTSV en los hospitales pequeños.
Diferencias relevantes entre hospitales de gran tamaño y menores (≥300 y<300 camas)
| Hospital grande (≥300 camas) | Hospital pequeño (<300 camas) | p | |
|---|---|---|---|
| Protocolo CFV | 4/18 22,22% | 26/50 52% | 0,029 |
| Sala específica de información | 17/18 94,4% | 39/50 78% | 0,16 |
| Médico informante es el responsable del paciente, y no el de guardia | 14/18 77,8% | 48/49 98% | 0,016 |
| DCI técnicas depuración extrarrenal | 7/18 38,9% | 10/50 20% | 0,113 |
| DCI transfusión no urgente de hemoderivados | 17/18 94,4% | 34/50 68% | 0,084 |
| Disponible documento de LTSV | 6/18 33,3% | 27/50 54% | 0,132 |
CFV: cuidados de fin de vida; DCI: documento de consentimiento informado; LTSV: limitación del tratamiento de soporte vital.
La comparación por tamaño de los SMI (tabla 4) muestra una mayor frecuencia de sala de información y mayor presencia de DCI de terapia de reemplazo renal y de transfusión de hemoderivados en los SMI grandes, y mayor frecuencia de protocolos de cuidados de fin de vida, de información a familiares por el médico responsable del paciente, mayor presencia de documento de LTSV y mayor presencia de un miembro del SMI en el CEA en los SMI pequeños.
Comparación entre servicios de Medicina Intensiva grandes (≥10 camas) y pequeños (<10 camas)
| SMI grande (≥10 camas) | SMI pequeño (<10 camas) | p | |
|---|---|---|---|
| Protocolo CFV | 4/18 22,22% | 26/50 52% | 0,029 |
| Sala específica de información | 17/18 94,4% | 39/50 78% | 0,16 |
| Médico informante es el responsable del paciente, y no el de guardia | 14/18 77,8% | 48/49 98% | 0,016 |
| DCI técnicas depuración extrarrenal | 7/18 38,9% | 10/50 20% | 0,113 |
| DCI transfusión no urgente hemoderivados | 17/18 94,4% | 34/50 68% | 0,084 |
| Disponible documento de LTSV | 6/18 33,3% | 27/50 54% | 0,132 |
| Hay o ha habido algún facultativo del SMI en el CEA | 10/18 55,5% | 37/50 74% | 0,146 |
CEA: Comité de Ética Asistencial; CFV: cuidados de final de vida; DCI: documento de consentimiento informado; LTSV: limitación del tratamiento de soporte vital; SMI: Servicio de Medicina Intensiva.
La tabla 5 muestra la diferencia de los SMI con y sin médicos residentes en formación de Medicina Intensiva. Es más frecuente en los SMI con residentes de Medicina Intensiva la presencia de protocolo de cuidados de fin de vida, que el médico informante a la familia sea el responsable del enfermo y que exista un documento de LTSV. Y a la inversa, es más frecuente que se disponga de una sala específicamente destinada a informar, que se disponga de DCI de terapias de reemplazo renal y de transfusión de hemoderivados y de protocolos de contención en los SMI sin residentes en Medicina Intensiva.
Diferencias entre servicios de Medicina Intensiva con residentes de Medicina Intensiva y sin ellos
| SMI con MIR Medicina Intensiva | SMI sin MIR Medicina Intensiva | p | |
|---|---|---|---|
| Protocolo CFV | 25/42 59,5% | 5/26 19,2% | 0,001 |
| Sala específica de información | 32/42 76,2% | 24/26 92,3% | 0,090 |
| Médico informante es el responsable del paciente, y no el de guardia | 40/41 97,6% | 22/26 84,6% | 0,070 |
| DCI técnicas depuración extrarrenal | 8/42 19% | 9/26 34,6% | 0,15 |
| DCI transfusión no urgente hemoderivados | 27/42 64,3% | 24/26 92,3% | 0,019 |
| Disponible documento de LTSV | 25/42 59,5% | 8/26 30,8% | 0,021 |
| Disponible protocolo de medidas de contención | 14/42 33,3% | 13/26 50% | 0,172 |
CFV: cuidados de final de vida; DCI: documento de consentimiento informado; LTSV: limitación del tratamiento de soporte vital; MIR: médico interno residente; SMI: Servicio de Medicina Intensiva.
Por último, la tabla 6 muestra las diferencias entre los SMI con presencia actual de alguno de sus miembros, médico/médica y/o enfermera/enfermero, en el CEA del hospital. Es más frecuente que el médico responsable sea el que informa a los familiares, que se registre información proveniente de la historia clínica y que haya documento de LTSV en los SMI con representantes en el CEA, mientras que es más frecuente que haya sala específicamente dedicada a informar a los familiares en los SMI sin representantes en el CEA.
Diferencias entre los servicios de Medicina Intensiva con presencia de representantes actuales en los comités de ética asistencial frente a aquellos sin presencia en estos
| Presencia de representantes del SMI en CEA | Ausencia de representantes del SMI en CEA | p | |
|---|---|---|---|
| Sala específica de información | 35/47 74,5% | 21/21 100% | 0,013 |
| Médico informante es el responsable del paciente, y no el de guardia | 45/47 95,7% | 17/20 85% | 0,153 |
| Registro habitual de la información en la historia clínica | 23/34 67,6% | 7/15 46,7% | 0,165 |
| Disponible documento de LTSV | 26/47 55,3% | 7/21 33,3% | 0,094 |
CEA: Comité de Ética Asistencial; LTSV: limitación del tratamiento de soporte vital; SMI: Servicio de Medicina Intensiva.
La Ley 41/2002, básica reguladora de la autonomía del paciente y de derechos y obligaciones en materia de información y documentación clínica, es el apoyo legislativo principal que sustenta los indicadores bioéticos11. Esta ley regula aspectos de elementos bioéticos desarrollados en estos últimos años e incluidos en nuestro trabajo, como las voluntades anticipadas, el consentimiento informado y la historia clínica, junto con aspectos sobre el derecho del paciente a recibir información sobre su estado de salud.
La evaluación de los indicadores de calidad es fundamental para la identificación de problemas, así como de áreas de mejora. En nuestro ámbito se realizan encuestas que permiten conocer el grado de cumplimiento de estos indicadores, o la presencia de elementos relacionados con ellos. Se han publicado varias encuestas en los últimos años para conocer el manejo del fallo renal12, el empleo de albúmina13 o el hábito transfusional14.
Con respecto al indicador 96, en nuestro trabajo se encuentra un porcentaje menor de los SMI que disponen de protocolos de manejo de enfermos al final de su vida que el publicado por Estella et al.4 del 56,4%, en un trabajo en que se valoraron 39 SMI durante una semana. Esta baja implantación probablemente se modifique al alza por la puesta en marcha del protocolo de donación en asistolia (Maastricht III) en un mayor número de SMI15. Los aspectos de esta encuesta relativos al final de la vida y a tratamientos paliativos ya se recogían en el documento de consenso elaborado por el GTB de nuestra sociedad16. Se insiste en ese documento en llevar a cabo los fines de la Medicina en nuestros enfermos, y cuando la situación del paciente se haga irreversible, se vele por su cuidado y por una muerte en paz. Nuestra sociedad ya propugnaba en trabajos previos realizar protocolos de tratamiento al final de la vida17. Otros trabajos del ámbito anglosajón apuntan en la misma dirección18,19. Se debe señalar que los protocolos de cuidados al final de vida son más habituales en hospitales públicos y pequeños, en SMI pequeños, con médicos residentes en Medicina Intensiva y con miembros que forman parte de los CEA.
La información a familiares (indicador 97) tiene el objetivo de transmitir al enfermo la finalidad y la naturaleza de la intervención que se va a realizar10. Se debe buscar la privacidad en la información, ofreciendo un ambiente confortable siempre que sea posible. El trabajo de Nelson et al.20 valora cuestiones relacionadas con los cuidados del final de vida dentro de los SMI y califica como muy relevante y negativo el hecho de tener un lugar poco adecuado para reunirse con la familia. Los datos de nuestra encuesta referidos a este punto son aceptables (información diaria, dada por el médico responsable y en una sala dotada para este fin en unos porcentajes superiores al 80%), aunque se debe recordar que un 18% de los SMI no disponen de sala específica de información a familiares. Se dispone de sala de informar con más frecuencia en hospitales grandes, en SMI grandes, sin médicos residentes en Medicina Intensiva y sin miembros incluidos en los CEA. El médico informante es el responsable del paciente con más frecuencia en los hospitales pequeños, en los SMI pequeños, con médicos residentes de Medicina Intensiva y con miembros del SMI que forman parte de los CEA.
La menor presencia de sala de información para familiares en SMI con representantes en el CEA, teóricamente más sensibilizados a los temas bioéticos, parece fruto de la casualidad.
Los documentos de instrucciones previas/voluntades anticipadas (indicador 98) recogen los deseos expresados anticipadamente por la persona sobre los cuidados que desea o no recibir cuando no pueda manifestarlos por incapacidad, y respetan la autonomía de los pacientes y permiten la designación de un representante, facilitando la toma de decisiones21. En nuestro trabajo se indaga la presencia de documento de instrucciones previas en la mitad de los SMI, y los análisis de subgrupos realizados no muestran diferencias significativas en este comportamiento (porcentajes análogos en los distintos tipos de hospitales y SMI, y también ante la presencia o ausencia de miembros del SMI en el CEA del hospital).
Aunque es requisito la información y solicitud de consentimiento informado ante cualquier actuación médica, el uso de DCI por escrito se realiza en determinados procedimientos (indicador 99). Se formalizan cuando un paciente da su autorización a un procedimiento diagnóstico o terapéutico, tras haber sido informado por su médico. En el DCI se vierte la información sobre las ventajas e inconvenientes, las alternativas y las consecuencias de un proceso asistencial determinado22,23. Los porcentajes de uso de los DCI son bajos e insuficientes en muchos procedimientos habituales, como la depuración extrarrenal, o en otros procedimientos comunes en nuestra práctica diaria, como la transfusión de hemoderivados. A pesar del rechazo al DCI genérico por nuestro grupo de trabajo en 200223, su uso parece aún inadecuadamente alto. En nuestra serie es más frecuente la presencia de DCI de terapias de reemplazo renal en hospitales grandes y en SMI grandes, y sin residente en formación de Medicina Intensiva. En el análisis de subgrupos de los restantes DCI no hay diferencias estadísticamente significativas o clínicamente importantes.
La LTSV hace referencia a la decisión clínica que toma el equipo asistencial conjuntamente con el paciente o su familia, teniendo en cuenta las preferencias del enfermo, para no instaurar o retirar medidas de soporte vital, puesto que no serán beneficiosas para él. Se justifica por el respeto a la dignidad humana, el respeto a la autonomía del paciente y a la libertad de decisiones sobre su propia muerte, y el deber del profesional de no realizar tratamientos que no aporten beneficio al paciente2,3. El indicador 100 evalúa la calidad de la LTSV contemplando los requisitos que deben tenerse en cuenta en el proceso, incluyendo su documentación en la historia clínica, y está relacionado con que el SMI disponga de un formulario en el que se detallen los aspectos particulares de la LTSV. En nuestro trabajo, la presencia de documentos de LTSV es más frecuente en hospitales pequeños y SMI pequeños con presencia de residentes de Medicina Intensiva y con miembros en el CEA.
Las medidas de contención física siempre debieran ser un último recurso; se trata de controlar conductas que suponen un riesgo elevado para el propio paciente, tras el fracaso de las medidas de contención verbal, las medidas ambientales y las de contención farmacológica (indicador 101). Están indicadas en cuadros de agitación importante, y siempre presuponen informar al paciente (en la medida de lo posible) y a su familia de su objetivo, aplicando un protocolo específico que minimice los riesgos y respete la integridad física del paciente24,25. Se dispone de un protocolo de medidas de contención física solamente en el 40% de los SMI incluidos en nuestro trabajo, y no se encuentran diferencias en el análisis de subgrupos en función del tipo de hospital o del SMI. La puesta en marcha de iniciativas como el proyecto HU-CI (www.humanizandoloscuidadosintensivos.com) puede repercutir en un mejor manejo y una reducción de la frecuencia de sujeciones pasivas de los enfermos de UCI.
Nuestro trabajo, impulsado por el GTB, adolece de ciertas limitaciones. En primer lugar, la encuesta (como cualquier otra) no es obligatoria, con una tasa de respuesta desigual a lo largo del territorio español, lo que puede conducir a una cierta distorsión de la situación real de nuestras unidades. Para intentar luchar contra ese sesgo de información se han usado varias vías para informar a los SMI del desarrollo del trabajo. La ausencia de un censo de los SMI de nuestro país es una limitación importante que va en contra de la necesaria exhaustividad en la realización de nuestra encuesta y que empeora su representatividad. En segundo lugar, puede haber cierto sesgo de veracidad, inherente a cualquier encuesta, el contestar lo que nos gustaría ser/tener y no lo que somos/tenemos. En tercer lugar, no hay una elección aleatoria de las unidades escogidas y quizá hayan contestado aquellas más decididas a llevar a cabo avances significativos en el campo de la Bioética, lo que puede suponer una imagen final incluso «demasiado buena». Y en cuarto lugar, el contacto inicial con responsables de asuntos de Bioética de los servicios puede conllevar cierto sesgo en la información recogida; sin embargo, los datos hallados (por ejemplo, la baja frecuencia de protocolos de manejo de situaciones de LTSV) y la ausencia de diferencias significativas en los elementos medidos en los SMI con y sin miembros en los CEA no apuntan en esa dirección. Se trata, en fin, de una imagen estática de la situación, que podría reeditarse en años venideros.
Este estudio también tiene varios puntos sobresalientes. En primer lugar, y según nuestro conocimiento, es el primer trabajo de estas características que se realiza en España y en los países de nuestro entorno sobre estas cuestiones, al tratarse de indicadores de calidad de nuestra sociedad; esta originalidad hace imposible comparar nuestras conclusiones con las de trabajos análogos. En segundo lugar, se debe resaltar que los SMI que han cumplimentado la encuesta están ubicados en casi todas las sociedades autonómicas. En tercer lugar, la evaluación de los indicadores de calidad ha permitido detectar áreas de buena práctica en nuestros SMI, como la información diaria a los familiares, la toma de decisiones clínicas por consenso del equipo disciplinar y la presencia de una sala de información. Y en cuarto lugar, también nuestros resultados han detectado áreas de mejora futura, como que en menos del 50% de los SMI haya un protocolo de cuidados al final de la vida, un formulario de LTSV o un protocolo de medidas de contención. También la baja disponibilidad de DCI de algunos procedimientos, como marcapasos no urgentes, transfusión de hemoderivados, intervención quirúrgica no urgente o intervencionismo vascular, es un aspecto que necesita mejorar.
En resumen, nuestro estudio pone de manifiesto que el grado de implantación de los indicadores de calidad en los SMI es mejorable. El indicador de información a familiares es el de mejor cumplimiento, y se precisan acciones de mejora sobre los indicadores relacionados con la cumplimentación de DCI. El análisis de los indicadores de calidad como instrumento de gestión puede ayudar a la detección de áreas de mejora en los SMI.
AutoríaTodos los autores del trabajo han participado en la elaboración del manuscrito, dando su aprobación a la versión final del artículo.
Conflicto de interesesLos autores de este trabajo declaran que no existe ningún potencial conflicto de interés relacionado con el artículo.
Los resultados de este trabajo se presentaron en el LI Congreso de la SEMICYUC (Valencia, 19-22 de junio de 2016) y en el 29th Annual Congress of the European Society of Intensive Care Medicine (Milán, 1-5 de octubre de 2016).