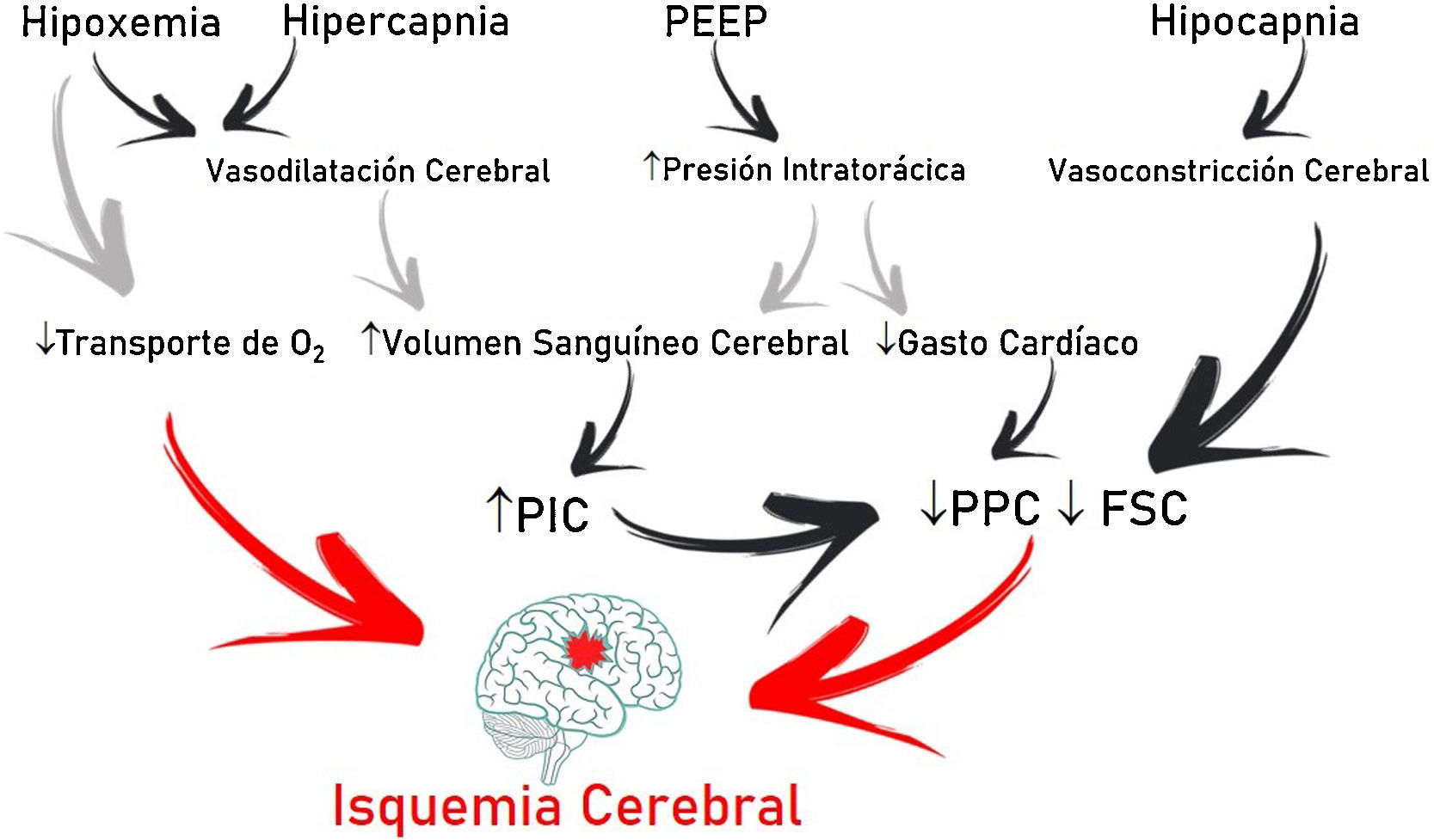
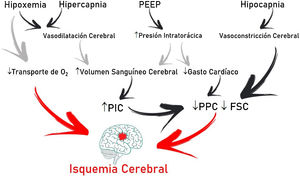
Es frecuente que los pacientes con lesión cerebral aguda (LCA) en unidad de cuidados intensivos requieran intubación endotraqueal y estén expuestos a insuficiencia respiratoria1. El tratamiento implica mantener un correcto intercambio gaseoso y condiciones cerebrales estables (presión intracraneal [PIC]<22mmHg y de perfusión cerebral>60mmHg), en pos de prevenir lesión hipóxica secundaria (fig. 1)2.
El síndrome de distrés respiratorio agudo (SDRA) se presenta en el 20% de estos pacientes y se asocia a peores resultados. Esto representa un gran desafío para el equipo de salud, pues expone las diferencias existentes entre las recomendaciones para el tratamiento de pacientes con LCA y las que se consideran la «mejor práctica» para los pacientes con SDRA3,4.
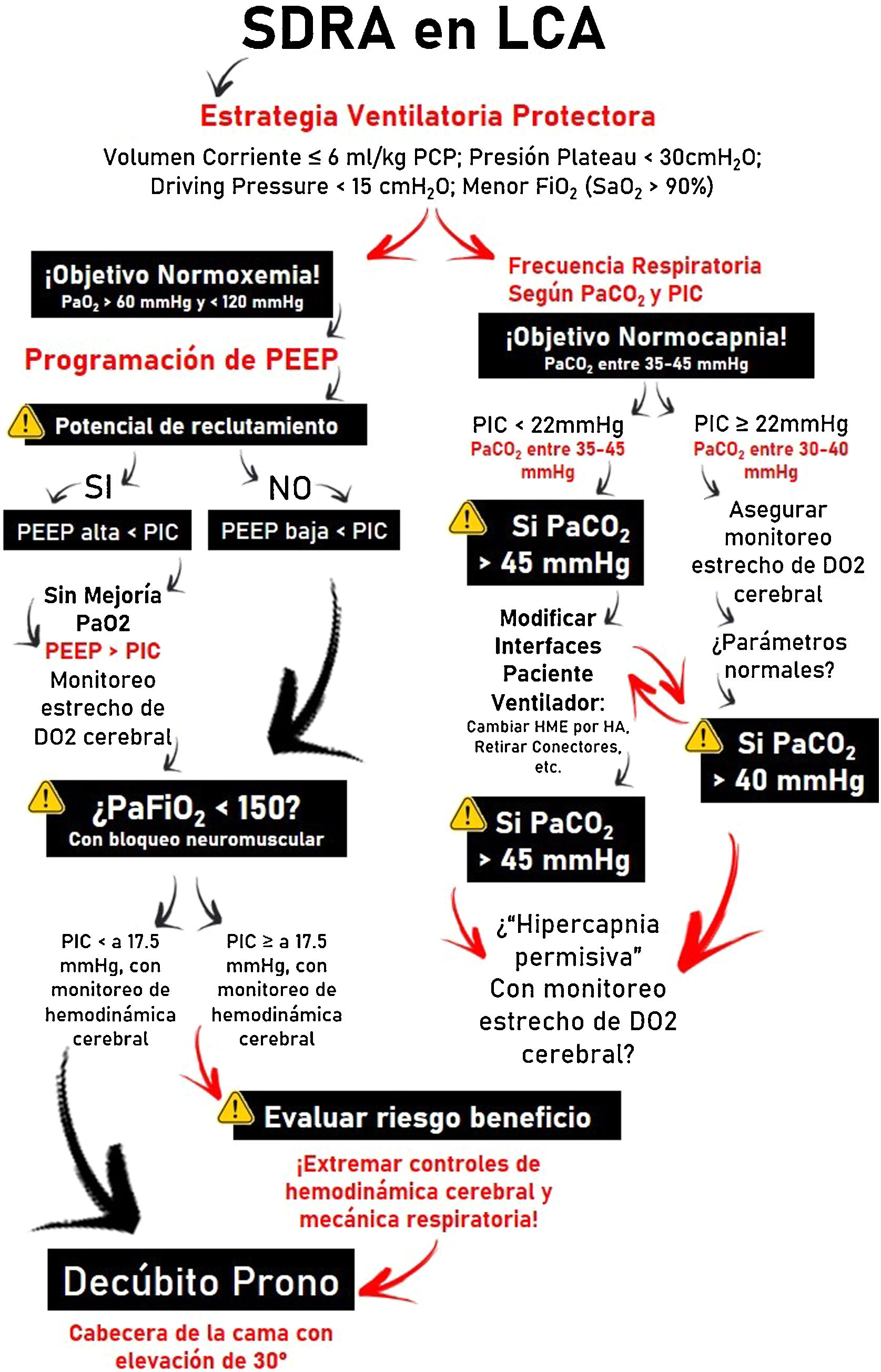
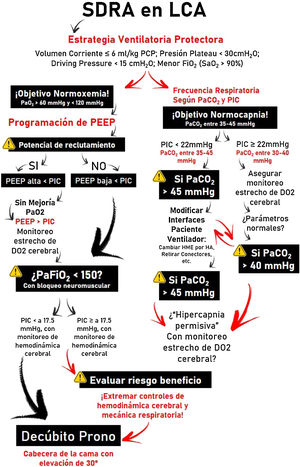
¿Cómo logramos individualizar la VM en pacientes hipoxémicos con LCA?En pacientes con LCA, desde el punto de vista de la ventilación mecánica suelen utilizarse en muchos casos enfoques contrapuestos con la protección pulmonar. En pos de reducir el riesgo de lesión la estrategia ventilatoria debería focalizarse en limitar las presiones de fin de inspiración a través de la utilización de un volumen corriente bajo (fig. 2). Sin embargo, esto se asocia a valores de PaCO2 mayores a los recomendados para la optimización del flujo sanguíneo cerebral (FSC).
El CO2 modula, mediante cambios en el pH extracelular, el tono cerebrovascular, el volumen sanguíneo cerebral y el FSC. El aumento puede generar incrementos de PIC, si la distensibilidad cerebral es deficiente; el descenso, disminuir el volumen sanguíneo cerebral y el FSC por vasoconstricción y generar lesiones isquémicas secundarias5. Dependiendo de la situación clínica y la PIC del paciente, los valores de PaCO2 recomendados oscilan entre 30-45mmHg1. Sin embargo, si la estrategia de protección pulmonar prima, y los valores de PaCO2 como consecuencia aumentan, la monitorización cerebral multimodal (saturación de la hemoglobina en el bulbo de la vena yugular interna>50% y sobre todo la presión tisular de oxígeno cerebral>15mmHg), junto con mediciones de oxigenación sistémicas pueden permitir valores de PaCO2 mayores a lo recomendado, incluso aceptarse la hipercapnia en rangos progresivos4.
OxigenaciónEn el contexto de una LCA, la hipoxia determina una mayor lesión secundaria, expresada como isquemia. Brain Trauma Foundation recomienda evitar PaO2<60mmHg2, rangos algo por encima a los propuestos en el SDRA3. Sin embargo, la hiperoxia también se asocia a peores resultados. Produce efectos nocivos por sobreproducción de especies reactivas de O2, con daños a nivel cardiovascular, pulmonar y cerebral6. Por ende, se recomiendan valores de PaO2 dentro del rango de normoxia con la menor FiO2 posible y considerar la posibilidad de intervenir sobre las variables que afectan la relación entre DO2 y el consumo cerebral de O2, en favor del transporte, si la situación lo requiere7.
PEEPLa presión positiva al final de la espiración (PEEP) puede afectar a la circulación cerebral por 2 motivos: disminución del retorno venoso al corazón derecho y a través de mecanismos mediados por CO2. La disminución de la tensión arterial media por aumento de la PEEP y de la presión en la aurícula derecha puede disminuir el FSC (si la autorregulación cerebral está alterada) o mantenerlo constante y aumentar la PIC. Sin embargo, si la euvolemia está garantizada, la tensión arterial media y la presión de perfusión cerebral no sufren variaciones significativas4. La disminución del retorno venoso cerebral depende de la relación PIC-PEEP y la transmisión de la presión a través de las venas cerebrales, según el modelo de resistencia de Starling. La PEEP aumenta la presión intratorácica y la presión en la aurícula derecha, y con ello la presión en el seno venoso sagital, que disminuye el flujo venoso cerebral y aumenta la PIC. Por ende, siempre que la PEEP sea menor que la PIC, no debería dificultar el retorno venoso.
Por otro lado, la PaCO2 resultante de la aplicación de PEEP depende de sus efectos sobre el intercambio gaseoso y la mecánica respiratoria. Solo los pacientes que, ante la elevación de la PEEP, sufran aumento de la elastancia pulmonar estarán expuestos a mayores niveles de CO2 con aumentos significativos de la PIC8. Por ello, siempre que la PEEP sea menor que la PIC, el impacto sobre la hemodinámica cerebral va a depender del efecto de la PEEP en términos de reclutamiento o sobredistensión, sin dejar de considerar que ningún trabajo demostró con exactitud qué niveles de PEEP son perjudiciales para el paciente con LCA.
¿Qué pasa si aun así el paciente con LCA persiste hipoxémico?Esta situación obliga a sopesar entre las mejoras esperadas en la oxigenación pulmonar y cerebral y los efectos potencialmente perjudiciales en la PIC y la presión de perfusión cerebral. El uso de bloqueantes neuromusculares se recomienda, pese a la baja calidad de la evidencia, debido a los escasos riesgos y al impacto positivo sobre la mortalidad9. Debe reservarse para pacientes con SDRA con PaFiO2<150 y en estadios precoces de la enfermedad. Las maniobras de reclutamiento alveolar pueden reducir atelectasias y aumentar el volumen pulmonar; sin embargo, no se recomiendan ya que no existe evidencia consistente que justifique su uso. Las mejoras en la oxigenación suelen ser temporarias y las consecuencias, de alto riesgo en pacientes con LCA. El decúbito prono es la intervención más controvertida por el impacto en la supervivencia en el SDRA10. Con base en la evidencia disponible, los expertos lo recomiendan fuertemente ante una PIC baja, pero no se expiden ante situaciones de PIC elevada. Los beneficios en términos de mejoría en la elastancia pulmonar y en la oxigenación, manteniendo una adecuada presión de perfusión cerebral, pueden superar el riesgo del incremento de la PIC.
Por último, el uso de oxigenación por membrana extracorpórea en pacientes con LCA históricamente fue limitado por el riesgo de hemorragia cerebral relacionada con la anticoagulación, y aunque recientemente algunos informes han evidenciado un posible uso de esta en pacientes con LCA, la evidencia sigue siendo escasa. En este sentido, la posibilidad de adoptar oxigenación por membrana extracorpórea venovenosa sin heparina deja abierta una puerta a futuras investigaciones.
ConclusiónLa mayoría de los pacientes con LCA grave requieren ventilación mecánica y, dentro de estos, un gran número desarrollan lesión pulmonar. El manejo adecuado e individualizado del ventilador es esencial para evitar lesiones secundarias por hipoxemia e hipo o hipercapnia. La estrategia de ventilación protectora puede emplearse con seguridad en la mayoría de los pacientes con LCA.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.