Ante la demanda por aumentar el número de UCI o su capacidad, o por regionalizar servicios, es conveniente conocer su efectividad actual.
ObjetivoAnalizar la ocupación diaria de los Servicios de Medicina Intensiva (SMI) de Catalunya y con qué frecuencia pacientes críticos no pueden ingresar en UCI y/o son derivados a otros centros.
DiseñoProspectivo observacional multicéntrico.
ParticipantesTreinta y cinco de los 40 (87%) SMI de Catalunya.
IntervencionesRegistro diario.
Variables de interésCamas abiertas y camas libres, pacientes no altados de UCI por falta de camas en planta, pacientes críticos no ingresados en UCI por falta de cama y cuántos fueron derivados a otros centros. El análisis estadístico es descriptivo de cohortes.
ResultadosLos promedios diarios fueron: 383 camas de UCI abiertas, 58 (15%) camas libres y 16 pacientes no dados de alta por falta de cama en planta. Cada día 6 pacientes en promedio no ingresaron en UCI por falta de camas y uno (16%) fue derivado a otras UCI. La ocupación media fue del 83±19% con un 100% de ocupación en el 35% de los registros. El subanálisis de los 24 hospitales públicos mostró una ocupación ligeramente superior (87±16%) con 100% de ocupación en el 38% de los registros.
ConclusionesLa ocupación media de las UCI de Catalunya podría parecer correcta, pero existe sobresaturación muy frecuentemente en ciertas unidades lo que dificulta el ingreso precoz y además provoca que una cantidad significativa de pacientes críticos no puedan ingresar en UCI.
Before deciding increases in the number or capacitance of Intensive Care Units (ICUs), or the regionalization of Units, it is essential to know their present effectiveness.
ObjectiveTo analyze the daily occupancy rate of ICUs in Catalonia (Spain) and the frequency of denied admission due to lack of capacity.
DesignA prospective, observational multicenter study was carried out.
ParticipantsA total of 35 out of 40 ICUs of Catalonia (87%).
InterventionsDaily registry.
Variables of interestOpen beds and free beds, patients not discharged due to unavailability of ward beds, critically ill patients not admitted due to a lack of ICU beds, and rate of transfer to other ICUs. Statistical analysis: A descriptive cohort analysis was made.
ResultsDaily averages were 383 open ICU beds, 58 available beds (15%), and 16 patients not discharged due to unavailability of ward beds. Each day 6 patients on average were not admitted due to a lack of ICU beds, and one of them (16%) was transferred to another ICU. The mean occupancy rate was 83±19%, and a 100% occupancy rate was reported in 35% of the registries. A subanalysis of the 24 public hospitals demonstrated slightly higher occupancy (87±16%), with a 100% occupancy rate reported in 38% of the registries.
ConclusionsThe mean occupancy rate of Catalonian ICUs may appear correct, but in some Units over-occupancy very often precludes early ICU treatment and even ICU admission for a significant number of critically ill patients.
La Medicina Intensiva afronta retos trascendentales ante un aumento de la esperanza de vida y la expansión de tratamientos más agresivos con sistemas de soporte vital cada vez más efectivos. No hay duda del beneficio social que representan los servicios de atención al paciente crítico, tanto desde el punto de aumento de supervivencia como de su coste-efectividad1, pero también es cierto que ello conlleva un aumento exponencial en el presupuesto que la sociedad le dedica.
Existe poca bibliografía sobre el efecto real y/o percibido de la limitación de recursos técnicos y humanos en críticos2 y, desde luego, ninguno reciente durante la actual crisis económica. El desequilibrio entre necesidades de pacientes críticos y los dispositivos para atenderlos básicamente se centran en el retraso en el ingreso o la imposibilidad en ingresarlos.
Respecto al retraso en el ingreso, existen suficientes referencias sobre el beneficio del tratamiento precoz en una variedad de situaciones (sepsis, infarto agudo de miocardio, ictus…) que, incluso, han promocionado la formación de equipos de atención a críticos móviles que lleven a los profesionales, no solo a urgencias o plantas de hospitalización3, sino incluso a domicilio. También se ha demostrado que se reduce la expectativa de vida con cada hora que se retrase el ingreso en la UCI4.
Igualmente está demostrado el perjuicio que sufren los pacientes a los que se les niega el ingreso en UCI en forma de reducción de la supervivencia5,6 y entre las variables que afectan la decisión de no ingreso siempre aparece la falta de camas libres en la UCI7.
Por otra parte, la limitación de recursos económicos y humanos impide su expansión ilimitada. Ante las alternativas entre aumentar el número de UCI y su capacidad, o entre regionalizar servicios8-10, es conveniente conocer la actual distribución de dispositivos y su efectividad.
Por todo ello, nuestro objetivo fue analizar la ocupación diaria de las UCI de Catalunya y la frecuencia con la que pacientes críticos no pueden ser atendidos en UCI y/o son derivados a otros centros.
Material y métodosEl estudio se realizó durante 30 días (12 de noviembre a 12 de diciembre del 2012) en los 35 (87%) Servicios de Medicina Intensiva (SMI) que habían aceptado participar de los 40 existentes en Catalunya (anexo 1). Dado el carácter observacional del estudio, no fue preciso entregar consentimiento informado a los pacientes.
Cada SMI registró cada mañana (8h) en un formulario web (Google Docs) las siguientes variables: número de camas abiertas, número de camas libres, número de pacientes que no habían sido dados de alta de UCI por falta de camas en planta el día anterior, número de pacientes críticos que no habían podido ingresar en UCI por falta de cama en las últimas 24 h y cuántos de estos fueron derivados a otros centros. Para detectar la disponibilidad de ingreso real en UCI, en el cómputo de camas libres se descontaron las que ya estaban comprometidas para ingresos programados.
El análisis estadístico es descriptivo simple de cohortes, con descripción de las variables cuantitativas como media ± desviación estándar, o como mediana e intervalo intercuartílico, según fuera más apropiado.
ResultadosTodos las UCI participantes fueron polivalentes, excepto una puramente quirúrgica. Doce UCI (34%) estaban adscritas a hospitales de nivel iii, 20 (57%) a hospitales de nivel ii y 3 (9%) a centros de nivel i. Obtuvimos 1.085 registros de 1.116 esperables, por lo que el cumplimiento fue del 97%.
Los promedios diarios fueron: 383 camas de UCI abiertas, 58 camas libres y 16 camas ocupadas por pacientes no dados de alta por falta de cama en planta. Un promedio de 6 pacientes no pudieron ser ingresados cada día en la UCI por falta de camas, de los cuales solo uno (16%) fue derivado a otras UCI. Según la titularidad de los centros, los 24 hospitales públicos aportaron 277 camas (72%) con un promedio de 12 camas por unidad, mientras que los 11 privados aportaron 106 camas (28%) con un promedio de 10 camas por unidad.
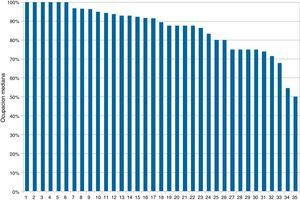
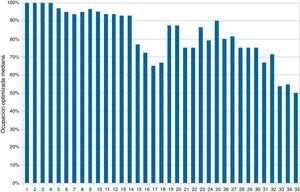
La ocupación media fue del 83 ± 19% y se describió un 100% de ocupación en un 35% de los registros. Analizando por hospitales, observamos que 6 (17%) SMI tuvieron una ocupación mediana del 100%, lo que significa que, la mitad de los días o más, no pudieron ingresar un paciente crítico de forma inmediata. Considerando que una ocupación superior al 90% también dificulta el flujo óptimo de pacientes, observamos que otros 11 (31%) SMI tuvieron una ocupación mediana entre el 90 y el 100% (fig. 1).
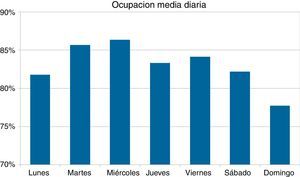
El análisis por día de la semana mostró una distribución moderadamente heterogénea con un máximo de ocupación el miércoles (86 ± 17%) y un mínimo el domingo (78±22%) (fig. 2).
Si todos los pacientes con condiciones de alta hubieran tenido cama en planta, la ocupación media se habría reducido al 79% y el número de registros con 100% de ocupación bajaría del 35 al 27%. No obstante, este efecto tampoco fue homogéneo. De los 6 centros con 100% de ocupación mediana, 4 seguirían igual al no tener pacientes de alta y 2 podrían haberla reducido al 95%. También observamos hospitales con ocupación entre el 90 y el 99% que no se modificarían, y otros que podrían mejorarla hasta el 60% (fig. 3).
El subanálisis por titularidad del centro mostró que en los 24 hospitales públicos la ocupación media fue ligeramente superior (87 ± 16%) y el 38% de los registros mostró un 100% de ocupación, mientras que en los 11 centros de titularidad privada la ocupación media fue del 76 ± 12% y el 27% de los registros mostró una ocupación del 100%.
El subanálisis por nivel de complejidad del hospital mostró tendencias, que no llegaron a alcanzar significación estadística, probablemente por el tamaño muestral. El promedio de las medianas de ocupación fue del 93% en los hospitales de nivel iii, del 85% en los de nivel ii y del 70% en los de nivel i. Expresado de otra manera, la frecuencia con que reportaron una ocupación mediana del 100% fue del 25% en hospitales de nivel iii, del 15% en hospitales de nivel i y no ocurrió en ninguno de los tres hospitales de nivel i. Tras ajustar por los pacientes que hubieran podido trasladarse a planta, la ocupación optimizada que aún seguía siendo del 100% mostraba la misma tendencia (17% en nivel ii y 10% en nivel ii).
DiscusiónEste estudio territorial muestra por primera vez la magnitud de la sobreocupación en ciertos SMI y su repercusión en forma de pacientes críticos que no pueden ser ingresados.
Algunos aspectos del estudio merecen consideraciones más detalladas.
Aunque se aproxima a una descripción global de un territorio completo, hay que destacar que un 13% de SMI no participaron y alguno de ellos tiene un volumen muy elevado de ingresos11. No obstante, por referencias indirectas estos servicios suelen tener niveles muy altos de ocupación, por lo que previsiblemente las conclusiones no se verían afectadas. No obstante, deben existir muy diferentes métodos de registrar la ocupación, ya que a nivel nacional, según el documento «Estadística de establecimientos sanitarios con régimen de internado. 2012»12, en España hay 3.463 camas de UCI (polivalente) en hospitales de titularidad pública y 823 en hospitales de titularidad privada, con una ocupación media del 65 y el 45%, respectivamente.
El aspecto temporal del estudio también es destacable, ya que fue un solo mes y en un período que a priori no había de estar demasiado sesgado ni por hiperaflujo invernal, ni por reducciones estivales. No obstante, por ello mismo, nuestros resultados no pueden ser extrapolables a esas otras franjas temporales en las que la demanda y la oferta puedan ser muy diferentes.
Nuestra descripción de ocupación se refiere a un momento concreto del día, coincidiendo con el fin de la guardia y el comienzo de la actividad ordinaria, por lo que la ocupación podría ser diferente a lo largo del día en función de las altas producidas, pero también de los ingresos realizados13. El ESICM Working Group on Quality improvement14 observa que el porcentaje de camas de UCI respecto a las camas hospitalarias en Europa está entre el 5 y el 10%, en función de la complejidad del centro, y que en Estados Unidos es mayor. Respecto a la ocupación, indica un estándar del 75%, si se calcula en horas, para disponer de margen suficiente para tratar emergencias.
El perjuicio sufrido por los pacientes críticos que no pueden ingresar en UCI es un ítem bien definido15,16, pero en nuestro estudio no informa sobre el posible perjuicio que la sobreocupación de la UCI puede conllevar al retrasar durante horas el tratamiento de algunos pacientes, aunque finalmente sí ingresen. Este retraso se ha llegado a cuantificar en un 1,5% de aumento del riesgo de mortalidad por cada hora que los pacientes se retrasan en ingresar en la UCI4.
En nuestro estudio, la frecuencia puntual de pacientes que no fueron dados de alta de UCI por falta de camas en planta fue del 4%, que comparado con el estándar del 9% descrito como indicador de calidad por SEMICYUC17 podría considerarse bueno. No obstante, ello coincidió con una cantidad significativa de pacientes que no pudieron ingresar en la UCI, con el consiguiente perjuicio. Por tanto, se podría considerar que este indicador debería estar modulado por el efecto pernicioso que provoque cualquier porcentaje de altas no conseguidas, si se asocian a negativas a ingresos. De la misma forma, podemos observar cómo el impacto de los pacientes no dados de alta fue inhomogéneo y justamente en los SMI con 100% de ocupación fue donde menos papel tuvo. De alguna manera, indica que, en el día a día, se tolera más el retraso en el alta a planta en aquellas unidades que aún disponen de camas libres y mucho menos en las de máxima ocupación18,19.
La conducta seguida con los pacientes que no pudieron ingresar en la UCI por falta de camas libres también merece comentario, ya que solo uno de cada 6 fue finalmente derivado a otra UCI. No disponemos de datos sobre el nivel de gravedad de estos pacientes, ni si precisaban tratamiento intensivo o solo monitorización. Balancear el beneficio esperable en una UCI distante con el riesgo inherente al traslado sigue siendo controvertido. Los pacientes críticos transferidos a centros regionales presentan mayor mortalidad8,9, aunque probablemente el efecto esté artefactado por el retraso de ingreso y/o la ausencia de tratamiento óptimo previo3. Por otro lado, existen SMI de hospitales terciarios saturados que no contemplan la posibilidad de transferir a pacientes críticos a otros SMI y, por tanto, se precisaría un centro coordinador que buscara la mejor ubicación para pacientes críticos según las disponibilidades.
Otra limitación de nuestro estudio es que no podemos distinguir si esa diferente ocupación de las UCI es por una inadecuación en la distribución territorial de las camas de UCI o tipo de hospital o, incluso, una diferente gestión (reducción de sedación, movilización precoz, menor incidencia de infección nosocomial…) que podría explicar muy diferentes estancias medias para el mismo case-mix y mayor disponibilidad de camas libres. Tampoco podemos profundizar más en las causas de la aparente mayor congestión en los hospitales de mayor complejidad. Por una parte, estos hospitales suelen tener UCI de mayor tamaño, lo que les debería permitir mejores reequilibrios internos, pero también es posible que deban ingresar mayor número de pacientes de cirugías complejas o como centro de referencia obligada de otros hospitales periféricos. En cualquier caso, el impacto estimado del colapso por falta de drenaje a plantas de hospitalización tuvo una magnitud similar en hospitales de nivel iii y de nivel ii.
Otra limitación de este estudio es que no podemos profundizar en el impacto clínico del colapso de las UCI, ya que no conocemos si ello provocó anulación de intervenciones quirúrgicas programadas o procedimientos de riesgo. Tampoco pudimos seguir la evolución de los pacientes que no pudieron ingresar en la UCI, ni si los pacientes que, finalmente, fueron derivados a otras UCI presentaron algún perjuicio por el retraso, o el propio traslado. En nuestra comunidad, existe un sistema centralizado de coordinación de pacientes críticos que permite asegurar una atención especializada durante los traslados. Nuestra red de hospitales permite el acceso a una UCI en menos de una hora en el peor de los casos, pero hay que considerar que la mayoría de los hospitales terciarios están concentrados en el área de Barcelona, lo que puede representar traslados de hasta 2 h desde las zonas más periféricas.
Tampoco registramos si en los hospitales con mayor colapso se produjeron altas precoces o en horario nocturno, que algunos autores han relacionado con peor evolución20.
La diferente ocupación de los SMI según el día de la semana también es novedosa. Probablemente se ajuste a la percepción de los profesionales y también puede ayudar en la coordinación con otros servicios. Por una parte, hay un grupo de pacientes críticos programados (cirugías de alta complejidad, etc.) que no se realizan en fines de semana, pero incluso estos raramente se programan en función de la disponibilidad anticipable de camas libres en la UCI.
Concluimos que la ocupación media de las UCI de Catalunya podría parecer correcta, pero existe sobresaturación muy frecuentemente en ciertas unidades, lo que dificulta el ingreso precoz y además provoca que una cantidad significativa de pacientes críticos no puedan ingresar en la UCI.
FinanciaciónNinguna.
Conflicto de interesesNinguno.
H. Clínic Barcelona, AVI (Josep M. Nicolas).
H. Clínic Barcelona, UCI Quirúrgica Anestesiología y Reanimación. IDIBAPS (Elizabeth Zavala y Jordi Mercadal).
H. U. Germans Trias i Pujol (Jordi Klamburg).
H. U. de Girona Dr. Josep Trueta (Josep M. Sirvent).
H. Sant Pau i Santa Tecla. Tarragona (Fernanda Bodí).
H. U. de Tarragona Joan XXIII. UCI (Maria A. Bodí).
H. U. de Tarragona Joan XXIII, Semicríticos (Monica Magret).
Consorci Hospitalari de Vic (Jose Luis Lopera).
H. Sant Pau, Servei de Medicina Intensiva (Jordi Mancebo).
H. General de Catalunya (Francisco Baigorri y Sandra Barbadillo).
H. U. Arnau de Vilanova (Angel Rodriguez).
Clínica Sagrada Familia (Lluis Asmarats).
H. de Barcelona (Lluis Cabre).
H. del Mar (Jose Felipe Solsona).
H. de Mataró (Juan Carlos Yebenes).
H. de Granollers (Pau Garro).
H. de Terrassa (Joaquin Amador).
H. de Igualada (Montserrat Casanovas).
H. Verge de la Cinta de Tortosa (Gaspar Masdeu).
H. General de Hospitalet (Josep Masip).
H. de Sabadell, UCI (Antonio Artigas).
H. de Sabadell, Semicríticos (Gemma Goma).
H. Santa Maria de Lleida (J. Falip).
Fundació Althaia Manresa (Rafael Fernandez).
Clinica del Pilar-Sant Jordi (Mauricio Valencia).
H. U. Mutua de Terrassa (Ricard Ferrer).
H. Sant Joan de Reus (Inmaculada Vallverdu).
Institut U. Dexeus (Carme Cambray).
Clínica del Remei (Carles Triginer).
H. Moises Broggi (Josep Masip).
H. Sagrat Cor (Javier Ruiz).
H. San Camil (Rosa M. Díaz Boladera).
Clínica Corachan (Dolors Garcia).
Centre Mèdic Delfos (Francisco Fernandez).
Clínica de Ponent (Teresa Farre y Carme Barberà).
Presentado como comunicación al XLVIII Congreso Nacional de la SEMICYUC. Tenerife 9-12 de junio del 2013.