La corriente humanizadora surge como respuesta a un hecho que parece indiscutible: el desarrollo científico y tecnológico de las Unidades de Cuidados Intensivos. Este ha mejorado el cuidado del paciente crítico en términos cuantitativos y ha relegado, quizá, las necesidades humanas y emocionales de pacientes, familias y profesionales a un segundo plano. La humanización debe ser objeto de debate, sin que esto se confunda con poner en duda la humanidad desplegada por los profesionales. Se analizan y describen en este trabajo las líneas estratégicas sobre las que pivota el cuidado humanizado del paciente crítico, adaptándolas al ámbito pediátrico.
The humanization of care emerges as a response to something that seems indisputable: the scientific and technological developments in Intensive Care Units. Such development has improved the care of the critically ill patient in quantitative terms, but has perhaps caused the emotional needs of patients, families and professionals to be regarded as secondary concerns. The humanization of healthcare should be discussed without confusing or discussing the humanity displayed by professionals. In this paper we review and describe the different strategic lines proposed in order to secure humanized care, and adopt a critical approach to their adaptation and current status in the field of pediatric critical care.
En los últimos tiempos, sobre todo en los últimos años, la humanización parece ser palabra de uso común en el ámbito sanitario1. Situarla delante o detrás de una actitud o decisión terapéutica resulta un condimento dulcificador que parece convertir la actividad sanitaria en un algo diferente todavía no muy bien definido2. Considerando las publicaciones existentes al respecto, la evidencia que justifica su utilidad clínica real es aún escasa y se basa, sobre todo, en la percepción del beneficio que esta actitud puede asociar al cuidado de los enfermos y al cuidado de los profesionales.
Al realizar, en el momento de la redacción de este texto, una búsqueda bibliográfica en PubMed® sin criterios estrictos, la humanización del cuidado de la salud (humanization of healthcare) es la base de 224 artículos, de los cuales 69 se han publicado en los últimos 5 años y apenas 2 artículos resultan ensayos clínicos o estudios comparativos. Si, al tiempo, se realiza esta misma búsqueda en Google®, el número de resultados alcanza los 254.000, que corresponden no solo a artículos científicos sino también a trabajos o reportajes no fundamentados que otorgan valor a esta actitud, más allá de lo objetivo3.
La corriente humanizadora surge como respuesta a un hecho que parece indiscutible: el desarrollo científico y tecnológico de las Unidades de Cuidados Intensivos (UCI) ha mejorado el cuidado del paciente crítico en términos cuantitativos y ha relegado, quizá, las necesidades humanas y emocionales de pacientes, familias y profesionales a un segundo plano3,4. El término humanizar es controvertido y puede que en la perspectiva crítica habite su defensa5. No se debe banalizar ni convertir su aplicación en una puerta abierta para conductas que presumen de humanizar como parte fundamental de su sentido y utilidad (un ejemplo son las mal llamadas terapias alternativas6). La humanización debe ser objeto de debate, sin que esto se confunda con poner en duda la humanidad desplegada por los profesionales. De este modo, y en presente, se plantea en el momento actual la necesidad de saber dónde estamos y hacia dónde se debe dirigir nuestra práctica clínica5,7-9.
Humanización en cuidados intensivos pediátricosEn el ámbito pediátrico la actitud respecto al enfermo se desarrolla de forma habitual en unos términos que en el adulto se traducirían como humanizados7. La presencia de los familiares, su participación en el cuidado, la cercanía al paciente o la interpretación de signos y síntomas más allá del dolor, la fiebre o la complicación clínica suelen ser un hecho habitual en el profesional de intensivos pediátricos o neonatales. De alguna manera, el camino que se está planteando en población adulta ya tiene en muchos casos antecedente en nuestro ámbito10.
Con intención de estructurar este enfoque, desde diversas sociedades científicas se plantea el desarrollo de una hoja de ruta dinámica que permita el desarrollo de la humanización en el contexto del paciente crítico. De este modo, y tomando como base el Plan de Humanización de las UCI en la Comunidad de Madrid publicado en 2016, se analizan y describen en este trabajo las líneas estratégicas sobre las que debe pivotar la puesta en marcha y desarrollo del cuidado humanizado del paciente crítico1. Sin que se deba considerar este texto un protocolo u hoja de ruta, todas ellas serán resumidas y adaptadas al ámbito pediátrico.
Unidad de cuidados intensivos de puertas abiertasUna unidad de cuidados intensivos (UCI) «de puertas abiertas» se puede definir como «aquella unidad entre cuyos objetivos se encuentra la reducción o eliminación de cualquier limitación impuesta en las dimensiones temporal, física y de relaciones para las que no haya justificación»9. En general, hace referencia al conjunto de pautas o normas de funcionamiento de las UCI dirigidas a favorecer la comunicación de los pacientes con sus familiares, y de estos con los profesionales que los atienden. Contempla actuaciones en relación con la liberalización del tiempo y del número de personas que pueden visitar a los pacientes, proximidad (contacto físico, salas de espera cercanas) y comunicación11.
En el modelo de asistencia al adulto crítico, históricamente, la política de visitas de familiares ha seguido un modelo restrictivo12. Se consideraba que este enfoque favorecía el cuidado de los pacientes durante su enfermedad y facilitaba, a su vez, el trabajo realizado por los profesionales. Así en el trabajo de Escudero et al. acerca de la política horaria y de la comodidad de las UCI de adultos españolas se describe, en 2015, como el 3,8% permitían visitas durante todo el día y el 9,8% solo durante las horas de luz. El resto de las unidades restringían el horario de visitas a 2veces por día, con limitación para el número de acompañantes13.
En el ámbito pediátrico este horario de visitas es ampliado de manera generalizada, con excepciones como la descrita por el grupo de Giannini et al. en Italia14. El niño es dependiente por naturaleza hasta que alcanza la madurez etaria o psicológica. Este aspecto obliga, en cierta medida, a mantener una actitud diferencial. Los padres o cuidadores se encuentran habitualmente presentes de manera constante en las unidades por 2hechos: son imprescindibles para los pacientes y necesarios para los profesionales. Los padres o cuidadores son conocedores y, en ocasiones, catalizadores de lo que le ocurre o necesita el niño. A su vez, permiten la interpretación de determinados signos o síntomas, lo que facilita en no pocas ocasiones su diagnóstico y tratamiento7.
A pesar de esto, la presencia de los cuidadores no es un aspecto que carezca de polémica. Es común el debate de su presencia en momentos puntuales de gravedad, realización de procedimientos invasivos, cuidado del niño o situaciones de riesgo vital, como la parada cardiorrespiratoria15. En la mayoría de los casos los trabajos realizados sobre estos aspectos se basan en cuestionarios a profesionales sanitarios sin considerar la opinión y deseos del paciente y de los familiares (tabla 1). Así, encontramos evidencia tanto a favor como en contra de la presencia de los familiares. A este último respecto se puede destacar el trabajo realizado por Soleimanpour et al. en el que, de forma sorprendente para los autores, como reconocen en sus conclusiones, se observa que el personal sanitario de 2servicios suizos con atención a críticos se encuentran en contra de esta actitud por motivos clínicos, espirituales o laborales16.
Motivos y argumentos para abrir las puertas de la UCI
| Los visitantes no aumentan el riesgo de infecciónLa comunicación continuada favorece el proceso de informaciónLos familiares pueden ayudar a la recuperación del paciente y llegar a ser parte del equipo de la UCIEl niño tiene derecho a estar acompañado de sus padres el mayor tiempo posible (European Charter for Children in Hospital, 1986)La presencia de los padres y familiares disminuye el estrés, el miedo y la ansiedad del niño, reduce las necesidades de sedación y analgesia, favorece la sincronía con el respirador, disminuye el estrés cardiovascular y acorta los tiempos de estancia en CIPLa participación de los padres en el cuidado del niño disminuye la ansiedad y el miedo de los padres, lo que a su vez repercute positivamente en la curación del niñoLa participación de los padres en el cuidado del niño puede disminuir los tiempos de asistencia de la enfermeríaLos familiares tienen el derecho y la obligación de participar en el proceso del final de la vidaEs beneficioso para la UCI: valoración del trabajo y mejora de las relaciones humanas |
Fuente: Tomado del Plan de Humanización de las Unidades de Cuidados Intensivos de la Comunidad de Madrid16.
Dada la discreta evidencia científica, y con intención de hacer lo que necesita en realidad el paciente en lugar de lo que creemos que necesita, se debe promover la investigación en este ámbito. La sensibilización y adaptación a un nuevo paradigma en cuanto al acompañamiento resulta razonable, pero siempre con base en una elaboración crítica y paulatina de los criterios que lo desarrollen.
ComunicaciónLa comunicación es un elemento clave en las relaciones humanas y, por extensión, en el día a día de aquellos que, trabajando en unidades de intensivos, la requieren para informar, preguntar e indicar actitudes o decisiones. Implica no solo el intercambio de información, sino también el enriquecimiento de las partes. En el contexto de la sanidad suele restringirse la preocupación por este concepto, el de comunicar, a la realizada con el paciente o sus familiares. De manera general, cultivamos más la comunicación clínica que aquella realizada entre los diferentes profesionales responsables del cuidado. Es común el interés en la adquisición de habilidades centradas en cómo dar malas noticias o gestionar situaciones de estrés, olvidando cómo mejorar la comunicación entre «nosotros»17.
Es cierto que la información sobre la asistencia sanitaria es una de las principales necesidades expresadas por pacientes y familiares en las UCI, y su ausencia o mala realización subyace en muchas de las reclamaciones interpuestas. La particularidad del paciente pediátrico radica en que, a pesar de que es el titular del derecho de información, en muchas ocasiones y dada su edad este derecho se transfiere a los familiares. Informar de forma adecuada en situaciones de gran carga emocional requiere habilidades comunicativas para las que la mayoría de los profesionales no han recibido formación específica.
No se debe olvidar que en los servicios de medicina intensiva el trabajo en equipo entre los diferentes profesionales es imprescindible y ello requiere, entre otros elementos, de una comunicación completa, clara, oportuna y concisa. Son críticos, por lo tanto, aquellos momentos de traspaso de información en los que no solo se intercambian datos sino también responsabilidad (cambios de turno, cambios de guardia, traslado de pacientes a otras unidades o servicios, etc.)11. A su vez, los conflictos entre los profesionales que integran los equipos de UCI son frecuentes, causados en muchas ocasiones por una comunicación inefectiva. Estos conflictos amenazan el concepto de equipo e influyen directamente en el bienestar del paciente y la familia, generan desgaste y desánimo profesional y mayor gasto sanitario.
Aunque existen modelos comunes, no están definidas unas políticas específicas de cómo debe llevarse a cabo el proceso informativo en la UCI. En nuestro país existe rigidez en estas políticas: el 80% de las unidades de adultos informan una vez al día y solo en un 5% se informa a demanda de los familiares13. Es muy excepcional también la información conjunta médico-enfermera. Es destacable que la participación de la enfermería en la información es, en general, insuficiente y no claramente definida, a pesar del papel fundamental que desarrolla en los cuidados del enfermo crítico y sus familiares.
Finalmente, de todos los eventos que tienen lugar en la UCI, uno de los que se perciben como más estresantes por los pacientes es la incapacidad para hablar, que hace que experimenten pánico, inseguridad, trastornos del sueño y elevados niveles de estrés. Muchos de los pacientes que fallecen en UCI lo hacen sin poder comunicar sus necesidades y deseos al final de la vida, o sin dar mensajes a sus seres queridos. Todo ello hace imprescindible que se mejoren los intentos de comunicación con el paciente con capacidad de comunicación limitada, promoviendo el uso de sistemas aumentativos y alternativos de comunicación. En las unidades pediátricas la presencia de los padres y cuidadores habituales se considera una evidente ayuda, si bien no ha sido suficientemente explorada. Incluso parece que, en un tercio de los casos, según el trabajo de 2009 de Needle et al., los médicos y el personal responsable del paciente no perciben la preocupación y ansiedad de los padres y ni siquiera informan de manera adecuada18. Así, es razonable creer que su presencia es necesaria, pero se debe explorar y estudiar con intención de convertir ese ideal en un hecho con sentido y utilidad demostrada10,14.
Bienestar del paciente y los trabajadoresEl bienestar del paciente debe ser un objetivo tan primordial como el pretender su curación, y más importante si este extremo no es posible. La propia enfermedad genera malestar y dolor, y si a ello sumamos las intervenciones que realizamos sobre los pacientes es evidente que ese malestar se incrementa19. Además de ese dolor físico, no podemos ignorar ni subestimar el sufrimiento psicológico. Cualquier enfermedad produce incertidumbre, miedo, angustia… que puede conllevar más padecimiento que el propio dolor físico20. Es obvio que esa perspectiva obliga, cuando menos, a considerar qué se está haciendo y qué debe ser cambiado.
En la población pediátrica siempre se ha percibido la etapa neonatal como aquella en la que es probable que se produzca una subestimación de estos hechos con más frecuencia. Trabajos como el publicado en marzo de 2017 de Anand et al. llegan a poner de manifiesto que hasta un tercio de los neonatos ingresados en intensivos no reciben una valoración diaria del dolor adecuada a su estado21. Este hecho probablemente se agrave si se añadimos el sufrimiento emocional del neonato como una variable añadida.
En el paciente crítico pediátrico estos aspectos deben ser integrados en el cuidado, otorgando una importancia real que derive en un adecuado manejo sin estridencias ni soluciones, quizá, estrafalarias (¿debemos aprender los intensivistas habilidades de clown?)2. El cuidado de las rutinas, el ciclo sueño-vigilia, la sed, el frío, el calor, los lazos familiares y la propia autonomía del niño se deberían integrar de forma progresiva en el día a día. La valoración y control del dolor, la sedación dinámica adecuada a la condición del paciente y la prevención y el manejo del delirium agudo son imprescindibles para mejorar el bienestar de los pacientes. Con relación a esto último, el delirium, se están desarrollando líneas de investigación que, considerando este problema como subestimado, intentan poner el acento sobre su valoración, anticipación y tratamiento. Trabajos, de nuevo muy recientes, como el del grupo de Traube et al., de carácter internacional, dibujan un nuevo e interesante horizonte al respecto22.
Es necesario también destacar que las condiciones de trabajo en las UCI no favorecen, en muchas ocasiones, no ya el bienestar del paciente sino el de los propios trabajadores. Humanizar también es cuidar a los cuidadores. Aliviar el malestar psicológico probablemente exija a las instituciones sanitarias y políticas un cambio en la manera de enfocar el trabajo en estas unidades, favoreciendo el cuidado físico y emocional de todos los que trabajan en este tipo de servicios. Las horas no transcurren igual para todos, es cierto, pero actuar frente a la pérdida de bienestar de forma conjunta y con base en las necesidades incrementará el buen estar en intensivos. Sin duda, este aspecto es complejo puesto que no solo se debe modificar el cómo sino también el cuánto y, sobre todo, el a qué coste23.
Presencia y participación de los familiares en los cuidadosTal y como ya se ha comentado, la participación de los familiares en el cuidado parece una práctica frecuente en las unidades pediátricas y neonatales. Tal y como recomienda la Sociedad Americana de Pediatría, se debe adaptar el cuidado a cada niño y su familia y ser flexibles, honestos e imparciales tanto con relación a los procedimientos como a la información ofrecida. La colaboración y apoyo facilitará el empleo de las fortalezas que de esto se deriven en el cuidado diario del niño24. Este aspecto resulta más conflictivo en las unidades de adultos, donde las necesidades físicas y las complicaciones relacionadas con la complejidad del manejo y movimientos de un adulto en intensivos suponen un obstáculo25.
Con base en estudios realizados en familiares de adultos ingresados en intensivos existe un deseo claro de participar en el cuidado9. Es por esto por lo que, si las condiciones clínicas lo permiten, las familias que se muestren dispuestas podrían colaborar en algunos cuidados, siempre bajo el entrenamiento y la supervisión de los profesionales sanitarios. Dar a la familia la oportunidad de contribuir a la recuperación del paciente puede tener efectos positivos sobre el paciente, sobre los familiares y sobre el profesional, al reducir el estrés emocional y facilitar la cercanía y comunicación de las partes implicadas24. A su vez, la participación familiar en las rondas diarias de información favorece las preguntas e incluye a los familiares responsables en el procedimiento de toma de decisiones26.
En cuanto a los procedimientos se refiere, existe mayor controversia. De manera generalizada, los profesionales de intensivos de adultos no consideran oportuna la presencia de familiares durante estos procedimientos: aluden al posible trauma psicológico y ansiedad que puede generar a la familia, a la interferencia en los procedimientos, a la distracción y al posible impacto sobre el equipo sanitario9,13. Esto supone un contrapunto para las diversas investigaciones realizadas con relación a esto. Aunque los estudios no son concluyentes, la presencia de los familiares no se ha relacionado con consecuencias negativas, pero sí se acompaña de cambios de actitud, como una mayor preocupación de los profesionales con relación a la privacidad, dignidad y manejo del dolor durante los procedimientos presenciados, así como con una mayor satisfacción de las familias y una mayor aceptación de la situación, que favorece el proceso del duelo. Respecto al paciente pediátrico, también se considera beneficioso para el paciente la presencia de los familiares. Esta afirmación es empírica en muchos casos y, para ser llevada a cabo, requiere de formación y preparación de los profesionales sanitarios. Dicha controversia es actualmente discutida, desde el punto de vista bioético, con un ligero predominio de argumentos a favor, con puntualizaciones que no deben ser olvidadas. Así, es de interés el trabajo de Vincent et al., en el que, estableciendo diferencias con el adulto, se plantean qué hacer en el escenario de la reanimación cardiopulmonar. Los autores enumeran 3hechos que en el paciente pediátrico se deben valorar: el niño generalmente no expresa de forma previa sus deseos sobre la presencia de familiares bien porque no sabe bien porque no puede, no hay estudios actualmente que demuestren con evidencia el beneficio real de este aspecto y no se han explorado en profundidad las consecuencias emocionales a medio y largo plazo de esta actitud27.
Cuidados al profesionalDe manera general, los profesionales sanitarios realizan su trabajo desde una perspectiva profundamente vocacional. La entrega diaria hacia el servicio y la ayuda a la persona enferma exigen gran compromiso e implicación, y proporcionan una enorme satisfacción personal cuando las expectativas se cumplen, el trabajo se desarrolla con calidad, los pacientes se curan, se evita el sufrimiento o se goza del reconocimiento merecido. Sin embargo, cuando las cosas no van bien, el desgaste emocional es considerable. Cuando este desgaste confluye con una ausencia de cuidado de la propia salud y bienestar aparece el llamado síndrome de burnout, traducido al español como síndrome del desgaste profesional o, más literalmente, como síndrome de estar quemado.
Existe consenso en considerarlo como una respuesta al estrés laboral crónico, con connotaciones negativas debido a que implica consecuencias nocivas para el individuo y para la organización. Entre las diversas conceptualizaciones, una de las más utilizadas ha sido la de Maslach y Jackson que caracterizan al síndrome por agotamiento emocional o pérdida de recursos emocionales para enfrentarse al trabajo, despersonalización o desarrollo de actitudes negativas, de insensibilidad y cinismo hacia los receptores del servicio y falta de realización personal o tendencia a evaluar el propio trabajo de forma negativa, con sentimientos y apreciaciones de baja autoestima profesional.
Las consecuencias del síndrome son amplias e importantes y afectan a la salud mental, a la salud física, a la calidad de vida y a la eficacia del profesional sanitario. Esta situación plantea la necesidad de desarrollar programas de prevención e intervención que ayuden a controlar y paliar tales efectos. Considerando los intensivos pediátricos españoles, tan solo existe un trabajo en el que se valora este aspecto. Este trabajo, publicado en el 2000 por Bustinza et al., refiere 2hechos que destacan como causa argumentada del síndrome de burnout: conflictos institucionales y sobrecarga en el trabajo. Al tiempo, establece una conclusión cuando menos destacable: aproximadamente un tercio de los intensivistas pediátricos encuestados se planteaban abandonar su trabajo en el momento de la encuesta28.
Por todo esto, parece evidente que en el ámbito de los cuidados intensivos no existen estudios de envergadura que nos ayuden a dimensionar adecuadamente la incidencia y las consecuencias del síndrome. La sociedad y las organizaciones tienen el deber moral, el imperativo ético y la obligación legal de cuidar a sus cuidadores, los cuales están expuestos a importantes cargas físicas, emocionales y psicológicas, derivadas de su dedicación y esfuerzo. Para cumplir con esta obligación, se deben marcar una serie de objetivos básicos y prioritarios que orienten hacia la ejecución de acciones preventivas y terapéuticas.
Prevención, manejo y seguimiento del síndrome poscuidados intensivosEn los últimos 30 años se ha descrito un descenso drástico de la mortalidad en las UCI pediátricas. De este modo se ha pasado del 20% de principios de la década de los 80 a un 2-6% en el momento actual29. Esto se relaciona sin duda con un mayor conocimiento de la enfermedad en el niño crítico, un abordaje optimizado y la disponibilidad de una tecnología más avanzada que permite y facilita el tratamiento de procesos antes inabordables. Derivadas de esta mayor capacidad de curar surgen 2situaciones que en el niño son cada vez de mayor entidad e interés. Por un lado, en ocasiones, no resulta posible obtener la restitución de la situación previa al ingreso, lo cual deriva en la existencia de secuelas que, con el paso del tiempo y debido al mayor margen de recuperación del niño y al apoyo clínico adecuado, se pueden solventar de forma parcial o completa. Por otro lado, y ante la no restitución de la situación previa, los pacientes reciben el alta de las unidades de críticos siendo dependientes de tecnología, pero luego no siempre reciben un seguimiento de forma prospectiva y ambulatoria por los que iniciaron este tratamiento30.
El denominado síndrome poscuidados intensivos apenas ha sido estudiado en niños. Son factores de riesgo el requerimiento de ventilación mecánica, depuración renal o asistencia compleja en intensivos31. En el paciente adulto este síndrome es una entidad recientemente descrita que llega a afectar a un 30-50% de pacientes. En el caso del adulto, a pesar de que más del 50% de los pacientes retornan a sus trabajos durante el primer año, muchos necesitan soporte en sus actividades cotidianas durante largos periodos de tiempo después de ser dados de alta. Se observan tanto síntomas físicos (dolor persistente, debilidad adquirida en UCI, malnutrición, úlceras por presión, alteraciones del sueño, necesidad de uso de dispositivos) como neuropsicológicos (déficits cognitivos —alteraciones de la memoria, de la atención, de la velocidad del proceso mental— o aparición de problemas mentales —ansiedad, depresión o estrés postraumático—).
Son necesarios estudios observacionales con el objeto de definir con certeza el quién y el para qué en este grupo de pacientes. A su vez, parece razonable considerar que el manejo de esta entidad requerirá de un equipo multidisciplinar formado por los profesionales de UCI, especialistas en rehabilitación, fisioterapia, enfermeros, psicólogos, psiquiatras, terapeutas ocupacionales, foniatras, todos ellos coordinados y en relación con Atención Primaria para asegurar la atención continuada (tabla 2). Con este último objetivo, la creación de consultas de seguimiento de los pacientes de intensivos es un planteamiento novedoso y de gran interés. Este aspecto sí ha sido explorado por los servicios de neonatología, sobre todo en el paciente prematuro, ya que permite un tratamiento adecuado de las secuelas derivadas de su estancia en estos servicios y, muy importante, anticipa posibles complicaciones prevalentes en esta población.
Medidas para la prevención del síndrome poscuidados intensivos
| A: Evaluar, prevenir y tratar el dolorSe recomienda el uso de herramientas validadas que pueden ser utilizadas en cada paciente todos los días |
| B: Pruebas de despertar y de respiración espontáneaProporcionar sedoanalgesia cuando sea necesaria, pero detenerla en cuanto sea preciso para evitar sobredosis y efectos secundarios no deseados |
| C: Elegir analgesia y sedaciónLa evidencia publicada ayuda a decidir cuál es la mejor opción según las circunstancias específicas de cada paciente |
| D: Delirium: evaluar, prevenir y tratarSe recomienda el uso de herramientas validadas que pueden ser utilizadas en cada paciente todos los días |
| E: Ejercicio y movilización precozOptimizar la movilidad y el ejercicio para cada paciente en función de su capacidad (a través de la ayuda de cualquier miembro del equipo asignado) para restaurar su movilidad |
| F: Familia: compromiso y empoderamientoLa buena comunicación con la familia es fundamental en cada paso del curso clínico de un paciente y empoderar a la familia a ser parte del equipo para asegurar la mejor atención mejorará muchos aspectos de la experiencia del paciente. La F nos recuerda que el centro de la atención es la unidad paciente-familia |
Fuente: Tomado y modificado de www.icudelirium.org
Sin duda, este aspecto resulta uno de los más controvertidos en cuanto a su puesta en práctica se refiere. Según los estándares y recomendaciones del Ministerio de Sanidad y Política Social, se define la UCI como «una organización de profesionales sanitarios que ofrece asistencia multidisciplinar en un espacio específico del hospital, que cumple unos requisitos funcionales, estructurales y organizativos, de forma que garantiza las condiciones de seguridad, calidad y eficiencia adecuadas para atender [a] pacientes críticos»32.
Así, el entorno físico de las UCI debe permitir que el proceso asistencial se una a un ambiente saludable, que ayude a la mejora del estado físico y psicológico de pacientes, profesionales y familiares. Un entorno que evite el estrés estructural y promueva el bienestar. Existen evidencias publicadas sobre este tema, fundamentalmente guías en Estados Unidos y Europa, y hojas de ruta de algunas asociaciones de enfermería. Al parecer, el diseño adecuado puede ayudar a reducir los errores médicos, mejorar los resultados de los pacientes, como la reducción de estancia media, y jugar un posible papel en el control de costes.
Con base en estas premisas se proponen cambios en los espacios para que sean cómodos y amigables para pacientes, familiares y personal sanitario. Espacios donde la eficacia técnica vaya unida a la calidad de la atención y a la comodidad de todos los usuarios. Cambios que redunden en su ubicación adecuada, en su adecuación a los usuarios y a los flujos de trabajo por proceso, en sus condiciones ambientales de luz, temperatura, acústica, materiales y acabados, mobiliario y decoración. En el caso del niño, estos espacios comprometen al paciente y a sus familiares, con particularidades como las de las unidades de neonatología1.
Como consecuencia de este nuevo estándar, que parece irrefutable tanto por su sentido como por su objetivo, se derivan necesidades que no solo comprometen un cambio de actitud sino también una mayor inversión económica en los servicios de intensivos. Será necesario renovar la mayoría de ellos y será necesario que aquellos que se creen lo hagan partiendo de esas necesidades. La humanización, en este caso, alcanzaría los espacios de trabajo, algo no modificable por el profesional y, sin duda, dependiente de las instituciones. En la tabla 3 se expone un resumen de las áreas de mejora a este respecto.
Áreas de mejora en la arquitectura de las Unidades de Cuidados Intensivos
| Actuaciones en el área de pacientes | Actuaciones privacidad del paciente | Privacidad del pacienteBoxes individualesBoxes con baño, o cercanos a baños compartidos |
| Bienestar ambiental del paciente | Colores e imágenes (pacientes pediátricos) adecuadasLuz naturalMobiliario | |
| Fomentar la comunicación y la orientación | Calendario. RelojPizarras, alfabetos, apps específicasIntercomunicador con central de enfermería | |
| Distracción | Luz para lectura en pacientes conscientesTVHilo musicalConexión wifiTeléfono dentro de la habitación (opcional) | |
| Evitar estrés lumínico, térmico y de ruido | Control de temperatura y humedadControl de luzControl de ruido | |
| Actuaciones en el área de cuidados | Iluminación controlada y adecuadaCuidado de la acústica en el área de trabajoAdecuado acceso a la documentaciónSistema de monitorización central con acceso a todos los monitores y equipamiento médico de los pacientes ingresados en la UCI. Posibilidad y acceso y control por el personal médico y de enfermería, desde cualquier terminal de la UCIAsegurar que el paciente puede ser observado y vigilado adecuadamente desde el control de enfermería, evitar que exista algún punto muerto. La distribución de los boxes debería ser idealmente circular, con el control de enfermería en el centro. En caso de que por el número de boxes no sea posible tener conexión visual con cada uno de ellos, se recomienda instalar vigilancia por videocámara | |
| Área administrativa y de staff | Espacios adecuados | Mobiliario funcional y específico para la labor que se vaya desarrollar; homologado, fácil de limpiar, de mover y ergonómico, que asegure una buena postura, evite esfuerzos innecesarios y sea seguroColores y equipamiento amable y domésticoTaquillas individuales en el estar para que el personal pueda dejar efectos personales o un pijama de recambioInstalaciones de comunicación: el staff deberá disponer de los elementos de comunicación suficiente, como ordenadores, teléfono, y otros sistemas de comunicación internaBienestar ambientalEspacios de descansoEspacio para comer: es necesario tener un office dotado de cocina, horno microondas, nevera y fregadero, con mesa y sillas suficientes para que el equipo pueda conservar, calentar o preparar su comida |
| Habitaciones para staff de guardia | Mobiliario adecuado (para descanso y para trabajo)Instalación de comunicación adecuada: al menos con un teléfono directoBaños completos, equipados con duchas y sistema de ventilación mecánica, separados por sexosTaquillas donde dejar los efectos personales | |
| Área de familiares | SeñalizaciónSalas de esperaMobiliario adecuado e intimidadHabitación de despedidaHabitaciones para familiares en situaciones muy críticas | |
Fuente: Modificado del Plan de Humanización de Cuidados Intensivos de la Comunidad de Madrid, 2016.
Si bien el objetivo fundamental de los cuidados intensivos es restituir de forma completa o parcial la situación previa al ingreso del paciente, en ocasiones esto no es posible. En este punto, el objetivo terapéutico se verá modificado: la base fundamental del nuevo enfoque será reducir el sufrimiento y ofrecer los mejores cuidados, incluidos los del final de la vida7,8,33,34.
A este respecto, el comité ético de la Society of Critical Care Medicine establece que «[...] los cuidados paliativos e intensivos no son opciones mutuamente excluyentes sino que debieran coexistir […]» y «[…] el equipo sanitario tiene la obligación de proporcionar tratamientos que alivien el sufrimiento que se origine de fuentes físicas, emocionales, sociales y espirituales[…]»35.
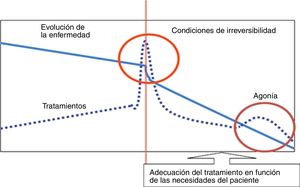
El objetivo principal de los cuidados paliativos en cualquier ámbito clínico será proporcionar un cuidado integral del paciente y su entorno con intención de permitir una muerte que sea «[…] libre de malestar y sufrimiento para el paciente, familiares y cuidadores, de acuerdo con sus deseos y estándares clínicos, culturales y éticos […]». En este contexto, y según diversos trabajos, en los servicios de medicina intensiva aproximadamente el 10-30% de los fallecimientos se produce tras iniciarse la adecuación del tratamiento de soporte vital (fig. 1)34,36.
La adecuación del tratamiento se aplicará integrada en un plan global de cuidados paliativos que incluirá medidas tanto farmacológicas como no farmacológicas que, con un enfoque dirigido hacia la dignidad y el bienestar, incluirá las necesidades de los pacientes y familiares tanto físicas como psicosociales y espirituales. Este enfoque debe realizarse de forma interdisciplinar y deben ser conocedores de este hecho todos los profesionales implicados en el tratamiento1,36.
Las complejas decisiones que se toman en torno a los enfermos críticos al final de la vida pueden producir discrepancias entre los profesionales sanitarios y entre estos y los familiares o cuidadores en el caso particular del paciente pediátrico. Los profesionales deben disponer de las competencias y herramientas necesarias para la resolución de estos conflictos. Será importante la discusión abierta y regular que permita crear una cultura de equipo abierta, coherente y flexible que permita plantear todas las dudas y preocupaciones de forma precoz y después de la muerte de forma constructiva. Con este objetivo la integración de las unidades de paliativos en los hospitales permite una valoración objetiva y adecuada de este grupo de pacientes. Al tiempo, la redacción de protocolos de adecuación del tratamiento de soporte vital y su aplicación consensuada facilita el proceder en estas situaciones. A este respecto, y como complemento, la creación de documentos adecuados a las características evolutivas de diferentes enfermedades y, por lo tanto, de enfermos, supone también una necesidad evidente (pacientes crónicos, oncohematológicos de larga evolución o respiratorios, por ejemplo)3.
ConclusionesComo se ha indicado, la humanización es un concepto amplio que, abordando aspectos multidisciplinares del cuidado, tiene como objetivo devolver al paciente y a sus cuidadores al centro de la atención sanitaria. Cada uno de los ámbitos de desarrollo, por separado, ofrece aspectos de mejora que objetivamente son, en su mayoría, casi indiscutibles. ¿Quién o quiénes no van a desear humanizar?, ¿cómo es posible creer que esto no es necesario? Asumiendo como una necesidad real el global de lo que se plantea, se debe ser cuidadoso, y precavido, en el cómo se lleven a cabo cada uno de los componentes de esta receta. Nos encontramos ante un cambio de paradigma en el que los intangibles, lo que no se puede medir, probablemente supere a lo que actualmente se pueda o se haya cuantificado. Al tiempo, el hecho de partir en muchos casos de unas premisas ideales, con escasa evidencia, puede convertir con el tiempo en solo palabras lo que deberían ser hechos.
El camino parece claro, por construir, pero claro. Como pediatras, muchos de los tramos, por estar ya parcialmente recorridos, nos parecerán sencillos. Como pediatras, probablemente los tramos relacionados con el final de la vida o los cuidados tras el alta de UCI nos obliguen a mostrar precaución en los cambios de sentido. Humanizar, aunque sea un poco, parece necesario y la aventura parece estar en no quedarnos en la palabra, que ya vemos que luce fenomenal escrita, sino en alcanzar los hechos, término que también empieza por hache y que sin duda es imprescindible para humanizar en serio, sin adornos, evitando que este término tan actual se convierta en un recurso fundamentalmente literario.
Conflicto de interesesNo hay conflicto de intereses.
A todos los pediatras intensivistas, intensivistas de adultos, enfermería, auxiliares, familiares y pacientes. Al equipo de redacción del Plan de Humanización de la Asistencia Sanitaria por su meticulosidad y espíritu crítico. A todos los que con muy poco hace mucho más que mucho en el sistema sanitario público.