1) Valorar la utilidad pronóstica de la determinación inicial y seriada de la proteína fijadora de lipopolisacáridos (LBP) y de la procalcitonina (PCT) y 2) evaluar si su adición a los scores de gravedad mejoraría su valor pronóstico.
DiseñoEstudio prospectivo observacional.
ÁmbitoUnidad de Cuidados Intensivos de un hospital general universitario.
PacientesSe incluyó a 100 pacientes ingresados por sepsis grave/shock séptico.
Variables de interésDatos demográficos, APACHE II y SOFA, concentración de PCT y LBP inicial y a las 48 h y mortalidad hospitalaria.
ResultadosLos scores APACHE II al ingreso y SOFA a las 48 h presentaron el mayor rendimiento como predictores de mortalidad hospitalaria (AUC ROC: 0,75 para ambos). La concentración inicial de PCT y LBP y el aclaramiento de LBP fueron similares en pacientes supervivientes y fallecidos. Solo el aclaramiento de PCT fue superior en supervivientes respecto a los fallecidos (AUC ROC: 0,66). La combinación de los scores de gravedad con el aclaramiento de PCT no mejoró su valor pronóstico.
ConclusionesLa concentración inicial de LBP y de PCT y el aclaramiento de LBP no presentaron valor pronóstico en pacientes con sepsis grave/shock séptico. Solo el aclaramiento de PCT se comportó como predictor de mortalidad hospitalaria. El rendimiento de los scores APACHE II al ingreso y SOFA a las 48 h fue superior al de los biomarcadores analizados y la adición del aclaramiento de PCT no aumentó su valor pronóstico.
1) To assess the prognostic value of levels on admission and serial measurements of lipopolysaccharide binding protein (LBP) and procalcitonin (PCT) in relation to in-hospital mortality; and 2) to determine whether the addition of these parameters to severity scores (APACHE II and SOFA) is able to improve prognostic accuracy.
DesignA single-center, prospective observational study was carried out.
SettingIntensive Care unit of a university hospital.
PatientsOne hundred severe sepsis and septic shock patients were included.
Data collectedDemographic data, APACHE II and SOFA scores, PCT and LBP levels on admission and after 48hours, and in-hospital mortality.
ResultsThe best area under the curve for predicting in-hospital mortality corresponded to APACHE II on admission and SOFA after 48h (AUC ROC: 0.75 for both). PCT and LBP levels on admission and LBP clearance were not statistically different between in-hospital survivors and non-survivors. Only PCT clearance was higher among in-hospital survivors than in non-survivors (AUC ROC: 0.66). The combination of severity scores and PCT clearance did not result in superior areas under the curve.
ConclusionsLBP and PCT levels on admission and LBP clearance showed no prognostic value in severe sepsis and septic shock patients. Only PCT clearance was predictive of in-hospital mortality. The prognostic accuracy was significantly better for APACHE on admission and SOFA after 48h than for any of the analyzed biomarkers, and the addition of PCT clearance did not improve their prognostic value.
La sepsis constituye una de las principales causas de morbimortalidad en las unidades de cuidados intensivos (UCI)1. A pesar de los avances terapéuticos y las medidas moduladoras de la respuesta inmune, la mortalidad de la sepsis sigue siendo elevada, alcanzando en nuestro país porcentajes del 28 y del 46% en las formas de sepsis grave y shock séptico2, respectivamente. La aplicación precoz de una serie de medidas diagnóstico-terapéuticas, incluyendo la terapia antibiótica y el soporte hemodinámico adecuado, mejoran de manera significativa la supervivencia. En este sentido la disponibilidad de biomarcadores puede ayudar al clínico en la estratificación del riesgo y el proceso de toma de decisiones3,4.
La procalcitonina (PCT) es una magnitud bioquímica ya introducida en la práctica clínica para el diagnóstico de la infección bacteriana sistémica grave5 y como marcador pronóstico, dado que sus niveles sanguíneos se relacionan con la gravedad y la mortalidad del cuadro infeccioso6. Estudios recientes concluyen que su determinación seriada en pacientes con sepsis, sepsis grave y shock séptico presenta mayor valor pronóstico que su medida aislada7–10, condicionada por factores como el tiempo de evolución del cuadro, la cirugía previa, los politraumatismos o la disfunción renal.
Sin embargo, la experiencia con otros biomarcadores de infección como la proteína fijadora de lipopolisacáridos (LBP) es limitada y controvertida11–14. La LBP es una proteína de fase aguda de origen hepático que juega un importante papel en los mecanismos de inmunidad innata. Mediante su unión a los lipopolisacáridos (LPS), componente de la pared externa de bacterias gramnegativas (BGN) y activador de la respuesta inmune, transfiere esos a la molécula CD14 soluble o expresada en la superficie celular para formar un complejo LPS-LBP-CD14 que se une a los receptores 2 y 4 toll-like de las células efectoras para generar la síntesis de citocinas de carácter proinflamatorio, como las IL-6, IL-1 y factor de necrosis tumoral15. Además, la LBP es capaz de neutralizar las endotoxinas bacterianas mediante la unión de los LPS a las lipoproteínas plasmáticas16. Ambos mecanismos de acción contribuyen a la respuesta de defensa frente a BGN. Adicionalmente, algunos estudios describen que los niveles de LBP también aumentan durante la infección por bacterias grampositivas11. Por ello, el incremento de las concentraciones en sangre de LBP representaría un mecanismo de defensa frente a la infección bacteriana y de bloqueo de la actividad de los LPS y, por tanto, un posible biomarcador de infección severa.
Los objetivos de este estudio han sido analizar el valor pronóstico de la determinación en suero inicial y seriada de LBP y PCT en pacientes con sepsis grave y shock séptico, y evaluar si su adición a los scores de gravedad Acute Physiology and Chronic Health Evaluation II (APACHE II) y Sequential Organ Failure Assessment (SOFA) mejora el valor pronóstico de dichas escalas.
PoblaciónSe trata de un estudio prospectivo de cohortes observacional en el que se incluyó a todos los pacientes mayores de 18 años ingresados en la UCI del Hospital General Universitario Santa Lucía con un cuadro de sepsis grave o shock séptico, definido según los criterios propuestos por la Conferencia de Consenso SCCM/ESIMC/ACCP/ATS/SIS17. El período de estudio fue el comprendido entre febrero de 2012 y mayo de 2013 (ambos incluidos).
Se excluyó del estudio a los pacientes con edad menor de 18 años, a aquellos en cuya historia clínica figurasen órdenes de limitación del esfuerzo terapéutico y a aquellos que fueron dados de alta o fallecieron en las primeras 72 h.
El estudio fue aprobado por el Comité de Ética e Investigación del hospital.
Registro de variablesEn todos los pacientes se recogieron las siguientes variables: sexo, edad, APACHE II al ingreso, SOFA al ingreso y a las 48 h, foco de infección, resultados de los cultivos y otros estudios microbiológicos, concentraciones séricas de los marcadores de infección o inflamación (PCT y LPB) al ingreso o en las 12 h previas a este y a las 48h. Se documentó la existencia de disfunciones orgánicas teniendo en cuenta las definiciones propuestas por la Conferencia de Consenso SCCM/ESICM/ACCP/ATS/SIS17.
Medida de los biomarcadoresSe determinaron los niveles séricos de PCT al ingreso en UCI o en las 12 h previas a dicho ingreso y transcurridas 48 h desde la primera medida. Una alícuota de ambas muestras fue conservada a −80°C para la cuantificación posterior de LBP. La cinética de ambos biomarcadores se expresó mediante el concepto de aclaramiento plasmático, definido como el porcentaje de variación del valor obtenido en la última determinación con respecto a la primera y calculado mediante la siguiente fórmula: (Δ-biomarcador48h=100*[(biomarcadoringreso–biomarcador48h)/biomarcadoringreso]).
PCT fue medida mediante un ensayo de electroquimioluminiscencia en un analizador Cobas e411 (Roche Diagnostics, Alemania), con un límite de detección de 0,02ng/mL, y LBP mediante un inmunoanálisis quimioluminiscente en el analizador Immulite 2000 (Siemens Healthcare, Estados Unidos), con un límite de detección de 1,2μg/mL.
Análisis estadísticoPara el análisis estadístico de los datos se utilizaron los programa SPSS, versión 20.0 y EPIDAT 3.1. Las variables continuas se expresan como media (desviación estándar) o como mediana (rango intercuartílico [IQR]) según su distribución, y las variables cualitativas como frecuencias absolutas y relativas. Para la comparación de variables cuantitativas se emplearon los test no paramétricos U de Mann-Whitney y parámetricos t de Student, según la distribución de las variables. El rendimiento de los biomarcadores y scores de gravedad como predictores de mortalidad hospitalaria se evaluó mediante el análisis del área bajo la curva (AUC) receiver operating characteristics (ROC). Para aquellos biomarcadores con un rendimiento significativo se determinaron sensibilidad, especificidad, valores predictivos y razones de verosimilitud para un punto de corte óptimo seleccionado mediante el test de Youden. Se consideró como significativo un valor de p<0,05.
ResultadosDurante el período del estudio (del 1 de febrero de 2012 al 31 de mayo de 2013) ingresaron en la UCI 120 pacientes por presentar un cuadro de sepsis grave o shock séptico. De ellos, 5 pacientes en que se realizó limitación del esfuerzo terapéutico, 10 en los que no se completó la determinación seriada de los biomarcadores y 5 que fallecieron o fueron dados de alta antes de transcurridas 72 h desde el ingreso en la UCI fueron excluidos. De esta forma, la muestra final incluyó un total de 100 pacientes (53 varones y 47 mujeres), 37 con sepsis grave y 63 con shock séptico, con una edad mediana (IQR) de 67 (57-76) años, APACHE II al ingreso medio de 20,3±6,5, SOFA medio al ingreso de 7,7±3,6 y SOFA medio a las 48 h de 6,2±4,1 (tabla 1). La mayor parte de los pacientes (64%) procedía del Servicio de Urgencias. El foco de infección más frecuente fue el abdominal (35%) seguido por el respiratorio (25%) y las infecciones del tracto urinario (18%). La mortalidad hospitalaria fue del 28% y la mortalidad en la UCI del 22%. La infección fue documentada microbiológicamente en 84 (84%) pacientes. Se detectó un episodio de bacteriemia o fungemia en 44 (44%) pacientes; los microorganismos más frecuentemente aislados fueron Escherichia coli (n=19), Staphylococcus aureus (n=5) y Streptococcus pneumoniae (n=4). En 50 pacientes (50%) se demostró microbiológicamente la implicación de una BGN en la patogenia de la infección; la concentración inicial de ambos biomarcadores no fue significativamente diferente en dichos pacientes respecto a aquellos en los que la infección fue causada por bacterias grampositivas (n=31 [31%]: PCT 14,4ng/mL [38,1] vs. 17,6ng/mL [28,1]; p=0,954 y LBP 49,4μg/mL [28,4] vs. 54,5μg/mL; p=0,276).
Características de la población de estudio
| Población(n=100) | Supervivientes(n=72) | Fallecidosa(n=28) | pb | |
|---|---|---|---|---|
| Edad (años), mediana (IQR) | 67,0 (56,0-77,0) | 62,5 (52,0-75,0) | 72,5 (67,0-77,8) | 0,006 |
| Sexo masculino, n (%) | 53 (53,0) | 36 (50,0) | 17 (60,7) | 0,335 |
| Shock séptico, n (%) | 63 (63,0) | 42 (58,3) | 21 (75,0) | 0,121 |
| Estancia hospitalaria (días), mediana (IQR) | 17,0 (11,0-26,0) | 17,0 (12,0-30,0) | 11,0 (4,5-23,0) | 0,004 |
| Foco primario de la infección, n (%) | 0,312 | |||
| Abdominal | 35 (35) | 22 (30,6) | 13 (46,5) | |
| Respiratorio | 25 (25) | 19 (26,4) | 6 (21,4) | |
| Urinario | 18 (18) | 16 (22,2) | 2 (7,1) | |
| Bacteriemia primaria y asociada a catéter venoso central | 10 (10) | 6 (8,3) | 4 (14,3) | |
| Piel y partes blandas | 6 (6) | 5 (6,9) | 1 (3,6) | |
| Otros | 6 (6) | 4 (5,6) | 2 (7,1) | |
| Scores de gravedad | ||||
| APACHE II, media±DE | 20,3±6,5 | 18,7±5,8 | 24,5±6,5 | < 0,001 |
| SOFA, media±DE | 7,7±3,6 | 7,2±3,7 | 9,1±3,1 | 0,01 |
| SOFA 48 h, media±DE | 6,2±4,1 | 5,2±3,7 | 8,9±3,2 | < 0,001 |
| Δ-SOFA, media±DE | −1,5±3,1 | −1,9±2,8 | −0,3±3,3 | 0,01 |
| Biomarcadores | ||||
| PCT (ng/mL), mediana (IQR) | 12,9 (3,3-34,1) | 17,1 (3,5-35,4) | 7,3 (3,1-32,2) | 0,28 |
| LBP (μg/mL), mediana (IQR) | 53,0 (37,3-69,3) | 52,8 (37,4-74,5) | 53,6 (31,4-64,0) | 0,49 |
| Δ-PCT48h (%), mediana (IQR) | 48,5 (−9,8-64,4) | 56,8 (1,6-65,8) | 18,2 (−75,4-57,8) | 0,02 |
| Δ-LBP48h (%), mediana (IQR) | 11,5 (−8,3-37,5) | 8,8 (−21,7-37,5) | 14,7 (−10,0-36,1) | 0,93 |
APACHE II: Acute Physiology and Chronic Health Evaluation score; LBP: proteína fijadora de lipopolisacáridos; PCT: procalcitonina; SOFA: Sepsis-related Organ Failure Assessment; Δ-LBP48h: aclaramiento de proteína fijadora de lipopolisacáridos a las 48 h; Δ-PCT48h: aclaramiento de procalcitonina a las 48h.
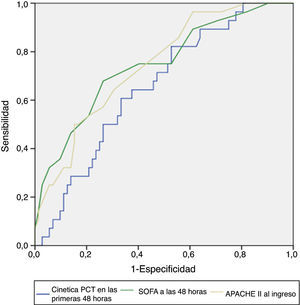
Entre los factores pronósticos estudiados los mejores predictores de mortalidad hospitalaria fueron los scores de severidad APACHE II al ingreso (AUC ROC: 0,75; intervalo de confianza (IC) 95%: 0,64-0,85; p<0,001) y SOFA a las 48 h (AUC ROC: 0,75; IC 95%: 0,64-0,86; p<0,001). Respecto a los biomarcadores PCT y LBP, ninguno de ellos fue predictor de mortalidad hospitalaria a partir de la determinación inicial, y solo el Δ-PCT48h en las primeras 48 h presentó un rendimiento estadísticamente significativo (AUC ROC: 0,66; IC 95%: 0,54-0,77; p=0,02) (fig. 1), inferior numéricamente al de los scores anteriormente mencionados, aunque sin diferencia estadísticamente significativa (p=0,219). Para un punto de corte del 40% Δ-PCT48h mostró una sensibilidad de 64,3% (IC95%: 44,8-83), una especificidad de 62,5% (IC95%: 50,6-70,4%), un valor predictivo positivo de 40,0% (IC95%: 24,6-55,4), un valor predictivo negativo de 81,8% (IC95%: 70,7-92,9%), una razón de verosimilitud positiva de 1,7 (1,14-2,57) y una razón de verosimilitud negativa de 0,57 (0,34-0,97) para predecir mortalidad hospitalaria.
La curva ROC generada por la combinación de Δ-PCT48h con cada uno de los scores de gravedad no mejoró el AUC obtenida por el score de forma aislada y, por lo tanto, no supuso un incremento en el rendimiento de estos para la predicción de mortalidad hospitalaria.
DiscusiónEn este estudio encontramos que la medida inicial de la LBP y la PCT y la cinética de la LBP en las primeras 48 h de ingreso en UCI carecen de utilidad como factor predictor de mortalidad hospitalaria en pacientes con sepsis grave y shock séptico, y que solo el aclaramiento de PCT en ese período de tiempo presenta un rendimiento estadísticamente significativo como factor predictivo, aunque su valor para dicha finalidad es similar al de los scores de severidad utilizados actualmente en la práctica clínica; además su adición a estos no mejora su capacidad para predecir la mortalidad hospitalaria.
La bibliografía recoge datos discrepantes respecto al valor pronóstico de la LBP en este tipo de pacientes. Opal et al.11 describen valores de LBP en las primeras 24 h tras el inicio de la sepsis significativamente más altos en pacientes supervivientes que en fallecidos. Este hallazgo contradice el de estudios previos, en los que niveles elevados de LBP se asociaron con peores resultados18. En nuestro estudio las concentraciones iniciales de LBP fueron similares entre fallecidos y supervivientes y su medida careció de valor pronóstico, resultados similares a los descritos previamente por Prucha et al.12 y por Mierzchala et al.14. Respecto a la cinética de la LBP, su valor pronóstico ha sido evaluado anteriormente en un único estudio que concluye que solo la medida y el descenso de su concentración al quinto día respecto a la medida al ingreso demostraron valor predictivo de mortalidad14. En nuestro estudio el aclaramiento de LBP en las primeras 48 h fue similar en los pacientes fallecidos y en los supervivientes, no habiéndose realizado medidas en días posteriores que permitan la comparación con el estudio anterior.
Respecto a la PCT, actualmente constituye el biomarcador de elección para el diagnóstico de sepsis5, y su medida ya fue incluida en el año 2003 entre los criterios para dicho diagnóstico17 y recogida en el documento de consenso SEMES-SEMICYUC para el manejo inicial de la sepsis grave en los servicios de urgencias hospitalarios19. Además, el uso de algoritmos basados en la determinación de PCT ha demostrado ser una herramienta eficaz para la toma de decisiones respecto al inicio y desescalaje de la terapia antibiótica en distintos grupos de pacientes, incluyendo aquellos con sepsis grave que requieren ingreso en la UCI20. Sin embargo, en pacientes ingresados en UCI por sepsis grave o shock séptico, la utilidad de su determinación aislada es controvertida, sí demostrada por su determinación seriada. Nuestros resultados confirman los ya publicados respecto a la utilidad pronóstica de la PCT y de su cinética en pacientes con sepsis grave y shock séptico. En nuestro estudio, la medida inicial de PCT careció de utilidad para identificar pacientes con mayor riesgo de mortalidad, de forma coincidente a los resultados obtenidos recientemente en estudios similares8–10,21–26. Así, en el estudio reciente de Suberviola et al.26 la medida inicial de PCT mostró un AUC ROC prácticamente igual a la de nuestro estudio (0,44 vs. 0,43). De forma coincidente con otros estudios, en nuestro estudio la cinética de la PCT presentó un rendimiento estadísticamente significativo como marcador predictivo de mortalidad hospitalaria, pero sin mejorar el rendimiento de los scores de gravedad utilizados en la práctica clínica como factores predictivos. En el trabajo reciente de Schuetz et al.10, evaluando el valor pronóstico de dicha cinética en las primeras 72 h tras el ingreso, el AUC ROC para predecir mortalidad hospitalaria fue de 0,70, rendimiento muy similar al obtenido en nuestro estudio (AUC ROC: 0,66). Sin embargo, al igual que en nuestro estudio, la adición al modelo de predicción del aclaramiento de PCT no mejoraba de forma estadísticamente significativa el rendimiento de los scores de gravedad, con un AUC ROC para la combinación del aclaramiento de PCT y el score APACHE IV de 0,75, similar al de nuestro estudio con el score APACHE II (AUC ROC: 0,74).
En conclusión, en nuestra serie de pacientes, la determinación inicial de la LBP y de la PCT, así como el aclaramiento de LBP durante las primeras 48 h, no demostraron utilidad pronóstica en pacientes con sepsis grave y shock séptico ingresados en UCI, y solo el aclaramiento de PCT presentó un rendimiento moderado como factor pronóstico. No obstante, dicho rendimiento no fue superior al de los scores de gravedad APACHE II al ingreso y SOFA a las 48 h y, además, el rendimiento de estos no mejoró por la adición al modelo de predicción de los biomarcadores analizados.
FinanciaciónEl material necesario para la medida de proteína fijadora de lipopolisacáridos (controles, calibradores y reactivos) fue cedido sin coste por Siemens Healthcare.
Conflicto de interesesLos autores declaran la no existencia de conflictos de intereses.