Las úlceras por presión representan un significativo problema para pacientes, profesionales y sistemas sanitarios. Presentan una incidencia y una prevalencia importantes a nivel mundial. Su carácter iatrogénico plantea que su aparición es evitable y su incidencia es un indicador de calidad científico-técnica tanto en el ámbito de la atención primaria como en el de la especializada.
El objetivo de esta revisión ha sido identificar los factores de riesgo relacionados con la aparición de úlceras por presión en pacientes críticos.
MetodologíaSe siguieron las recomendaciones de la declaración PRISMA adaptadas a la identificación de estudios sobre factores de riesgo. Se ha realizado una revisión sistemática cualitativa de estudios primarios a través de una búsqueda en Pubmed, The Cochrane Library, Scopus y Web of Science. Se consideraron las limitaciones metodológicas en estudios observacionales.
ResultadosDe 200 referencias bibliográficas, 17 cumplieron nuestros criterios de selección. Estos estudios incluyeron 19.363 pacientes ingresados en unidades de cuidados intensivos. Seis se clasificaron como de calidad fuerte y 11 de calidad moderada. Los factores de riesgo que aparecieron más frecuentemente asociados al desarrollo de úlceras por presión incluyeron: edad, tiempo de estancia en UCI, diabetes, tiempo de PAM <60-70mmHg, ventilación mecánica, duración de la ventilación mecánica, terapia de hemofiltración venovenosa continua o diálisis intermitente, tratamiento con drogas vasoactivas, con sedantes y cambios posturales.
ConclusionesNo aparecen factores de riesgo que por sí mismos puedan predecir la aparición de la úlcera por presión. Más bien se trata de una interrelación de factores que incrementan la probabilidad de su desarrollo.
Pressure ulcers represent a significant problem for patients, professionals and health systems. Their reported incidence and prevalence are significant worldwide. Their character iatrogenic states that its appearance is preventable and its incidence is an indicator of scientific and technical quality both in primary care and specialized care.
The aim of this review was to identify risk factors associated with the occurrence of pressure ulcers in critically ill patients.
MethodologyThe PRISMA Declaration recommendations have been followed and adapted to studies identifying risk factors. A qualitative systematic review of primary studies has been performed and a search was conducted of the PubMed, The Cochrane Library, Scopus and Web of Science databases. Methodological limitations in observational studies have been considered.
ResultsFrom 200 references, 17 fulfilled the eligibility criteria. These studies included 19,363 patients admitted to intensive care units. Six studies were classified as high quality and 11 were classified as moderate quality. Risk factors that emerged as predictive of pressure ulcers development more frequently included age, length of ICU stay, diabetes, time of MAP <60-70mmHg, mechanical ventilation, length of mechanical ventilation, intermittent haemodialysis or continuous veno-venous haemofiltration therapy, vasopressor support, sedation and turning.
ConclusionsThere is no single factors which can explain the occurrence of pressure ulcers. Rather, it is an interplay of factors that increase the probability of its development.
Las úlceras por presión (UPP) representan un problema de salud con un impacto significativo en la morbimortalidad y la calidad de vida de las personas afectadas, siendo un motivo de sufrimiento para quienes las padecen y para sus familiares, así como para los profesionales y sistemas sanitarios. Es una complicación frecuente en cualquier nivel asistencial, especialmente en pacientes con problemas de movilidad y edad avanzada1. Aunque se admite que su aparición no es un factor causal de mortalidad durante un ingreso hospitalario, se asocia a esta, y a otras complicaciones en la recuperación: incremento del riesgo de infección, malnutrición intrahospitalaria, aumento de la estancia, de la carga de trabajo de enfermería y del coste sanitario2.
Se han realizado múltiples estudios de prevalencia y de incidencia que han logrado dimensionar la problemática, pero han puesto de manifiesto diferentes métodos de cálculo de los indicadores, así como criterios de inclusión y de exclusión. Los pacientes ingresados en las unidades de cuidados intensivos (UCI) tienen un elevado riesgo de desarrollar UPP, con una incidencia que oscila entre el 3,3 y el 52,9%3,4. Estos pacientes generalmente no perciben el incremento de presión tisular o no reaccionan ante él de manera adecuada debido a la sedación, analgesia y/o a los relajantes musculares. Además, la enfermedad de base y la inestabilidad hemodinámica incrementan el riesgo de UPP.
Pese a tratarse de un problema de salud de gran envergadura, existen pocos trabajos que cuantifiquen la asociación directa entre factores de riesgo y aparición de UPP, y algunos de los publicados se basan en presunciones de tipo general5. Actualmente, en las UCI se utilizan instrumentos para la valoración del riesgo de aparición de UPP que no se han desarrollado específicamente para estos entornos y por tanto pueden no ser adecuados, al no tener en cuenta factores de riesgo prácticamente exclusivos de estas áreas6.
La importancia de los diferentes aspectos implicados en la aparición de UPP en el paciente crítico es objeto de permanente controversia5,7. Por ello cobra una especial relevancia la necesidad de verificar la relación directa entre los factores de riesgo y la aparición de UPP en estos pacientes, para poder así determinar intervenciones específicas. Aunque habrá aspectos sobre los que no podremos incidir directamente o de forma eficaz, en determinadas ocasiones la intervención sobre un único elemento puede modificar el resultado del resto de factores implicados8.
El objetivo de esta revisión sistemática ha sido identificar los factores de riesgo relacionados con la aparición de UPP en pacientes críticos ingresados en UCI.
Materiales y métodosSe ha llevado a cabo una revisión sistemática de estudios primarios. Se siguió la declaración PRISMA y se determinó el protocolo de revisión previamente a la recogida de datos con la finalidad de reducir el impacto de los sesgos inherentes a los autores y promover la transparencia acerca de los métodos y del proceso9. Para la evaluación de la calidad metodológica hemos utilizado las parrillas Critical Appraisal Skills Programme España (CASPe)10,11 según el tipo de estudio, con la finalidad de valorar los riesgos de sesgos de selección, de medida, de retirada o clasificación, de confusión, de resultados y otras fuentes de sesgos. Se seleccionaron los estudios que presentaron una puntuación por encima de 6. Los que obtuvieron una puntuación entre 6 y 8 fueron considerados de calidad moderada y por encima de 8, de calidad alta.
No ha sido posible desarrollar un metaanálisis de los datos a causa de la heterogeneidad de los diseños, factores de riesgo estudiados y resultados obtenidos. Como el objetivo principal fue identificar estos factores más que cuantificar el tamaño del efecto de la relación con el desarrollo de UPP, se ha llevado a cabo una síntesis narrativa en la que los factores de riesgo fueron categorizados en dominios y subdominios. Se identificaron aquellos incluidos en el modelo multivariante y los que resultaron significativos (p<0,05).
Tipo de estudiosCriterios de inclusión: estudios primarios publicados entre el 01/01/2008 y el 01/08/2016, que evaluaran a pacientes mayores de 18 años en el entorno de UCI, cuya variable resultado fuera el desarrollo de UPP, que fueran estudios observacionales prospectivos, retrospectivos o ensayos clínicos en los que se hubiese realizado análisis multivariante para la identificación de factores de riesgo que pudiesen influir en su aparición y que presentaran calidad metodológica de moderada a fuerte.
Criterios de exclusión: estudios que evaluaran población pediátrica, transversales, en idiomas distintos al inglés, español o portugués, que fueran realizados en animales o en los que más de un 20% de la muestra fuera excluida del análisis por abandono, muerte, pérdida de seguimiento o datos no recogidos.
Intervenciones y desenlaceEl desenlace evaluado fue la aparición de UPP durante el período de hospitalización en UCI categorizadas en estadios del I al IV, independientemente de que los estudios originales considerasen como variable de resultado el desarrollo de UPP en estadios ≥I o en estadios ≥II.
Las intervenciones fueron los factores de riesgo identificados en los artículos y que fueron incluidos en los análisis multivariantes.
Estrategia de búsquedaSe realizó una búsqueda electrónica de la literatura en las bases de datos Pubmed, The Cochrane Library, Scopus y Web of Science (WOS), usando los descriptores «intensive care units», «pressure ulcer» y «risk factors», combinándolos con el operador «and». Todos ellos incluidos como en el tesauro MESH. Se excluyeron tanto la población pediátrica como los neonatos. A continuación se presenta la estrategia de búsqueda completa en WOS:
Tema: («intensive care units») and Tema: («pressure ulcer») and Tema: («risk factors») not Tema: (child*) not Tema: (neonat*).
Refinado por: Idiomas: (English or Portuguese or Spanish) and Áreas de investigación: («critical care medicine»).
Extracción y análisis de datosLos títulos y abstracts fueron cribados por 2 revisores independientes y chequeados por un tercero. Los abstracts considerados potencialmente relevantes se obtuvieron a texto completo y fueron valorados por un revisor con la finalidad de seleccionar los estudios que cumplían los criterios de inclusión descritos. Además fueron comprobados por un segundo revisor. El grado de concordancia entre ambos revisores fue determinado mediante el estadístico K de Cohen. El índice kappa resultante fue de 0,79 (IC 95%: 0,47-1,10), resultando en un buen grado de acuerdo. En los casos en que los análisis estadísticos no aparecían claramente en el documento y, por tanto, su inclusión fuera incierta, se realizó una revisión estadística. Cualquier desacuerdo fue resuelto mediante consenso del grupo de revisores. Una vez seleccionados los estudios que cumplían los criterios de inclusión, los datos fueron extraídos por un único revisor y comprobados por un segundo. Se extrajo información relacionada con el diseño del estudio, variables mediadoras estudiadas (factores de riesgo) e instrumentos de medida, posibles factores de confusión y cómo se controlaron, análisis estadístico, identificando tanto los factores de riesgo que emergieron significativos como la cuantificación del tamaño del efecto de su relación con el desarrollo de las UPP.
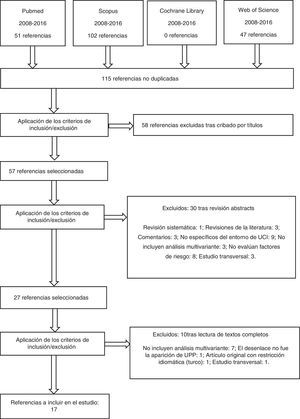
ResultadosEn total se localizaron 200 referencias bibliográficas: 51 en Pubmed, 102 en Scopus y 47 en WOS. Tras el proceso de revisión, un total de 17 artículos cumplieron con los criterios de inclusión en el estudio (fig. 1).
Características de los estudiosSe incluyeron un total de 19.363 pacientes. La incidencia media de UPP fue de un 18,31% (rango de 3,3 a 39,3%). Un total de 1.460 pacientes desarrollaron al menos una UPP durante su estancia en la UCI. Cinco estudios consideraron como variable resultado el desarrollo de UPP en estadios ≥II3,5,7,12,13. Los restantes consideraron estadios ≥I. El resto de características se encuentran disponibles en la tabla 1.
Un estudio fue de casos y controles14 y 4 de cohortes retrospectivos con revisión de registros3,12,15,16. El resto fueron prospectivos de cohortes. Dos estudios3,8 desarrollaron análisis de supervivencia (modelo de riesgos proporcionales de Cox). El resto optaron por modelos de regresión logística.
En todos se consideró un resultado dicotómico para la aparición de UPP, o sea, el desarrollo de alguna UPP o no. Los 17 estudios aportaron modelos multivariantes en los que determinaban los factores de riesgo que, de forma estadísticamente significativa e independiente o ajustada por el resto de factores, eran predictivos de la aparición de UPP. Evaluaron una media de 11 potenciales factores de riesgo en el análisis multivariante (rango de 4 a 15). En los modelos ajustados se identificaron una media de 4 factores predictivos (rango de 2 a 10).
Factores de riesgo: dominios y subdominiosEn la tabla 2 se presenta un sumario de factores de riesgo, significativos y no significativos, en los modelos multivariantes clasificados por dominios y subdominios.
Dominio 1: características demográficasSubdominio edad. En todos los estudios se incluyó la edad como posible factor de riesgo. En 6 de ellos5,12,15,17-19, el desarrollo de UPP estuvo significativamente asociado con el incremento de edad en el análisis multivariante. En un estudio19, la edad se consideró factor de riesgo si el individuo tenía ≥70 años (OR [IC 95%]=2,14 [1,27-3,62]).
Subdominio sexo. En 2 estudios apareció la variable sexo como significativa en los análisis multivariantes. En uno de ellos20, de calidad metodológica moderada, ser hombre fue un factor protector (OR [IC 95%]=0,15 [0,03-0,71]). Por el contrario, el otro estudio21, de calidad metodológica fuerte, reflejó que los hombres tenían una probabilidad 5 veces mayor de desarrollar UPP (OR [IC 95%]=5,60 [1,42-22,09]).
Subdominio IMC. Aparece como factor de riesgo en el análisis univariante de 5 trabajos3,8,12,14,18 y en un modelo ajustado12, en el que un IMC <18,5kg/m2 se asoció con el desarrollo de UPP (OR [IC 95%]=2,70 [1,45-5,04]).
Dominio 2: factor tiempoEn 12 estudios (70%)3,5,8,13-18,21-23 se consideró el tiempo de estancia en UCI como factor de riesgo. En 7 de ellos13,15,17,18,21-23, el resultado fue significativo y se incluyó en el modelo ajustado. En casi todos los estudios el valor de las OR fue muy próximo a 1. En el caso de Tayyib et al.17 fue de 1,83 (1,01-3,30).
Solo un estudio incorporó la estación del año como posible factor de riesgo5, resultando el período invernal asociado significativamente al desarrollo de UPP en el análisis multivariante (OR [IC 95%]=4,60 [1,99-10,59]).
Un trabajo3 observó que los pacientes sometidos a cirugía en las primeras 24h de ingreso tuvieron significativamente menor riesgo de desarrollar UPP, pero varió en relación con el tiempo. Los pacientes hospitalizados más de 5 días tras cirugía incrementaron discretamente el riesgo de desarrollar UPP. La hazard ratio (HR) (IC 95%) fue de 0,21 (0,14-0,31) para los 5 primeros días y de 0,25 (0,19-0,33) tras ellos.
Dominio 3: tipo de admisiónUn estudio24 encontró asociación con el tipo de admisión (procedencia de urgencias, quirófanos programados o planta). Los pacientes procedentes de quirófano con cirugía programada desarrollaron menos UPP que los procedentes de urgencias (OR [IC 95%]=0,041 [0,004-0,470]). En otra investigación17 la admisión desde urgencias se asoció positivamente al desarrollo de UPP en el análisis univariante. Por el contrario, en otro trabajo7 no apareció diferencia alguna entre pacientes procedentes de urgencias o de quirófanos programados. Otros autores diferenciaron tipo de admisión médica y quirúrgica5,8,14,18, y en un caso5 se asoció el tipo de admisión quirúrgica al desarrollo de UPP solo en el análisis univariante.
Subdominio trauma. De los 7 estudios5,8,13,14,17,18,23 que estudiaron la asociación entre el ingreso en UCI por patología traumatológica y la aparición de UPP, solo uno18, de calidad metodológica moderada, la objetivó en el análisis multivariante (OR [IC 95%]=15,95 [3,72-68,65]). En los 6 estudios restantes, 2 de ellos de calidad metodológica fuerte8,14, la variable no resultó significativa en los análisis univariantes.
Subdominio cirugía. En el estudio de O’Brien et al.12, de calidad metodológica moderada, se estudiaron los posibles factores de riesgo intraoperatorios que pudieran contribuir al desarrollo de UPP. La cirugía no cardíaca resultó significativa en el análisis multivariante (OR [IC 95%]=1,84 (1,31-2,59]).
Dominio 4: comorbilidadesSubdominio hábito tabáquico. En 3 investigaciones se incluyó como factor de riesgo12,14,18. En una de ellas18, de calidad moderada, resultó significativo en el análisis multivariante (OR [IC 95%]=1,03 [1,01-1,06]).
Subdominio diabetes. Se incorporó como factor de riesgo en 8 trabajos3,12,14-19. Nassaji et al.18 y Slowikowski y Funk19 lo incluyeron en el análisis multivariante como significativamente asociado a la aparición de UPP (OR [IC 95%]=5,58 [1,83-18,70] y OR [IC 95%]=1,93 [1,11-3,35], respectivamente). En otro estudio12 apareció con significación en el análisis univariante.
Subdominio enfermedad vascular previa. Resultó significativa en uno de los estudios7 de calidad metodológica fuerte. Este se realizó en 2 fases: en la primera se estudiaron los factores de riesgo 24h antes de la aparición de UPP y en la segunda fase 48h antes (OR [IC 95%]=4,51 [1,99-10,24] y OR [IC 95%]=2,85 [1,29-6,30], respectivamente).
Subdominio fallo renal. Se incluyó como factor de riesgo en 2 investigaciones12,19. Solo en el estudio de O’Brien et al.12, de calidad moderada, resultó significativamente asociado a la aparición de UPP en el análisis multivariante (OR [IC 95%]=1,75 [1,27-2,39]).
Dominio 5: diagnóstico de ingresoSubdominio sepsis. Cinco estudios5,13,14,16,17 incluyeron como posible factor de riesgo el diagnóstico de ingreso de sepsis o shock séptico. En el estudio de Yepes et al.13 se consideró si el paciente estaba infectado al ingreso por cultivos positivos o diagnósticos relacionados con la infección, y este factor de riesgo resultó significativo en el análisis multivariante (OR [IC 95%]=2,89 [1,16-7,22]). En el resto de estudios no se demostró significación estadística en los análisis univariantes.
Dominio 6: parámetros vitalesSubdominio tiempo de presión arterial media (PAM) <60-70mm Hg. En 2 estudios16,23 apareció como factor de riesgo en los análisis multivariantes. Uno de ellos16, de calidad moderada, estudió la duración de la hipotensión refractaria al tratamiento con vasopresores determinada por una PAM <60mmHg (OR [IC 95%]=1,09 [1,02-1,17]). En el otro23 observaron, una vez por turno, si el paciente presentaba una PAM <70mmHg. El porcentaje de estas observaciones se consideró factor de riesgo (OR [IC 95%]=1,02 [1,01- 1,03]).
Subdominio temperatura corporal ≥38,5°C. En la primera fase del estudio de Nijs et al.7, de calidad metodológica fuerte, resultó negativamente asociada al desarrollo de UPP (OR [IC 95%]=0,18 [0,18-0,92]). El efecto protector de la temperatura ≥38,5°C no está claro, aunque, según estos autores, podría deberse a la vasodilatación provocada por la hipertermia y a la mejora de la oxigenación consecuencia del incremento del flujo sanguíneo.
Dominio 7: incontinencia fecalSe asoció con la aparición de UPP en un estudio18 (OR [IC 95%]=3,42 [1,45-8,06]); en otra investigación8 no resultó significativo en el análisis univariante.
Dominio 8: medicación administradaSubdominio tratamiento con aminas. Se ha incluido en 10 trabajos7,8,12-16,19,22,23 y en 4 de ellos se incorpó en el modelo ajustado7,8,16,23. En la primera fase del estudio de Nijs et al.7, el tratamiento con dopamina ≤5μg/kg/min presentó una OR (IC 95%)=6,05 (1,88-19,54). Otro estudio8 analizó la administración de noradrenalina, como variable cualitativa, sin tener en cuenta la dosis o duración del tratamiento (OR [IC 95%]=3,68 [1,12-12,06]). En el caso de Cox y Roche16 resultó la vasopresina el único vasoconstrictor con significación en su modelo ajustado (OR [IC 95%]=4,81 [1,66-13,92]). Finalmente, en la investigación de Llaurado-Serra et al.23 resultó significativa la relación entre el tratamiento con drogas vasoactivas y el desarrollo de UPP (OR [IC 95%]=1,02 [1,02-1,03]).
Subdominio sedación. Seis estudios incorporaron como posible factor de riesgo la terapia sedante7,8,13,19,23,24. En 4 estudios7,13,19,24 se consideró variable dicotómica. En 3 apareció con significación en los análisis multivariantes. En el estudio de Nijs et al.7, apareció como factor protector en las 2 fases (OR [IC 95%]=0,30 [0,13-0,70] y OR [IC 95%]=0,27 [0,11-0,65], respectivamente). En el caso de Roca-Biosca et al.8, la variable de estudio fueron los días de sedación y también emergió como factor protector (OR [IC 95%]=0,90 [0,83-0,99]). En el estudio de Llaurado-Serra et al.23 resultó significativa la relación entre el tratamiento sedante y el desarrollo de UPP (OR [IC 95%]=1,02 [1,01-1,03]).
Dominio 9: dispositivosSubdominio ventilación mecánica (VM). Se incorporó como variable dicotómica en 3 estudios7,17,19. Cinco consideraron el tiempo de VM como posible factor de riesgo5,13,14,16,23 y en 4 de ellos se mostró significativo en los modelos multivariantes5,14,16,23. Concretamente en el estudio de Cox y Roche16, los pacientes que precisaron VM durante más de 72h tuvieron una probabilidad 23 veces mayor de desarrollar UPP (OR [IC 95%]=23,60 [6,42-86,66]).
Otra investigación12 consideró como variable la existencia de vía aérea artificial, resultando significativa con una OR (IC 95%) de 5,28 (3,63-7,67).
Subdominio depuración extrarrenal o diálisis intermitente. Cuatro estudios han considerado este posible factor de riesgo como variable dicotómica7,8,14,19 y en 2 de ellos se asoció significativamente al desarrollo de UPP7,14. En las 2 fases del estudio de Nijs et al.7 la diálisis intermitente o hemofiltración venovenosa continua se asoció al desarrollo de UPP (OR [IC 95%]=3,77 (1,03-13,86) y OR [IC 95%]=9,43 [3,01-29,51], respectivamente). En el caso de Catalá et al.14, la OR (IC 95%) fue de 3,55 (1,31-9,64).
Dominio 10: complicacionesSubdominio fallo respiratorio agudo. Solo en un modelo multivariante3 emergió como factor de riesgo (HR [IC 95%]=2,68 [2,16-3,33]). En otros 3 estudios5,13,15 se incluyó como factor de riesgo, sin presentar significación en el análisis univariante.
Subdominio infección, shock séptico. La infección apareció como posible factor de riesgo en un estudio15, con significación en su análisis univariante. En el estudio de Manzano et al.5 ocurrió lo mismo con el shock séptico.
Dominio 11: valores hematológicosSubdominio albúmina. En un trabajo20 se consideró la media de los niveles de albúmina en el momento del ingreso en UCI y en los valores diarios hasta el desarrollo de la UPP. Los pacientes que desarrollaron UPP presentaron niveles más bajos de albúmina sérica (OR [IC 95%]=11,62 [1,92-70,4]). En otra investigación23 los niveles más altos emergieron como factor protector (OR [IC 95%]=0,62 [0,39-0,98]).
Subdominio hemoglobina. La anemia se asoció significativamente al desarrollo de UPP (OR [IC 95%]=2,68 [1,22-5,91])18. En otros estudios7,20 los niveles de hemoglobina se incluyeron en el análisis multivariante, aunque no se demostró ninguna asociación.
Dominio 12: medidas de prevenciónSubdominio superficie dinámica. En un estudio8, los días de superficie dinámica resultaron tener un efecto protector significativo para la aparición de UPP (OR [IC 95%]=0,87 [0,81-0,94]).
En las 2 fases del trabajo de Nijs et al.7, en los análisis multivariantes, paradójicamente apareció una asociación positiva entre la utilización de colchones de presión alternante y el desarrollo de UPP.
Subdominio cambios posturales. En 4 estudios se incorporó como variable independiente7,8,17,24. Uno de ellos24 incluyó los cambios posturales, pautados cada 2h (aunque si el paciente lo requería se aplicaron con más frecuencia), y el reposicionamiento del paciente. Para el análisis se utilizó la frecuencia diaria de cambios posturales, no encontrándose asociación entre la frecuencia de los cambios posturales y el reposicionamientos con el desarrollo de UPP en el análisis univariante. Sin embargo, en el análisis multivariante los pacientes que desarrollaron UPP recibieron un significativo menor número de cambios posturales y reposicionamientos (OR [IC 95%]=0,45 [0,21-0,97]).
En otro estudio17, los cambios posturales más infrecuentes estuvieron positivamente asociados al desarrollo de UPP (OR [IC 95%]=250,04 [5,23-1.1954,16] en UPP en todos sus estadios y OR [IC 95%]=2,96 [1,23-7,15] en estadios ≥II). Sin embargo, en otra investigación8 el tiempo de cambios posturales en días solo se asoció significativamente en el análisis univariante.
En el caso de Nijs et al.7, la frecuencia de los cambios posturales ≥6/día estuvieron asociados significativamente como factores de riesgo de desarrollo de UPP tanto en la primera fase de su estudio como en la segunda (OR [IC 95%]=30,21 [12,20-74,77] y OR [IC 95%]=3,63 [1,09-12,05], respectivamente).
Subdominio sedestación. Una asociación negativa entre la sedestación y el desarrollo de UPP apareció en la primera fase del estudio de Nijs et al.7 (OR [IC 95%]=0,08 [0,02-0,27]), siendo la única medida protectora observada en este.
DiscusiónEsta revisión sistemática pone de manifiesto que la incidencia de UPP en UCI presentó un rango de 3,3 a 39,3%. Los 17 estudios incluidos evaluaron una media de 4 factores de riesgo para el desarrollo de UPP. Los factores de riesgo más frecuentemente asociados al desarrollo de UPP han sido la edad, el tiempo de estancia en UCI, la diabetes, el tiempo de PAM <60-70mmHg, la VM, la terapia de hemofiltración venovenosa continua o diálisis intermitente, el tratamiento con drogas vasoactivas, con sedantes y los cambios posturales.
Con el envejecimiento se incrementa el riesgo de UPP por diferentes motivos, como la disminución de la actividad y movilidad, de la tolerancia tisular, de la percepción de dolor o el aumento del riesgo de comorbilidades18,25. En 6 de los estudios de esta revisión (35,3%) la edad ha demostrado ser un factor de riesgo para la aparición de UPP. Los pacientes mayores de 60 años han presentado mayor riesgo. Esta evidencia plantea la necesidad de incorporar la edad como factor de riesgo en las escalas para valoración de riesgo de aparición de UPP26,27.
A excepción de un estudio18 (en el que uno de los criterios de inclusión fue que los pacientes fuesen hombres), el resto evaluó el sexo como factor de riesgo y resultó significativamente asociado en 3 análisis univariantes20,21,24 y finalmente en 2 multivariantes20,21. Sin embargo, Ülker y Yapucu20 inciden en que los datos en relación con el género deberían ser interpretados con cautela. En su estudio, el género en sí mismo no fue el riesgo real, ya que las mujeres eran mayores que los varones y esto pudo hacer de ellas una población más vulnerable. Por tanto, hay escasa evidencia que sugiera el sexo como factor asociado al desarrollo de UPP.
La evidencia es limitada y controvertida en lo referente a la relación entre el IMC y el desarrollo de UPP, apareciendo en algunas ocasiones asociadas a IMC indicativos de bajo peso y otras de obesidad. Por ejemplo, en el estudio de O’Brien et al.12 el bajo peso se asoció al desarrollo de UPP en el análisis multivariante, o el estudio de Tescher et al.3 en el que los pacientes con un IMC <18 tuvieron un riesgo 1,65 veces mayor de desarrollar una UPP al día siguiente comparado con los pacientes con un IMC 18-25kg/m2 solo en el análisis univariante. Por el contrario, en otros estudios8,18, un mayor IMC fue factor de riesgo en los análisis univariantes. Finalmente, Catalá et al.14 consideraron el IMC ≥40 como factor de confusión, pues los pacientes con obesidad mórbida presentaron mayor número de días de VM.
En relación con el factor tiempo, las estancias más prologadas en UCI son las presentadas en los estudios de Cremasco et al.21 y de Yepes et al.13, que hallaron mayor incidencia de UPP que la reportada en los estudios de Sayar et al.22 y Cox15 con las estancias más cortas. En el estudio de Cremasco et al.21 el promedio de días de estancia para los que desarrollaron UPP fue de 23,39 y para los que no, de 9,40. En el estudio de Yepes et al.13 el promedio de días de estancia para los que desarrollaron UPP fue de 21,18 y para los que no, de 8,58. Por el contrario, en el caso de Sayar et al.22 el promedio de días de estancia para los que desarrollaron UPP fue de 14,05 y para los que no lo hicieron fue de 4,66, y en el estudio de Cox15 el promedio de días de estancia fue de 11,7 para los pacientes que desarrollaron UPP y 3,3 para los pacientes que no. Aporta esta autora que el 66% desarrollaron UPP dentro de los 6 primeros días de estancia.
En cuanto al tipo de admisión, aunque la evidencia es escasa, los pacientes procedentes de urgencias han presentado un mayor riesgo de desarrollar UPP17,24. Los estudios realizados hasta el momento no nos permiten conocer si la admisión de tipo médico o quirúrgico puede considerarse un factor de riesgo para el desarrollo de UPP. El ingreso por patología traumática, como posible factor de riesgo, ha aportado resultados heterogéneos, aunque en la mayoría de los estudios no se encontró asociación con el desarrollo de UPP.
En relación con la medicación vasoactiva y la sedación, los estudios son heterogéneos en cuanto a las variables consideradas. Para determinar la relación entre el desarrollo de la UPP y el tipo de vasopresor, su dosis, y la duración del tratamiento, se necesitan investigaciones adicionales. En algunas ocasiones, se administran simultáneamente 2 o 3 vasopresores, lo que podría incrementar el riesgo de desarrollar UPP28. En el caso de la sedación, en el estudio de Nijs et al.7 el uso de sedantes actuó como factor protector y lo mismo ocurrió con Roca-Biosca et al.8 en cuanto a los días de sedación, mientras que en el caso de Llaurado-Serra et al.23 se presentó como factor de riesgo. La evidencia de que alguna medicación en particular predisponga al paciente a desarrollar UPP es por tanto limitada.
En cuanto al subdominio VM, 6 de los 9 estudios que lo incluyeron como factor de riesgo comprobaron su efecto en los análisis multivariantes. En 3 estudios que consideraron como criterio de inclusión que los pacientes hubieran estado sometidos a VM invasiva o no invasiva, se valoró el tiempo de VM5,14,23. En el caso de Manzano et al.5 se incrementó el riesgo de desarrollo de UPP un 4,2% por cada día de VM, y en el de Catalá et al.14 un 7,5% por cada día de VM. En el estudio de Cox y Roche16 los pacientes que precisaron VM >72h presentaron una probabilidad 23 veces superior de desarrollar UPP.
En el caso de Nijs et al.7, la frecuencia de los cambios posturales iguales o mayores a 6/día o uso de colchón alternante emergieron como factores de riesgo de UPP. Estos resultados resultan inquietantes, ya que estas medidas preventivas están recomendadas por distintas guías de práctica clínica para la prevención de UPP. Los autores le atribuyen 2 posibles explicaciones. La primera, que los pacientes en riesgo se identificaron adecuadamente pero las medidas preventivas se aplicaron demasiado tarde para prevenir el desarrollo de UPP. La segunda, que las enfermeras solo comenzaron a aplicar las medidas preventivas una vez que la UPP comenzó a ser visible.
Una fortaleza de esta revisión es que todos los estudios incluidos se sometieron a la valoración de su calidad metodológica para poder identificar sesgos y limitaciones. Una clara limitación es el elevado número de variables que utilizaron los estudios para describir los factores de riesgo, que además no son coincidentes entre ellos, lo que no permitió usar estos datos en un metaanálisis. Otra limitación viene dada por el uso de diferentes variables de resultados: en unos estudios se consideraron UPP en estadio ≥I y en otros en estadio ≥II. Algunos autores sugieren que los factores de riesgo asociados a UPP en estadioI son diferentes a los asociados al estadioII29. Por otra parte, con relación al diseño, hemos incluido estudios observacionales prospectivos y restrospectivos, además de ensayos clínicos, incorporándose finalmente 4 estudios retrospectivos3,12,15,16 que podrían suponer una limitación respecto a la calidad de los datos recogidos.
ConclusionesEn esta revisión sistemática, los factores de riesgo más frecuentemente asociados al desarrollo de UPP han sido la edad, el tiempo de estancia en la UCI, la diabetes, el tiempo de PAM <60-70mmHg, la VM, la terapia de hemofiltración venovenosa continua o diálisis intermitente, el tratamiento con drogas vasoactivas, con sedantes y los cambios posturales.
En la mayoría de los casos la evidencia es limitada y hace imposible determinar factores de riesgo que por sí mismos puedan predecir la aparición de la UPP. Más bien se podría tratar de una interrelación de factores que incrementen la probabilidad de su aparición.
Sería necesario que las sociedades científicas promovieran el desarrollo del conjunto de datos mínimos que deberían incorporar los estudios sobre UPP y los factores de riesgo independientemente relacionados con su desarrollo dada la heterogeneidad de los estudios actuales.
AutoríaA continuación pasamos a detallar cuál ha sido la aportación de cada uno de los autores en la elaboración de este estudio.
M. Isabel González Méndez ha participado en la determinación de la estrategia de búsqueda, el cribado de títulos y abstracts, la obtención de artículos relevantes a texto completo, la selección de los estudios que cumplían los criterios de inclusión, el cálculo del coeficiente kappa, la elaboración de la tabla resumen de las características de los estudios y de la tabla sumario de evidencia para factores de riesgo, la redacción del primer borrador del manuscrito, y la aprobación de la versión final del manuscrito para su publicación.
Francisco Manuel Carrasco Cebollero ha realizado el cribado de títulos y abstracts, la evaluación de la calidad metodológica, la revisión crítica del manuscrito, y la aprobación de la versión final del manuscrito para su publicación.
Marta Lima Serrano ha diseñado la investigación, el protocolo de la revisión sistemática, ha participado en la determinación de la estrategia de búsqueda, la revisión de la selección de los estudios que cumplían los criterios de inclusión, el chequeo de la evaluación de la calidad metodológica, el chequeo de la tabla resumen de las características de los estudios y de la tabla resumen de la evidencia, la revisión de los análisis estadísticos aportados por los estudios, la revisión crítica del manuscrito, y la aprobación de la versión final del manuscrito para su publicación.
Joaquín Salvador Lima Rodríguez ha participado en el diseño de la investigación y ha aprobado el protocolo de revisión, ha supervisado la correcta realización del estudio, la redacción de la versión final del manuscrito, y la aprobación de la versión final del manuscrito para su publicación.
Conflicto de interesesTodos los autores declaran no tener ninguna relación financiera ni personal con otras personas u organizaciones que pudieran influir su trabajo de manera inadecuada.